Диагностика
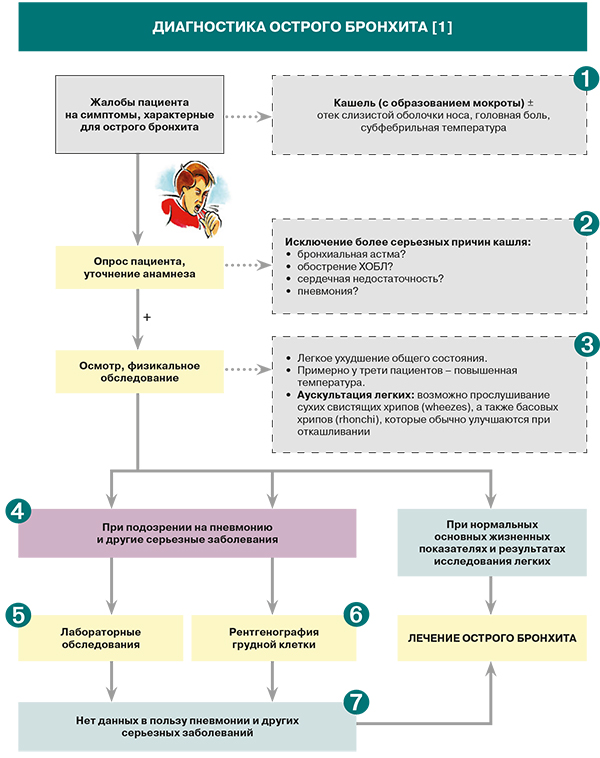
1.
• Развитие острого бронхита обычно обусловлено вирусной инфекцией, значительно реже в качестве этиологического фактора выступают Mycoplasma pneumoniae и Chlamidia pneumoniae. Часто у пациентов одновременно наблюдаются признаки острого бронхита и простуды; в первые несколько дней зачастую они неотличимы друг от друга [1].
• Длительность кашля при остром бронхите обычно составляет 2–3 нед. В связи с этим в клинических рекомендациях Американской академии семейных врачей (AAFP) отмечается, что пациенты и врачи могут недооценивать время, необходимое для полного выздоровления при этом заболевании [1].
• В клинических рекомендациях Союза педиатров России указано, что у детей при остром бронхите кашель может появляться со 2–3-го дня болезни [2].
• Клинические рекомендации Ассоциации врачей общей практики (семейных врачей) Российской Федерации по диагностике и лечению кашля выделяют следующие особенности кашля при остром бронхите: грудной, громкий, с обильным выделением слизистой мокроты, начинается с повышения температуры, не болезненный [3]. В рекомендациях AAFP не исключается возможность появления боли в грудной клетке при кашле, ассоциированном с острым бронхитом [1].
• Продуцирование мокроты, даже гнойной, является распространенным признаком острого бронхита и не связано с бактериальной инфекцией [1].
• При малопродуктивном надсадном кашле следует исключить коклюш и паракоклюш, ориентируясь на эпидобстановку и лабораторные данные [4].
• Повышенная температура тела, возникающая примерно у трети пациентов через несколько дней после начала острого бронхита, не является типичным симптомом заболевания. Наличие t >37,8 °С должно служить основанием для исключения гриппа или пневмонии [1]. Согласно рекомендациям Союза педиатров России, стойкая фебрильная температура (без токсикоза) может сопровождать бронхит, вызванный Mycoplasma pneumoniae. Также в этом случае возможны покраснение конъюнктив («сухой конъюнктивит» с обычно скудными другими катаральными явлениями), признаки обструкции. Без лечения микоплазменного бронхита температура и хрипы могут сохраняться до 2 нед [2].
2.
• Острый бронхит – это «диагноз исключения», требующий «отсева» более опасных заболеваний со схожей симптоматикой. При этом следует учитывать, что острый бронхит нередко сочетается с пневмонией [1].
3.
При бронхите, вызванном Mycoplasma pneumoniae, в процессе аускультации легких выслушивается обилие крепитирующих и мелкопузырчатых хрипов с двух сторон, но, в отличие от вирусного бронхита, они часто асимметричны, с преобладанием в одном из легких. Нередко определяется бронхиальная обструкция [2].
4.
• Физикальные признаки, позволяющие заподозрить пневмонию: отставание пораженной стороны грудной клетки при дыхании, усиление голосового дрожания, укорочение (притупление) перкуторного звука над пораженным участком легкого, появление бронхиального дыхания, наличие фокуса мелкопузырчатых хрипов или крепитации, усиление бронхофонии [5].
• У пожилых людей с нормальными основными жизненными показателями и результатами исследования легких пневмония маловероятна [1].
5.
При оценке острого бронхита лабораторные показатели обычно не имеют первоочередной важности. Лейкоцитоз присутствует примерно у 20% пациентов; выраженный лейкоцитоз более характерен для бактериальной инфекции, чем для вирусного бронхита. Экспресс-диагностика на респираторные патогены не является необходимой для обычного пациента с кашлем, получающего амбулаторное лечение [1].
6.
Пациентам с симптомами острого бронхита при нормальных основных жизненных показателях и результатах исследования легких использование методов визуальной диагностики не требуется. Рентгенография органов грудной клетки рекомендована в том случае, если у пациента с признаками острого бронхита наблюдаются одышка, мокрота с кровью, ржавая мокрота, пульс >100 уд./мин, частота дыхания >24/мин, температура тела >37,8 °С, уплотнение легочной ткани, эгофония, fremitus [1].
7.
• В крупномасштабном западном исследовании в первичном звене здравоохранения повышенный уровень С-реактивного белка (СРБ) ассоциировался с высокой вероятностью развития пневмонии [1]. При концентрации СРБ >100 мг/л специфичность этого маркера в подтверждении диагноза превышает 90%. Напротив, при его концентрации <20 мг/л диагноз пневмонии считается маловероятным [5].
• Основной рентгенологический признак пневмонии – локальное снижение воздушности легочной ткани (инфильтрация) за счет накопления воспалительного экссудата в респираторных отделах. Изменения чаще носят односторонний характер, распространяются на один или два бронхолегочных сегмента [5].
Лечение
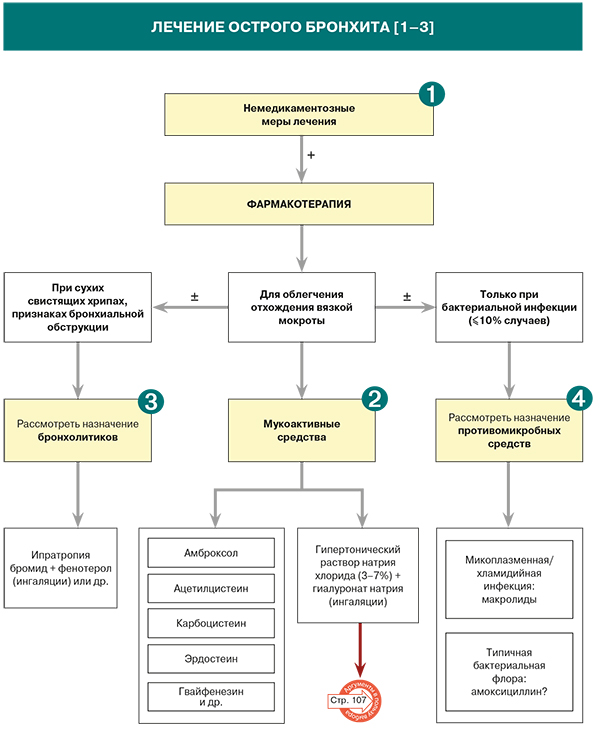
1.
• Ассоциация врачей общей практики (семейных врачей) Российской Федерации, опираясь на гайдлайны Европейского респираторного общества, рекомендует следующий список немедикаментозных мер при кашле:
- физический покой (дозированные физические нагрузки – ходьба, дыхательная гимнастика, сон до 8 ч в сутки) и психоэмоциональный (лечебно-охранительный режим для пациента);
- потребление ≥2 л жидкости в сутки (чай, сок, молоко, негазированные щелочные минеральные воды);
- дробное питание 4–6 раз в день малыми порциями с преобладанием легкоусвояемых белков и небольшим ограничением углеводов, сбалансированный по витаминам и микроэлементам рацион;
- пребывание в теплом помещении с температурой воздуха 20–22 °С при градиенте температур не более 2–3 °C с влажностью воздуха ≥70–80%, сквозным проветриванием в течение 10–15 мин 2–3 раза в день во время отсутствия в нем больного, инсоляцией помещения прямыми солнечными лучами не менее 3–4 ч/сут через чистые стекла окон;
- ингаляции и увлажнение слизистой носа;
- применение горячих ножных ванн (температура воды не выше 42–43 °С);
- ношение адекватной сезону и погоде одежды;
- минимизация воздействия неустранимых патогенных факторов;
- исключение резкой смены температур, нахождения в помещении, где проводится испарение химических продуктов (аэрозолей, средств для мытья посуды, порошков) [3].
• В двух небольших исследованиях у детей применение меда по сравнению с плацебо снижало частоту и выраженность кашля, уменьшало навязчивый кашель [1].
2.
• Основная цель применения мукоактивных препаратов – облегчение выведения мокроты из просвета бронхиального дерева, что способствует уменьшению кашля и улучшению субъективного состояния больных [3].
• Мукоактивные препараты могут различаться по механизмам действия:
- амброксол посредством стимуляции альвеолярной секреции усиливает продукцию сурфактанта, который снижает адгезию секрета в дыхательных путях и улучшает мукоцилиарный клиренс. Также он обладает муколитическим эффектом, связанным с деполимеризацией мукопротеиновых и мукополисахаридных волокон [3], повышает проникновение ряда антибиотиков (пенициллины, макролиды, цефалоспорины и др.) в бронхиальный секрет [6]. Кроме этого, в ряде исследований установлено антиоксидантное (благодаря прямой очистке и защите клеточных структур от активных форм кислорода), противовоспалительное (посредством ингибирования генерации провоспалительных медиаторов лейкоцитами) и местное анестезирующее (путем ингибирования нейронных натриевых каналов) действие амброксола [7];
- ацетилцистеин, эрдостеин разрывают дисульфидные связи между гликопротеинами. Также они улучшают мукоцилиарный клиренс, обладают антиоксидантными (противовоспалительными) свойствами. Ацетилцистеин сохраняет активность в присутствии гнойной (слизисто-гнойной) мокроты, эрдостеин увеличивает концентрацию IgA в слизистой оболочке дыхательных путей и способен повышать концентрацию амоксициллина в бронхиальном секрете [3, 6];
- карбоцистеин, воздействуя на внутриклеточные ферменты, восстанавливают физиологическое соотношение муцинов и нормализуют биохимический состав секрета [3]. Также карбоцистеин восстанавливает секрецию иммунологически активного IgA, способствует регенерации слизистой оболочки бронхов [6].
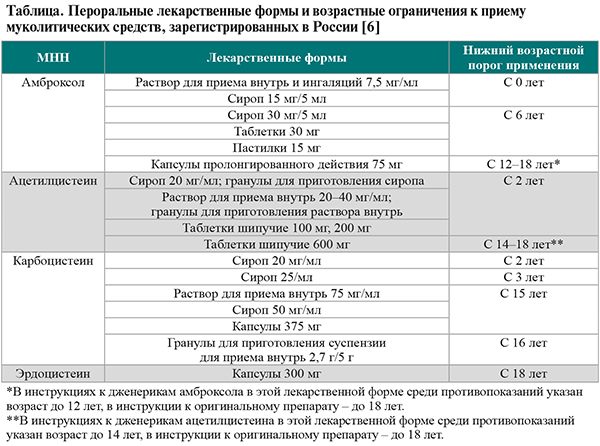
• Лекарственные формы и возрастные ограничения к применению ряда муколитических лекарственных средств, зарегистрированных в России, приведены в таблице.
• В качестве средств, ускоряющих отхождение вязкого секрета из дыхательных путей, возможно ингаляционное использование гипертонических солевых растворов [3]. Свое мукоактивное действие они реализуют через несколько механизмов. Во-первых, создавая градиент концентраций по осмотическому принципу, гипертонический раствор натрия хлорида вызывает приток водного компонента из подслизитого слоя и увеличение объема жидкого слоя (геля); это способствует не только разжижению мокроты, но и уменьшению отека дыхательных путей [8–10]. Во-вторых, при его ингаляционном применении происходит разрыв ионных связей в слизистом слое, снижается степень сшивки полисахаридов мокроты, уменьшение вязкости и эластичности слизистого секрета [11]. В-третьих, стимулируя биение ресничек вследствие высвобождения простагландина Е2, он создает условия для восстановления мукоцилиарного клиренса [12]. Кроме этого, гипертонический раствор соли уже через 20 мин после ингаляции способствует уменьшению воспаления за счет снижения продукции интерлейкина-8 в бронхиальном секрете, способен оказывать бактерицидный эффект и разрушать структуру биопленок P. aeruginosa [13, 14].
• В ряде ингаляционных препаратов для лечения кашля с вязкой мокротой, представленных в наряду с гипертонической концентрацией (3–7%) натрия хлорида, содержится натрия гиалуронат. Этот компонент обладает защитным действием в отношении легочной ткани вследствие повышения эластичности альвеол, связывания большого количества молекул воды и образования высоковязкого геля для поддержания биомеханической целостности тканей [15, 16]. Наличие в составе ингаляционных препаратов натрия гиалуроната способствует улучшению переносимости и приверженности пациентов к терапии [17].
• В отличие от муколитических средств, имеющих уровень доказательности A–B, у большинства отхаркивающих средств растительного происхождения нет доказательной базы эффективности, подкрепленной клиническими исследованиями высокого качества [3]. К числу исключений можно отнести упоминающийся в клинических рекомендациях по бронхиту AAFP гвайфенезин, который в нескольких исследованиях подтвердил превосходство над плацебо в плане уменьшения частоты и интенсивности кашля [1].
• При назначении растительных отхаркивающих средств следует учитывать риск аллергических реакций [3].
3.
• Бронхолитики (фенотерол + ипратропия бромид, сальбутамол и др.) эффективно влияют на легочный клиренс, улучшая выведение мокроты (уровень доказательности А), при этом наилучшие результаты их применения наблюдаются при введении через небулайзер [3]. При совместном применении фенотерола и ипратропия бромида бронхорасширяющий эффект достигается путем воздействия на различные фармакологические мишени (стимуляция бета2-рецепторов гладкой мускулатуры бронхов + блокада м-холинорецепторов). Это способствует усилению спазмолитического эффекта на мышцы бронхов и обеспечивает широту терапевтического действия при констрикции дыхательных путей [18]. Взаимодополняющее действие указанных активных компонентов таково, что для достижения желаемого эффекта требуется более низкая доза β-адренергического компонента (в сравнении с монотерапией) [19], что позволяет индивидуально подобрать эффективную дозу при минимизации побочных эффектов [18]. Согласно рекомендациям AAFP, в случае острого бронхита бета2-агонисты (сальбутамол, фенотерол) могут принести пользу взрослым пациентам, у которых при обследовании выслушиваются сухие свистящие хрипы и нет в анамнезе астмы или ХОБЛ [1]. При этом нет доказательств в пользу целесообразности рутинного назначения бронхолитиков для лечения бронхита [1].
• В рекомендациях Союза педиатров России оговаривается возможность применения бронхолитиков (сальбутамол, фенотерол + ипратропия бромид) у детей, имеющих острый бронхит с синдромом бронхиальной обструкции. При этом следует обязательно оценить клинический эффект применения бронхолитиков, в отсутствие эффекта рассмотреть вопрос об оправданности их назначения [2].
• При подостром и прогрессирующем характере нарастания симптомов, сопровождающихся гипоксемией (SaO2 <95%), а также в случае сохраняющихся симптомов или повторного их появления после отмены бета2-агонистов рекомендовано назначение детям через небулайзер ингаляционного глюкокортикостероида будесонида коротким курсом (до 5 дней) [2].
• Бронхолитические препараты можно сочетать с амброксолом при ингаляции через небулайзер [3].
4.
• Антибактериальная терапия при остром неосложненном бронхите не рекомендована [1, 2]. В Кокрейновском обзоре (>5000 пациентов) не было обнаружено значимых клинических улучшений при назначении противомикробных средств (антибиотиков) пациентам с острым бронхитом [20].
• Проспективные обсервационные исследования показали, что назначение антибиотиков пациентам с гнойной (желтой, зеленой) мокротой не приводило к улучшению клинических исходов. Это служит свидетельством того, что данный признак не является индикатором бактериальной инфекции [21].
• Применение антибактериальных препаратов даже в случае подозрения на наличие бактериальной этиологии острого бронхита должно быть обосновано тяжестью состояния и/или лабораторными маркерами бактериального воспаления [2].



