В рамках борьбы с пандемией новой коронавирусной инфекции целый ряд городских, федеральных и частных клиник г. Москвы был перепрофилирован для лечения пациентов с пневмонией и коронавирусной инфекцией, вызванной вирусом COVID-19. Одним из них стал Российский геронтологический научно-клинический центр (РГНКЦ). В структуре учреждения были созданы четыре инфекционных отделения, рассчитанные на прием 142 больных, и подготовлено реанимационное отделение на 10 пациентов (позднее количество коек для пациентов было увеличено до 174 и 17 соответственно). Обследование и лечение больных проводили в соответствии с разработанным внутренним протоколом, созданным на основе действующих рекомендаций Минздрава России, приказов Департамента здравоохранения г. Москвы и с учетом последних научных публикаций [1–5].
Целью нашей работы была оценка основных клинико-анамнестических характеристик, лабораторно-инструментальных показателей, проведенного лечения и исходов заболевания у пациентов с двухсторонней пневмонией, вызванной подтвержденной или вероятной новой коронавирусной инфекцией COVID-19, которые поступили на лечение в перепрофилированное отделение РГНКЦ.
Всего за период с 17.04 по 26.05.2020 в 3-е инфекционное отделение РГНКЦ поступили 120 пациентов (54 (45,0%) мужчины, 66 (55,0%) женщин) с подтвержденной или вероятной коронавирусной инфекцией, вызванной CОVID-19. В 113 (94,2%) случаях госпитализация являлась первичной по поводу COVID-19, в 7 (5,8%) – повторной. Средний возраст больных составил 59,2±1,4 года, при этом 11 (9,2%) человек были младше 40 лет, 49 (40,8%) – в возрасте 40–59 лет, 46 (38,3%) – 60–79 лет, 14 (11,7%) – 80 лет и старше.
ЖАЛОБЫ И ДАННЫЕ АНАМНЕЗА
Наиболее частыми жалобами пациентов на момент поступления являлись лихорадка – в 119 (99,2%) случаях; слабость/недомогание – 118 (98,4%); сухой кашель – 105 (87,5%); чувство нехватки воздуха – 85 (70,8%); головная боль – 60 (50,0%). Среди других проявлений имели место миалгия – у 43 (35,8%) больных; нарушения обоняния – 39 (32,5%); нарушения вкуса – 35 (29,2%); диарея – 30 (25,0%); боль/чувство сдавления в груди – 23 (19,2%); боль в горле – 20 (16,7%); насморк – 11 (9,2%); тошнота/рвота – 5 (4,2%); нарушение аппетита – 4 (3,3%); сердцебиение – 1 (0,8%). У 1 пациентки (0,8%) жалобы до поступления отсутствовали, заболевания было выявлено при плановом компьютерно-томографическом (КТ) исследовании.
Длительность от появления первых симптомов до госпитализации в стационар составила 7 [6–11] дней. В первые 5 сут заболевания в стационар поступили 27 (22,5%) больных, на 6–10-е сутки – 62 (51,7%), через 11 и более суток – 30 (25,0%). В 1 (0,8%) случае из-за мнестико-интеллектуального снижения у больного сроки возникновения заболевания уточнить не удалось.
До госпитализации антибактериальные препараты самостоятельно или по назначению врача принимали 60 (50,0%) больных (при этом 21 (17,5%) пациент принимал 2 и более препарата этой группы), жаропонижающие средства – 43 (35,8%), гидроксихлорохин – 19 (15,8%), лопинавир/ритонавир – 4 (3,3%), другие противовирусные препараты – 12 (10,0%), противокашлевые и муколитические средства – 8 (6,7%), антикоагулянты (низкомолекулярные гепарины) – 2 (1,6%). Не принимали никаких лекарств либо не смогли их назвать 54 (45,0%) пациента.
Среди сопутствующей патологии наиболее часто встречались артериальная гипертензия (АГ) – у 62 (51,7%) пациентов; ожирение – у 42 (35,0%); сахарный диабет (СД) 2 типа – у 18 (15,0%). Реже наблюдались другие болезни: хронические бронхолегочные заболевания – в 9 (7,5%) случаях; заболевания суставов и соединительной ткани – 8 (6,7%); фибрилляция предсердий (ФП), хроническая сердечная недостаточность (ХСН) и гемобластозы – по 7 (5,8%); перенесенный инфаркт миокарда (ИМ) или нарушение мозгового кровообращения, хроническая ИБС, гипотиреоз и хронический гастрит – по 6 (5,0%); атеросклероз периферических артерий и мочекаменная болезнь – по 5 (4,2%); хроническая ишемия головного мозга – 4 (3,3%).
ДАННЫЕ ОБСЛЕДОВАНИЯ
В процессе осмотра в отделении при поступлении температура 37,0 °С и выше была зафиксирована у 94 (78,3%) больных, 38,0 °С и выше – у 33 (27,5%). Тахипноэ с частотой дыханий (ЧД) более 22 в минуту выявлено в 15 (12,5%) случаях, тахикардия (частота сердечных сокращений более 90 ударов в минуту) – в 49 (40,8%), повышение систолического артериального давления (САД) до 140 мм рт.ст. и выше зарегистрировано у 32 (26,7%) пациентов.
По данным пульсоксиметрии, сатурация кислорода (SpO2) менее 95% отмечалась у 30 (25,0%) больных, ≤93% – у 14 (11,7%).
Медиана показателя индекса массы тела (ИМТ) соответствовала 28,7 [25,5–33,2] кг/м2. При этом у 1 пациента (0,8%) ИМТ был менее 19,5 кг/м2, у 22 (18,3%) – от 19,5 до 24,9 кг/м2, у 41 (34,2%) – от 25,0 до 29,9 кг/м2, у 23 (19,2%) – от 30 до 34,9 кг/ м2, у 13 (10,8%) –от 35 до 39,9 кг/м2, у 6 (5,0%) – 40 кг/ м2 и более. В 15 (12,5%) случаях в связи с тяжестью состояния больных показатель ИМТ определен не был.
При ПЦР-диагностике РНК вируса SARS-CoV-2 была выявлена в 91 (75,8%) случае, отсутствовала – в 22 (18,3%). Еще в 4 случаях (3,3%) результат теста был расценен как сомнительный, 3 пациентам (2,5%) за время пребывания в стационаре ПЦР-диагностика проведена не была.
Всем поступившим больным проводилась КТ органов грудной клетки. В среднем каждому пациенту за время заболевания было выполнено 3 [3–4] КТ исследования. При поступлении КТ-3 картина выявлена у 60 (50,0%) больных, процент поражения легочной ткани составил 50 [40–60]. В динамике наблюдалось увеличение тяжести поражения легких с постепенным последующим регрессом КТ проявлений. Перед выпиской из стационара у 1 пациентки (0,8%) отмечалось полное разрешение КТ признаков инфекции, у 9 (7,5%) они соответствовали КТ-1. В 3 (2,4%) случаях фиксировалась картина КТ-4 (все 3 пациента погибли). Процент поражения легочной ткани при выписке имел тенденцию к снижению до 48 [40–56].
В ходе электрокардиографии (ЭКГ) при поступлении в отделение у 116 (96,7%) пациентов регистрировался синусовый ритм, у 4 (3,3%) – ФП. Продолжительность интервала QTc составляла 435 [414–450] мс. В 2 случаях (1,6%) длительность интервала QTc исходно превышала 500 мс (в обоих случаях пациенты до этого не принимали гидроксихлорохин или другую этиотропную терапию). В течение госпитализации удлинение QTc более чем на 60 мс и/или QTc >500 мс отмечалось у 9 пациентов (7,5%), что ни в одном случае не сопровождалось развитием жизнеугрожающих желудочковых нарушений сердечного ритма. В 6 случаях расширение интервала QTc наблюдалось на фоне приема гидроксихлорохина (5,8% от числа принимавших препарат), в оставшихся трех – без него.
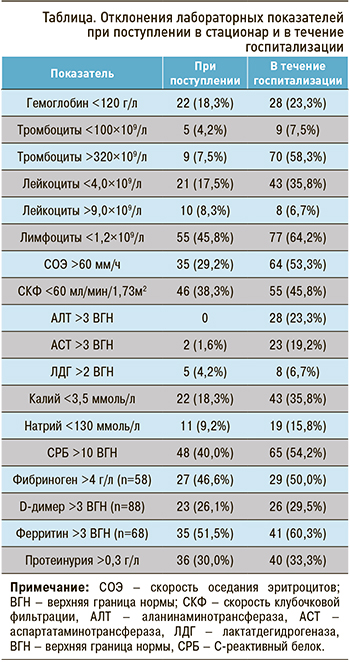 Изменения лабораторных показателей в исследуемой выборке представлено в таблице.
Изменения лабораторных показателей в исследуемой выборке представлено в таблице.
Данные таблицы показывают, что наиболее частыми отклонениями лабораторных показателей при поступлении в отделение были лимфопения, ускорение СОЭ, снижение СКФ (рассчитывалась по формуле MDRD, 2006), протеинурия, повышение уровней СРБ, D-димера, фибриногена и ферритина. В течение госпитализации отмечалось значительное увеличение доли пациентов с тромбоцитозом, лейкопенией, лимфопенией, повышением печеночных ферментов и гипокалиемией.
Таким образом, у всех больных была диагностирована внебольничная двусторонняя пневмония, при этом в 85 (70,8%) случаях наличие коронавирусной инфекции, вызванной CОVID-19, было подтверждено методом амплификации нуклеиновых кислот (код диагноза U07.1), в 35 (29,2%) – вирус не был идентифицирован (код U07.2). Согласно критериям методических рекомендаций Минздрава России [1], средней тяжести течения заболевания соответствовали 33 (27,5%) пациента, тяжелому – 81 (67,5%), крайне тяжелому – 6 (5,0%).
ПРОВЕДЕННОЕ ЛЕЧЕНИЕ
Всем пациентам с момента поступления назначали обильное питье (в объеме не менее 1,5–2,0 л/ сут) и комплекс упражнений для дыхательной гимнастики, а также рекомендовали пребывание в положении лежа на животе (прон-позиции).
В составе этиотропной терапии использовали гидроксихлорохин (по 400 мг каждые 12 ч в первые сутки, затем по 200 мг дважды в сутки в течение 5 дней) в 104 (86,7%) случаях (в том числе в 88 (73,3%) совместно с азитромицином) или комбинацию лопинавира и ритонавира в сочетании с интерфероном бета-1b – в 15 (12,5%).
Патогенетическая терапия включала назначение низкомолекулярных гепаринов (НМГ) 119 (99,2%) больным (в том числе в профилактических дозах – 40 (33,3%), в лечебных – 79 (65,9%)) и генно-инженерных биологических препаратов (ГИБП), которые применялись у 36 (30,0%) пациентов. В качестве ГИБП применяли сарилумаб в 12 (10,0%) случаях, барицитиниб – в 12 (10,0%), нетакимаб – в 11 (9,2%), тоцилизумаб – в 4 (3,3%) и канакинумаб – в 2 (1,6%). Последовательное назначение нескольких ГИБП потребовалось 5 (4,2%) больным. Системные глюкокортикостероиды (ГКС) – метилпреднизолон или дексаметазон – использовались в низких или средних дозах в 33 (27,5%) случаях, чаще всего в сочетании с ГИБП. Также назначались мукоактивные препараты: ацетилцистеин у 119 (99,2%) больных и амброксол – у 10 (8,3%). В отдельных случаях применялись иммуноглобулиновый комплексный препарат (КИП) – у 8 (6,7%) больных и/или гидролизат плаценты человека – у 5 (4,2%).
Антибактериальная терапия проводилась 115 (95,8%) пациентам. Азитромицин назначали в 89 (74,2%) случаях, амоксициллин с клавулановой кислотой – в 67 (55,8%), левофлоксацин – в 50 (41,7%), эртапенем – в 19 (15,8%), меропенем – в 18 (15,0%), цефотаксим + сульбактам – в 15 (12,5%), ванкомицин – в 12 (10,0%), цефепим + сульбактам – в 8 (6,7%), линезолид – в 2 (1,6%), кларитромицин и тациллин – по 1 (0,8%). В 88 (73,4%) случаях в течение госпитализации назначали два и более антибиотика. Также применяли такие противомикробные средства, как метронидазол – в 8 (6,7%) случаях, нифуроксазид – в 8 (6,7%), фурагин – в 1 (0,8%).
Показанием для инсуффляции кислорода считали снижение SpO2 ≤93%. Проведение оксигенотерапии в объеме 1–7 л/мин в условиях отделения потребовалось 54 (45,0%) больным, перевод в отделение реанимации – 15 (12,5%), проведение искусственной вентиляции легких (ИВЛ) – 6 (5,0%) пациентам.
В качестве сопутствующей терапии использовали ингибиторы АПФ или блокаторы рецепторов к ангиотензину II в 56 (46,7%) случаях, ингибиторы протонной помпы – в 41 (34,2%), бета-блокаторы – в 37 (30,8%), антагонисты кальция – в 23 (19,2%), тиазидные диуретики – в 20 (16,7%), статины – в 16 (13,3%), антиагреганты – в 11 (9,2%), петлевые диуретики, гастроэнетропротекторы (индуктор синтеза эндогенных простагландинов E2 и GI2 ребамипид) и антидиабетические средства (пероральные сахароснижающие препараты и/или инсулин) – в 9 (7,5%), антидепрессанты и антиоксиданты – по 2 (1,6%). Для лечения сопутствующих заболеваний и развившихся осложнений введение альбумина потребовалось в 4 (3,3%) случаях, назначение препаратов железа – в 5 (4,2%), переливание компонентов крови – в 3 (2,4%). Для коррекции гипокалиемии препараты калия назначали 14 (11,7%) пациентам.
РЕЗУЛЬТАТЫ ПРОВЕДЕННОГО ЛЕЧЕНИЯ
Медиана продолжительности госпитализации составила 12 [10–15] сут. После проведенного лечения с улучшением были выписаны 111 больных (92,5%), умерли 4 пациента (3,3%) – 2 мужчин и 2 женщины в возрасте от 55 до 73 лет. У всех умерших имелась тяжелая сопутствующая патология: АГ – у 4 пациентов, ожирение – у 2, перенесенный ИМ – у 1, аортальный стеноз – у 1, системная красная волчанка – у 1, фолликулярная лимфома – у 1. Пятеро пациентов (4,2%) были переведены для продолжения лечения в другие городские стационары в связи с развившимися осложнениями или ургентными состояниями (2 случая кровотечения, по 1 – тяжелый острый респираторный дистресс-синдром, острый лейкоз и псевдомембранозный колит), 3 из них впоследствии также скончались. В 2 из 6 случаев (33,3%) пациенты, переведенные на искусственную вентиляцию легких (ИВЛ), были экстубированы и после периода восстановления выписаны домой (на 22-е и 28-е сутки госпитализации соответственно).
За время госпитализации в процессе лечения были отмечены следующие нежелательные явления: диарея (в том числе антибиотик-ассоциированная) – у 9 (7,5%) пациентов, острое повреждение почек (по критериям KDIGO, 2012) – у 5 (4,2%), орофарингеальный кандидоз – у 5 (4,2%), аллергические реакции с кожными проявлениями – у 5 (4,2%), клинически значимые кровотечения – у 4 (3,3%) (в том числе желудочно-кишечные – в 2 случаях, массивные гематомы передней брюшной стенки и поясничной области – по 1), острый респираторный дистресс-синдром (ОРДС) – у 4 (3,3%), нарушения ритма сердца (пароксизм ФП или желудочковая экстрасистолия), преходящая декомпенсация энцефалопатии смешанного генеза – по 3 (2,4%), псевдомембранозный колит – у 2 (1,6%), постинъекционный флебит – у 2 (1,6%), токсический гепатит, люмбалгия c корешковым синдромом, обострение невралгии затылочного нерва и поясничная плексопатия на фоне псоас-синдрома вследствие гематомы – по 1 (0,8%).
ОБСУЖДЕНИЕ
В условиях продолжающихся рандомизированных клинических исследований и отсутствия убедительной доказательной базы по многим вопросам ведения пациентов с новой коронавирусной инфекцией большое значение приобретает клинический опыт работы различных клиник и стационаров. В своей работе мы обобщили данные по симптоматике, диагностике, проведенном лечении и его результатах в группе больных, поступивших в перепрофилированное инфекционное отделение РГНКЦ. По ряду показателей наша выборка больных отличается от приводимых в других источниках: возраст заболевших был старше, среди сопутствующей патологии чаще встречалась АГ, а среди жалоб больных в значительно большем проценте случаев отмечались сухой кашель, одышка, утомляемость, миалгия и головная боль, что, по-видимому, связано с тем, что госпитализации подлежали пациенты только среднего, тяжелого и крайне тяжелого течения заболевания [3, 6, 7]. По данным американских исследователей, около 90% госпитализированных пациентов имели как минимум одно хроническое неинфекционное заболевание, наиболее распространенными из которых являлись ожирение, АГ, ХОБЛ, СД и сердечно-сосудистая патология. У пациентов с COVID-19 молодого и среднего возраста ожирение встречалось в 49% случаев в возрасте от 50 до 64 лет и в 59% – в возрасте 18–49 лет [8]. Среди поступивших в наше отделение пациентов ожирение было выявлено в 35% случаев с преобладанием больных ожирением 1-й степени.
Данные по изученным лабораторным показателям в целом соответствуют приводимым другими авторами, однако обращает на себя внимание высокая частота развития тромбоцитоза, гипокалиемии и нарушения функции почек, отмечавшихся у наших пациентов и потребовавших дополнительной коррекции.
Выбор гидроксихлорохина в сочетании с азитромицином как основного вида этиотропной терапии был обусловлен имевшимися на тот момент данными об эффективности такой комбинации в лечении пациентов с COVID-19, впоследствии не получившими своего подтверждения [1, 9]. Несмотря на имевшиеся опасения, случаев развития жизнеугрожающих желудочковых нарушений ритма на фоне приема гидроксихлорохина нами отмечено не было, что, возможно, связано с более низкими, чем за рубежом, дозировками препарата, применявшимися в лечении [9].
Учитывая высокий риск развития коагулопатии, антикоагулянтную терапию с помощью НМГ (чаще всего эноксапарина) мы проводили всем пациентам в течение всего периода госпитализации. По мере поступления новых данных о высокой частоте тромботических и тромбоэмболических осложнений при коронавирусной инфекции было принято решение о переводе больных с профилактических на лечебные дозы НМГ, что позволило снизить риск развития острого коронарного синдрома или инсульта, которые, по сведениям зарубежных авторов, встречаются в 5–6% случаев тяжелого течения COVID-19 [10].
Нами отмечена более низкая частота развития тяжелых поражений периферической нервной системы (2,8%) по сравнению с данными литературы, где они выявляются до 20%, хотя наши данные о частоте миалгии, аносмии и дисгевзии согласуются с мировой практикой [10, 11].
Почти у трети пациентов отмечались признаки развития цитокинового шторма, что потребовало добавления к лечению ГИБП и ГКС, а в отдельных ситуациях также КИП и гидролизата плаценты человека. В большинстве случаев применение ГИБП привело к стабилизации состояния и быстрой динамике лабораторных показателей, однако более подробная оценка их эффективности будет проведена позднее.
У 45% пациентов развилась дыхательная недостаточность со снижением SpO2 ≤93%, потребовавшая проведения инсуффляции кислорода, а в 5% случаев – ИВЛ. Ассоциаций между наличием ожирения и потребностью в оксигенотерапии/ИВЛ выявлено не было.
Высокая частота назначения антибактериальных препаратов, достигавшая 95,8% в исследуемой выборке, с одной стороны, была связана с рекомендуемым применением азитромицина и наличием обоснованного подозрения на присоединение бактериальной флоры, но с другой ‒ оказалась сопряжена с развитием вторичных осложнений в виде антибиотик-ассоциированной диареи, псевдомембранозного колита и грибковых поражений, а в перспективе и с проблемой антибиотикорезистентности.
Крайне важными аспектами ведения больных COVID-19 представляются предупреждение развития тяжелых осложнений и ранняя реабилитация. С этой целью всех пациентов при поступлении обучали дыхательной гимнастике и рекомендовали длительное пребывание в прон-позиции.
Отмеченные показатели летальности в течение госпитализации (3,3%) и успешного снятия с ИВЛ (33,3%) соответствуют среднестатистическим данным. Однако необходимо уточнить, что еще несколько пациентов с развившимися тяжелыми осложнениями (ОРДС, потребовавший проведения экстракорпоральной мембранной оксигенации, массивные кровотечения/кровоизлияния) скончались после перевода в другие стационары, поэтому при расчете внутрибольничной летальности не учитывались.
ЗАКЛЮЧЕНИЕ
Проведенный нами анализ результатов работы отделения РГНКЦ, перепрофилированного для лечения пациентов с пневмонией и новой коронавирусной инфекцией, является одним из первых в нашей стране обобщенных опытов ведения больных COVID-19. Более глубокая оценка полученных данных, накапливаемый во многих других центрах опыт и продолжающиеся клинические исследования позволят лучше понять многие аспекты патогенеза заболевания и разработать более эффективные подходы к ведению пациентов с COVID-19.



