Методология подготовки консенсуса экспертов Российской Федерации
В обсуждении приняли участие 100 экспертов из всех Федеральных округов РФ – терапевты, кардиологи, ревматологи, неврологи, реабилитологи, травматологи-ортопеды. Это были главные специалисты регионов РФ, научные сотрудники профильных НИИ, практикующие врачи, сотрудники медицинских вузов.
 Опросный лист содержал ряд модулей: стратегии ведения, инициальная терапия боли, местная терапия боли, нестероидные противовоспалительные препараты (НПВП), симптоматические медленно действующие препараты, лечение нейропатического и психогенного компонентов хронической боли, дополнительные средства в лечение остеоартрита (ОА), немедикаментозные интервенции. Интервенции в модуль включали, исходя из доказательных данных, т.е. указанная интервенция встречается в двух и более клинических рекомендациях или иных официальных документах авторитетных международных, специализированных ассоциаций и обществ. Тем самым были изначально отсеяны зачастую использующие в отечественной практике недоказанные интервенции при ОА.
Опросный лист содержал ряд модулей: стратегии ведения, инициальная терапия боли, местная терапия боли, нестероидные противовоспалительные препараты (НПВП), симптоматические медленно действующие препараты, лечение нейропатического и психогенного компонентов хронической боли, дополнительные средства в лечение остеоартрита (ОА), немедикаментозные интервенции. Интервенции в модуль включали, исходя из доказательных данных, т.е. указанная интервенция встречается в двух и более клинических рекомендациях или иных официальных документах авторитетных международных, специализированных ассоциаций и обществ. Тем самым были изначально отсеяны зачастую использующие в отечественной практике недоказанные интервенции при ОА.
Экспертам предложили оценку модулей в трех категориях фенотипа ОА:
- ОА без коморбидности;
- коморбидность ОА и сердечно-сосудистых заболеваний (ССЗ);
- Коморбидность ОА и сахарного диабета (СД) 2 типа.
Если предложенную в модуле интервенцию отмечали 30% экспертов и более, то она автоматически попадала в консенсус, отражающий обобщенное мнение.
В каждой позиции модуля (медикаментозный, немедикаментозный метод) экспертам предлагалось оценить «Клинический результат» конкретной интервенции. Данный критерий был специально введен для отражения конкретного мнения специалиста. «Клинический результат» – критерий, отражающий достижение клинической цели терапии ОА. В случае оценки интервенций в блоке «Инициальная терапия боли», «НПВП», «Местная терапия боли» критерий «Клинический результат» подразумевал оценку от 0 до 3 баллов по следующей схеме: отсутствует эффект от терапии – 0 баллов, снижение интенсивности боли на 20% – 1 балл, снижение интенсивности боли на 50% – 2 балла, снижение интенсивности боли на 70% – 3 балла.
 В случае оценки интервенций в блоке «Симптоматические медленно действующие средства», «Нейропатический и психогенный компоненты хронической боли», «Дополнительные средства» критерий «Клинический результат» подразумевал оценку от 0 до 3 баллов по следующей схеме: не снижают дозу НПВП – 0 баллов, снижают дозу НПВП на ¹/3 от стартовой – 1 балл, снижают дозу НПВП на ¹/2 от стартовой – 2 балла, позволяют отменить НПВП – 3 балла.
В случае оценки интервенций в блоке «Симптоматические медленно действующие средства», «Нейропатический и психогенный компоненты хронической боли», «Дополнительные средства» критерий «Клинический результат» подразумевал оценку от 0 до 3 баллов по следующей схеме: не снижают дозу НПВП – 0 баллов, снижают дозу НПВП на ¹/3 от стартовой – 1 балл, снижают дозу НПВП на ¹/2 от стартовой – 2 балла, позволяют отменить НПВП – 3 балла.
В оценке стратегических вопросов ведения больных с ОА и коморбидностью экспертам предлагали базовый набор манипуляций, требующий указать согласие или несогласие, а также дополнить его собственными рекомендациями. Если предложенные рекомендации встречались у трех и более экспертов, они также вносились в консенсус.
Первичный материал был обсужден на Экспертном совете под председательством президента Российского научного медицинского общества терапевтов академика РАН, профессора А.И. Мартынова. Членами совета были профессора по дисциплинам: внутренние болезни, кардиология, неврология, ревматология, реабилитология, клиническая фармакология. Ведущие федеральные специалисты по проблеме ОА из НИИ ревматологии им. В.А. Насоновой, МГМСУ им. А.И. Евдокимова, РНИМУ им. Н.И. Пирогова, Первого МГМУ им. И.М. Сеченова внесли замечания и комментарии, нашедшие отражение в финализирующих формулировках консенсуса экспертов РФ.
Определение ОА
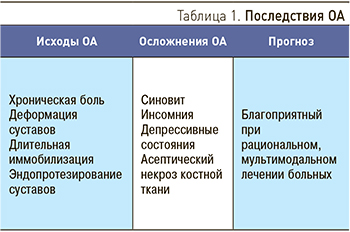
Остеоартрит – гетерогенная группа хронических дегенеративно-воспалительных заболеваний суставов со сходными прогрессирующими морфологическими изменениями (хряща, субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц), приводящими к снижению функциональной активности больного и дестабилизации коморбидных состояний (табл. 1; А.В. Наумов)
 Распространенность и медико-социальное значение ОА
Распространенность и медико-социальное значение ОА
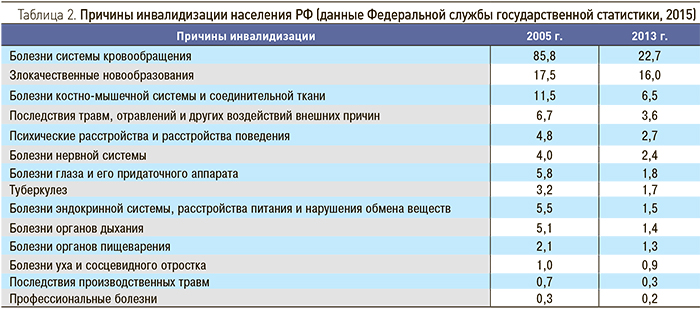
Болезни костно-мышечной системы, при которых большую долю составляют пациенты с ОА, являются третьей по частоте причиной инвалидизации населения РФ, вслед за ССЗ и онкологической патологией (табл. 2).
Среди пациентов с коморбидными состояниями – ССЗ, СД 2 типа, хроническая обструктивная болезнь легких (ХОБЛ) – 80% имеют боли в суставах, а у 59% выявлены рентгенологические симптомы ОА (А.В. Наумов, А.Л. Верткин, 2012).
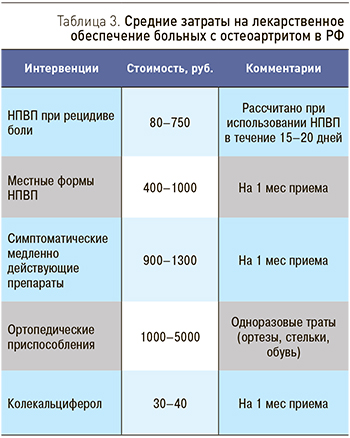
Данные о стоимости лекарственного обеспечения больных ОА представлены в табл. 3.
Ассоциированные клинические состояния при ОА:
- ожирение;
- ССЗ: атеросклероз, артериальная гипертензия, ишемическая болезнь сердца, алкогольная висцеропатия;
- инсулинорезистентность и СД 2 типа;
- заболевания легких: ХОБЛ, бронхиальная астма;
- остеопороз;
- заболевания желудочно-кишечного тракта: язвенная болезнь, стресс-индуцированные эрозии и язвы, НПВП-гастропатия, гастроэзофагеальная рефлюксная болезнь, дисфункциональные заболевания.
Клинический осмотр при первичном обращении
 Запись в амбулаторной карте больного ОА при первичном обращении за врачебной помощью должна включать:
Запись в амбулаторной карте больного ОА при первичном обращении за врачебной помощью должна включать:
- перечисление болезненных суставов;
- данные об интенсивности боли (используя визуальную аналоговую шкалу), ее продолжительности, наличии стартовой боли (утром, после периода покоя);
- сведения о купировании предыдущих рецидивов боли;
- данные осмотра и пальпации суставов для оценки наличия:
- деформаций суставов;
- выпота в полости суставов;
- костных разрастаний, включая узелки Гебердена и/или Бушара;
- болезненности при пальпации;
- атрофии околосуставных мышц.
- оценку движений в пораженных суставах (ограничение подвижности, наличие крепитации при движении);
- оценку походки;
- данные о нарушениях сна и депрессии, вызванных болью;
- оценку влияния поражения сустава(ов) на выполнение бытовых функций.
Лабораторно-инструментальный минимум при первичном обращении в поликлинику
Для диагностики ОА лабораторные исследования не нужны (100% экспертов).
При рентгенографии обязательно проводится одновременное исследование симметричных суставов (100% экспертов):
- на рентгенограммах выявляют сужение суставных щелей, остеосклероз, краевые остеофиты;
- обнаружение одних только рентгенологических изменений недостаточно для клинического диагноза ОА (необходимо наличие клинических симптомов; 100% экспертов).
Ультразвуковое исследование (УЗИ) проводится для выявления синовита (100% экспертов).
С целью дифференциальной диагностики проводятся исследования следующих показателей:
- общий анализ крови (СОЭ; 100% экспертов);
- мочевая кислота (100% экспертов);
- креатинин (80% экспертов);
- С-реактивный белок (100% экспертов);
- антитела к циклическому цитруллинированному пептиду (40% экспертов);
- антитела к двуспиральной ДНК (35% экспертов);
- ревматоидный фактор (45% экспертов);
- общий анализ мочи (100% экспертов).
С целью персонификации фармакотерапии следует уточнить коморбидный статус пациента: биохимические показатели липидного и углеводного обмена, аминотрансферазы (78% экспертов).
К дополнительным методам исследования можно отнести:
- магнитно-резонансную томографию суставов;
- костную денситометрию.
Данные методы исследования не являются обязательными, и их назначение требует клинического обоснования; чаще используются для дифференциальной диагностики (94,4% экспертов).
Показания для консультации ревматолога при первичном обращении в поликлинику:
- длительно (более месяца) существующий синовит;
- подозрение на воспалительные заболевания суставов или системные заболевания соединительной ткани (длительное припухание сустава, ускоренное СОЭ, высокий уровень С-реактивного белка).
Клинический осмотр при повторном обращении
Запись в амбулаторной карте больного ОА при повторном обращении должна включать:
- перечисление болезненных суставов (в т.ч. присоединение новых);
- оценку динамики интенсивности боли (используя визуальную аналоговую шкалу) и ее продолжительности;
- оценку динамики синовита в случае его наличия;
- оценку терапии пациентом;
- оценку динамики коморбидных заболеваний в случае их наличия.
Регламент назначения препаратов витамина D3 больным ОА в общей медицинской практике
В данном контексте речь идет о назначении нативного витамина D3 (маслянный раствор колекальциферола или водорастворимые формы). Регламент назначения данных препаратов представлен в табл. 4.
 Показания к внутрисуставному введению больным ОА препаратов гиалуроновой кислоты
Показания к внутрисуставному введению больным ОА препаратов гиалуроновой кислоты
Главным критерием возможности применения данного метода лечения является отсутствие выпота в сустав (УЗИ сустава). Показанием к внутрисуставному введению гиалуроновой кислоты при ОА является недостаточная эффективность проводимой терапии, а именно:
- неудовлетворительный результат от приема НПВП в течение 3 мес и более;
- плохой и очень плохой эффект от симптоматических медленно действующих препаратов в течение 3 мес и более.
Показания к внутрисуставному введению депо-препаратов глюкокортикостероидов
Внутрисуставное введение глюкокортикоидных депо-препаратов показано при наличии выпота в пораженном суставе. Критерием неэффективности данного метода лечения является повторное накопление выпота через неделю после манипуляции (повторное введение препарата не рекомендуется). В данной ситуации показано проведение дифференциальной диагностики.
Инициальная фармакотерапия болевого синдрома при ОА
Стратегия купирования боли при ОА соответствует общепринятым методам и включает назначение парацетамола, НПВП, а также симптоматических медленно действующих препаратов, в т.ч. в комбинации с НПВП.
При умеренных болях в суставах первым применяют парацетамол. Главное его преимущество заключается в низкой токсичности для верхних и нижних отделов желудочно-кишечного тракта, особенно по сравнению с НПВП, которые часто назначают пожилым пациентам. При недостаточной эффективности препарата в течение 3–4 нед и наличии признаков воспаления больным назначают НПВП. Препараты этой группы должны применяться при ОА различной локализации в наименьшей эффективной дозе и в течение максимально короткого периода времени.
 Следует шире использовать топические формы лекарственных средств (НПВП, лидокаин, капсаицин). Меньший клинический результат эксперты отметили при применении местных форм хондроитина сульфата. Достоверных различий в клинических результатах при использовании отдельных НПВП, по мнению экспертов, не существует.
Следует шире использовать топические формы лекарственных средств (НПВП, лидокаин, капсаицин). Меньший клинический результат эксперты отметили при применении местных форм хондроитина сульфата. Достоверных различий в клинических результатах при использовании отдельных НПВП, по мнению экспертов, не существует.
Базисная терапия ОА – симптоматические медленно действующие препараты
Одной из ведущих задач при проведении терапии ОА является комплексное воздействие на дегенерирующий хрящ, теряющий амортизационные свойства. Патогенез ОА определяет значительное увеличение нагрузки на субхондральную кость с нарушением костного ремоделирования, развитием остеоида и появлением остеофитов.
По данным доказательной медицины и мнению международных экспертов, комплексная терапия ОА должна включать препараты замедленного действия (глюкозамина сульфат, хондроитина сульфат, комбинация этих препаратов, неомыляемые соединения авокадо/сои, диацереин и гиалуроновая кислота). Сущность данного подхода к лечению ОА определяется воздействием этой группы препаратов на метаболические процессы в хрящевой ткани и восстановлением репаративного потенциала хондроцитов.
Фармакотерапия нейропатического компонента хронической боли при ОА
Клинически этот компонент боли характеризуется комплексом специфических чувствительных расстройств, которые можно разделить на две группы. С одной стороны, это позитивные (спонтанная боль, аллодиния, гипералгезия, дизестезии, парестезии), с другой – негативные симптомы (гипестезия, гипалгезия). Данный тип болевого синдрома бывает трудно лечить, и не всегда удается полностью купировать болевые ощущения пациента. Нередко у таких больных нарушается сон, развиваются депрессия и тревога, снижается качество жизни.
Лечение основного заболевания (что является обязательным) не всегда приводит к редукции боли. Нередко наблюдается диссоциация между выраженностью боли и степенью поражения нервной системы. Многие пациенты с нейропатической болью необоснованно принимают НПВП, которые в данном случае неэффективны. Это обусловлено тем, что при нейропатической боли главными патогенетическими механизмами являются не процессы активации периферических ноцицепторов, а нейрональные и рецепторные нарушения, периферическая и центральная сенситизация.
Большинство экспертов (87,3%) считают нецелесообразным назначение при ОА препаратов растительного и животного происхождения, зарегистрированных как БАДы*. В то же время большинство экспертов указывают на необходимость применения колекальциферола у 55% больных ОА. Приблизительно каждый пятый больной ОА нуждается в назначении комплексных препаратов витаминов группы В в качестве адъювантных средств в терапии хронической боли.
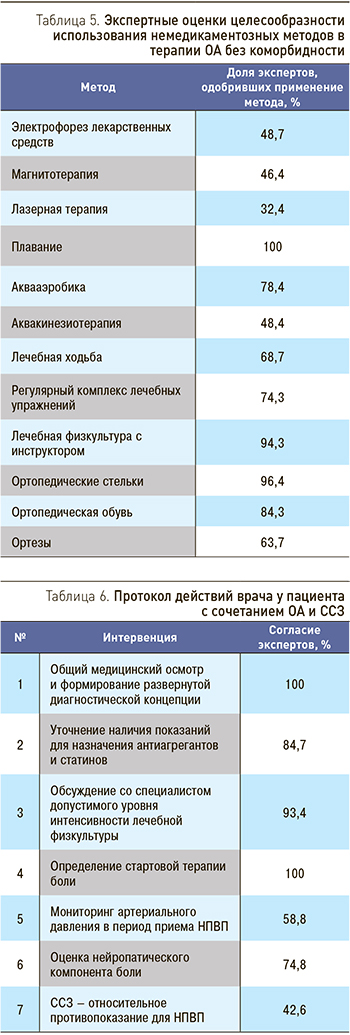
Немедикаментозные методы терапии ОА без коморбидности
Экспертные оценки возможностей применения немедикаментозных методов лечения больных ОА без выраженной сопутствующей патологии представлены в табл. 5.
Ведение больных ОА с коморбидностью ОА и ССЗ
Главные положения:
- у больных ОА исследование липидного спектра крови должно быть обязательным компонентом диагностической стратегии;
- у больных ССЗ или с факторами риска последних изучение статуса костно-суставной системы должно быть включено в диагностическую стратегию;
- при обнаружении высокого уровня холестерина или липопротеидов низкой плотности у больных с клинико-инструментальными признаками ОА стратегию лечения данной категории пациентов следует сконцентрировать вокруг атеросклероза.
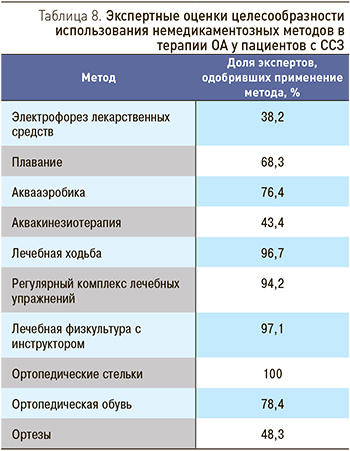
 Протокол действий врача при сочетании ОА и ССЗ представлен в табл. 6.
Протокол действий врача при сочетании ОА и ССЗ представлен в табл. 6.
Стартовая терапия боли
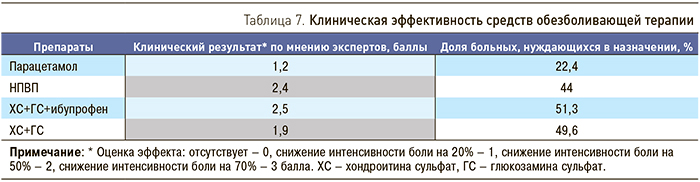
Оценка эффективности обезболивающей терапии у пациентов с ОА и ССЗ представлена в табл. 7.
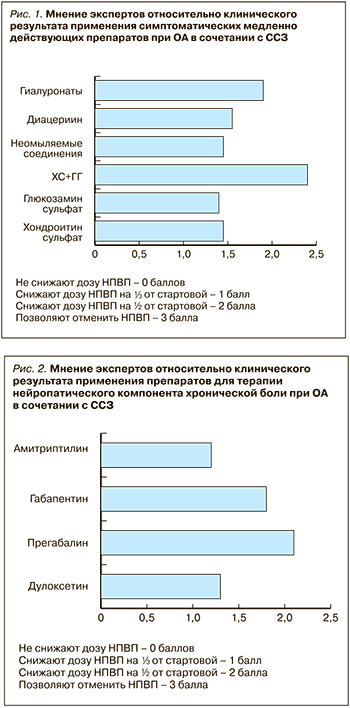
При ОА в сочетании с ССЗ терапия боли должна быть направлена на сокращение сроков и доз приема НПВП. В данной ситуации большинство экспертов указывает на возможность назначения комбинированных препаратов хондроитина сульфата, глюкозамина сульфата и ибупрофена, поскольку последний имеет наименьшую частоту нежелательных эффектов в отношении ССЗ, а при комбинации с глюкозамина сульфатом для достижения адекватного обезболивания требуется меньшая доза ибупрофена. Мнение экспертов относительно клинической эффективности симптоматических медленно действующих препаратов при ОА в сочетании с ССЗ с точки зрения возможного снижения дозы НПВП представлено на рис. 1. На рис. 2 представлено их мнение относительно клинического результата при применении препаратов для терапии нейропатического компонента хронической боли при ОА в сочетании с ССЗ. Оценка немедикаментозных методов терапии у пациентов с ОА и ССЗ представлена в табл. 8.
ОА и СД 2 типа
 В ряде исследований была отмечена высокая частота СД 2 типа у больных OA (от 4,3 до 12,7%), также указывался относительно молодой средний возраст больных в этой нозологической группе. Было показано, что при увеличении возраста больных гонартрозом в 1,3 раза число сопутствующих заболеваний увеличивалось в 1,7 раза, причем СД 2 типа, ожирение и артериальная гипертензия встречались в 2 раза чаще, что говорит о прогрессирующих темпах нарастания заболеваемости СД 2 типа и рядом ассоциированных с ним нозологий у пожилых пациентов. Больные СД 2 типа и метаболическим синдромом представляют собой группу повышенного риска в отношении развития OA, т.к. именно у них наиболее высоки частота и тяжесть метаболических нарушений.
В ряде исследований была отмечена высокая частота СД 2 типа у больных OA (от 4,3 до 12,7%), также указывался относительно молодой средний возраст больных в этой нозологической группе. Было показано, что при увеличении возраста больных гонартрозом в 1,3 раза число сопутствующих заболеваний увеличивалось в 1,7 раза, причем СД 2 типа, ожирение и артериальная гипертензия встречались в 2 раза чаще, что говорит о прогрессирующих темпах нарастания заболеваемости СД 2 типа и рядом ассоциированных с ним нозологий у пожилых пациентов. Больные СД 2 типа и метаболическим синдромом представляют собой группу повышенного риска в отношении развития OA, т.к. именно у них наиболее высоки частота и тяжесть метаболических нарушений.
СД привносит в клиническую картину ОА бóльшую выраженность дегенерации хрящевой ткани, отчетливый периартикулярный воспалительный процесс и снижение работоспособности мышц бедра, что связано, в основном, с развитием поздних макро- и микрососудистых осложнений. Обсуждается зависимость между частотой и характером суставных изменений и течением и давностью СД.
Полиморбидность болевого синдрома при OA складывается из внутрисуставного, околосуставного и внесуставного (связанного с сопутствующим СД) видов болей. В связи с этим у больных ОА в сочетании с СД 2 типа необходима качественная оценка степени выраженности болевого синдрома. Парестезии нижних конечностей, атеросклероз сосудов нижних конечностей существенно влияют на характеристику суставного синдрома у больных OA в сочетании с СД 2 типа.
 Расстройства проприоцептивной импульсации приводят к снижению тонуса параартикулярных мышц и, как следствие этого, к усилению механической нагрузки на суставы. По-видимому, поражение опорно-двигательного аппарата при СД может быть связано с сенсомоторной полинейропатией.
Расстройства проприоцептивной импульсации приводят к снижению тонуса параартикулярных мышц и, как следствие этого, к усилению механической нагрузки на суставы. По-видимому, поражение опорно-двигательного аппарата при СД может быть связано с сенсомоторной полинейропатией.
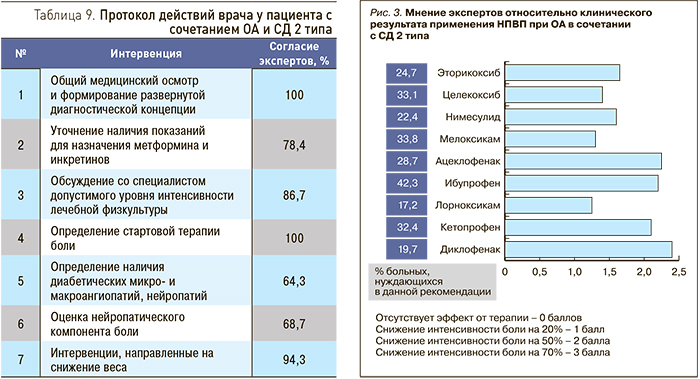
Протокол действий врача при сочетании ОА и СД 2 типа представлен в табл. 9.
Стартовая терапия боли
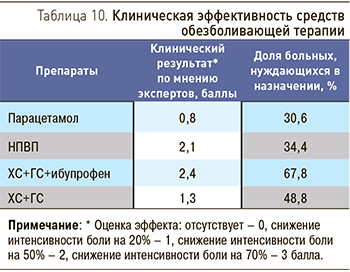
Оценка эффективности обезболивающей терапии у пациентов с ОА и СД 2 типа представлена в табл. 10.
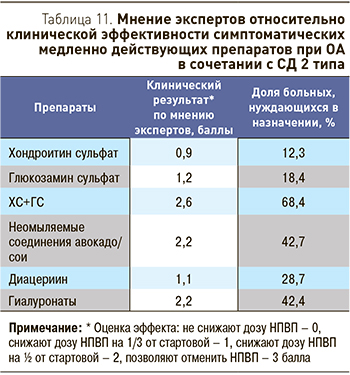
Мнение экспертов относительно клинической эффективности НПВП при ОА в сочетании с СД 2 типа представлено на рис. 3. Мнение экспертов относительно клинической эффективности симптоматических медленно действующих препаратов при ОА в сочетании с СД 2 типа с точки зрения возможного снижения дозы НПВП представлено в табл. 11.
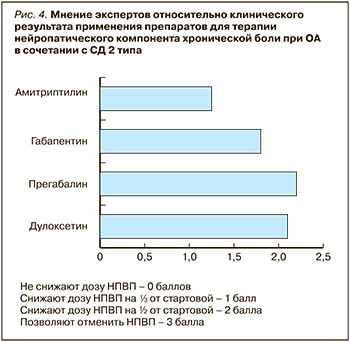
На рис. 4 представлено мнение экспертов относительно клинического результата при применении препаратов для терапии нейропатического компонента хронической боли при ОА в сочетании с СД 2 типа.
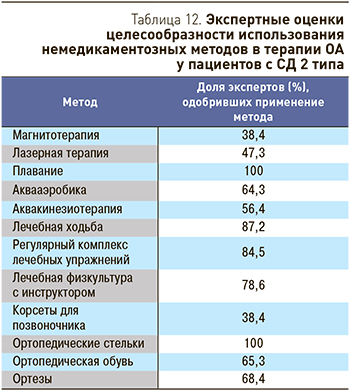
В табл. 12 представлена экспертная оценка немедикаментозных методов терапии у пациентов с ОА и СД 2 типа.
 Формулярный перечень средств для лечения ОА в общей врачебной практике на амбулаторном этапе (1-й и 2-й уровни медицинской помощи)
Формулярный перечень средств для лечения ОА в общей врачебной практике на амбулаторном этапе (1-й и 2-й уровни медицинской помощи)
- Парацетамол 0,5–4,0 г/сут.
- Комбинация хондроитина сульфата (1200 мг/ сут), глюкозамина сульфата (1500 мг/сут) и ибупрофена (600 мг/сут).
- Местные формы НПВП по потребности.
- Местные формы лидокаина по 1 пластырю не более 2 раз в сут.
- Местные формы капсаицина.
- Местные формы хондроитина сульфата.
- НПВП – дозы определяются индивидуально по потребности пациентов: диклофенак натрия, кетопрофен (в т.ч. лизиновая соль кетопрофена), лорноксикам, ибупрофен, ацеклофенак, мелоксикам, нимесулид, целекоксиб, эторикоксиб.
- Хондроитина сульфат 1200 мг/сут.
- Глюкозамина сульфат 1500 мг/сут.
- Комбинация хондроитина сульфата (1200 мг/ сут) и глюкозамина гидрохлорида (1500 мг/сут).
- Неомыляемые соединения авокадо (100 мг) и сои (200 мг).
- Диацериин 50–100 мг/сут.
- Гиалуронаты (формы и дозы определяются индивидуально).
- Дулоксетин 30–60 мг/сут.
- Прегабалин 50–200 мг/сут / габапентин 900–1800 мг/сут.
- Колекальциферол 800–2000 МЕ.
- Комплексные препараты витаминов группы В.
Данный консенсус экспертов РФ был представлен 6 апреля 2015 г. на научном симпозиуме, который проходил в рамках XII Национального конгресса «Человек и лекарство». Научный симпозиум предоставил практикующим врачам и ученым возможность ознакомиться с последними достижениями в области лечения заболеваний опорно-двигательного аппарата и принять участие в обсуждении клинических рекомендаций по ведению больных с ОА и коморбидностью в общей врачебной практике.
Эксперты
А.И. Мартынов (терапевт, академик РАН, президент РНМОТ, Москва; член экспертного совета), Л.И. Алексеева (ревматолог, НИИР им. В.А. Насоновой, Москва; член экспертного совета), И.С. Дыдыкина (ревматолог, НИИР им. В.А. Насоновой, Москва; член экспертного совета), Н.В. Чичасова (ревматолог, ИПО Первый МГМУ им. И.М. Сеченова; член экспертного совета), А.В. Наумов (терапевт, МГМСУ им. А.И. Евдокимова, Москва; член экспертного совета, главный координатор), А.Л. Верткин (терапевт, МГМСУ им. А.И. Евдокимова, Москва; член экспертного совета), Е.А. Прохорович (терапевт, МГМСУ им. А.И. Евдокимова, Москва; член экспертного совета), В.Б. Мычка (кардиолог, МГМСУ им. А.И. Евдокимова, Москва; член экспертного совета), Л.В. Меньшикова (терапевт, ревматолог, Иркутская ГМАПО), И.В. Меньшикова (ревматолог, терапевт, Первый МГМУ им. И.М. Сеченова; член экспертного совета), Е.В. Зонова (ревматолог, Новосибирский ГМУ), М.В. Путилина (невролог, РНИМУ им. Н.И. Пирогова, Москва), В.В. Бадокин (ревматолог, РМАПО, Москва; член экспертного совета), Н.А. Третьякова (терапевт, кардиолог, Амурская ГМА, Благовещенск), Р.Г. Камалова (ревматолог, РКБ им. Г.Г. Куватова, Уфа), М.В. Погребная (терапевт, ревматолог, Амурская ГМА, Благовещенск), Р.И. Стрюк (терапевт, кардиолог, МГМСУ им. А.И. Евдокимова, Москва; член экспертного совета), Е.Ю. Майчук (терапевт, кардиолог, МГМСУ им. А.И. Евдокимова, Москва; член экспертного совета), Г.Ф. Фатхуллина (ревматолог, РКБ им. Г.Г. Куватова, Уфа), Н.М. Никитина (ревматолог, Саратовский ГМУ им. В.И. Разумовского; член экспертного совета), А.П. Ребров (терапия, Саратовский ГМУ им. В.И. Разумовского), О.А. Кичерова (невролог, Тюменская ГМА), Л.И. Рейхерт (невролог, Тюменская ГМА), Л.М. Валишина (ревматолог, РКБ им. Куватова, Уфа), Л.Н. Елисеева (терапевт, ревматолог, кардиолог, Кубанский ГМУ, Краснодар), Э.Г. Муталова (терапевт, ревматолог, Башкирский ГМУ, Уфа), С.Е. Мясоедова (терапевт, ревматолог, кардиолог, Ивановская ГМА), Л.К. Пешехонова (ревматолог, Воронежская ГМА), О.Б. Несмеянова (ревматолог, ГМЛПУЗ ЧОКБ, Челябинск), П.С. Пухтинская (терапевт, врач общей практики, ревматолог, Уральский ГМУ, Екатеринбург), Р.А. Салеев (невролог, Уральский ГМУ, Екатеринбург), О.В. Теплякова (терапевт, ревматолог, Уральский ГМУ, Екатеринбург), Л.В. Трибунцева (невролог, врач общей практики, Воронежская ГМА им. Н.Н. Бурденко), Е.М. Филипченко (терапевт, кардиолог, врач общей практики, Кубанский ГМУ, Краснодар), Л.Ю. Широкова (ревматолог, Ярославский ГМУ), Е.В. Борисова (хирург, ОАО «Доктор-А»), И.Б. Виноградова(ревматолог, Ульяновский ГУ, Ульяновская ОКБ), А.И. Дубиков (ревматолог, Тихоокеанский ГМУ, Владивосток), В.Н. Исакова (ревматолог, Дальневосточный ГМУ, Хабаровск), П.П. Калинский (невролог, Тихоокеанский ГМУ, Владивосток), Э.Н. Оттева (ревматолог, ККБ № 1, ИПКСЗ, Хабаровск), Т.А. Щербоносова (невролог, ИПКСЗ, Хабаровск), Г.Р. Еникеева (ревматолог, ГКБ № 13, Уфа), М.З. Насыров (травматолог-ортопед, реабилитолог, РНЦ ВТО им. акад. Г.А. Илизарова), Л.А. Левашева (ревматолог, Тихоокеанский ГМУ, Владивосток), И.Ф. Кроткова (терапевт, РМАПО, Москва), О.А. Никитинская (ревматолог, НИИР им. В.А. Насоновой, Москва), И.В. Кирпичев (травматолог-ортопед, Ивановская ГМА), Е.П. Шарапова (ревматолог, НИИР им. В.А. Насоновой, Москва), А.С. Карабаева (ревматолог, поликлиника Федеральной таможенной службы, Москва), С.Г. Аникин (ревматолог, НИИР им. В.А. Насоновой, Москва), Е.Ю. Эбзеева (терапевт, РМАПО, Москва), Р.М. Балабанова (ревматолог, НИИР им. В.А. Насоновой, Москва), О.Г. Маркова (ревматолог, Якутская ГКБ, Медицинский институт СВФУ им. М.К. Аммосова, Якутск), Т.Ю. Большакова (ревматолог, Красноярский ГМУ им. проф. В.Ф. Войно-Ясенецкого), Н.В. Кулакова (терапевт, кардиолог, Тихоокеанский ГМУ, Владивосток), А.А. Синенко (ревматолог, Тихоокеанский ГМУ, Владивосток), М.Ф. Марковская (ревматолог, Республиканская больница им. Г.Я. Ремишевской, Хакасия), М.П. Петрова (терапевт, Красноярский ГМУ им. проф. В.Ф. Войно-Ясенецкого), Г.А. Пальшин (травматолог-ортопед, Медицинский институт СВФУ им. М.К. Аммосова, Якутск), В.В. Шабалин (ревматолог, Красноярский ГМУ им. проф. В.Ф. Войно-Ясенецкого), И.В. Марусина (ревматолог, Городская больница, Кострома), Т.А. Короткова (ревматолог, НИИР им. В.А. Насоновой, Москва), Н.А. Верещагин (травмотолог-ортопед, Нижегородская ГМА), О.В. Симонова (терапевт, ревматолог, Кировская ГМА), Е.В. Соловьева (терапевт, кардиолог, ревматолог, Нижегородская ГМА), Т.А. Раскина (ревматолог, Кемеровская ГМА), И.А. Грибачева (невролог, Новосибирский ГМУ), Н.В. Иванова (терапевт, клинический фармаколог, Псковский ГУ), Е.В. Крюкова (ревматолог, Вологодская ОКБ), И.В. Плесовская (ревматолог, Коми филиал Кировской ГМА, Сыктывкар), Л.В. Титова (ревматолог, Северный ГМУ, Архангельск), Б.В. Заводовский (ревматолог, НИИ клинической и экспериментальной ревматологии, Волгоград), О.Н. Аношенкова (ревматолог, МЦ «Максимум Здоровья», Томск), Т.И. Батудаева (ревматолог, Бурятский филиал Иркутской ГМАПО, Улан-Удэ), Ю.В. Бочкарева (терапевт, Пензенский ИУВ), Е.И. Бусалаева (терапевт, ИУВ, Чебоксары), Т.Л. Визило (невролог, Новокузнецкий ГИУВ), Е.Д. Голованова (терапевт-геронтолог, Смоленская ГМА), М.Г. Жестикова (невролог, Новокузнецкий ГИУВ), А.В. Затеев (терапевт-ревматолог, Алтайский ГМУ, Барнаул), П.Р. Камчатнов (невролог, РНИМУ им. Н.И. Пирогова, Москва), Г.В. Клочкова (ревматолог, Сургутская ГБ № 4), С.В. Колбасников (врач общей практики, ревматолог, кардиолог, Тверская ГМА), Н.Н. Кораблева (травматолог-ортопед, РМАПО, Москва), Д.И. Лахин (ревматолог, Липецкая ОКБ), М.Ф. Осипенко (терапевт, Новосибирский ГМУ), В.С. Петров (терапевт, ревматолог, Рязанский ГМУ), А.А. Попов (терапевт, ревматолог, гастроэнтеролог, Уральский ГМУ, Екатеринбург), С.Ю. Романова (ревматолог, ОКБ № 1, Тюмень), В.Н. Сороцкая (ревматолог, Тульский ГУ), Э.Ф. Хазеева (ревматолог, РКБ им. Г.Г. Куватова, Уфа), И.Г. Хрипунова (ревматолог, Ставропольский ГМУ), М.И. Шупина (терапевт, ревматолог, Омская ГМА), Т.Н. Янковая (врач общей практики, Смоленская ГМА), С.А. Лапшина (терапия, ревматология, кардиология, Казанский ГМУ), А.И. Мирончева (ревматолог, ГКБ № 1, Оренбург), И.А. Осетрова (невролог, НОУ ВПО «СМИ «Реавиз»), Ф.Ф. Гашилова (невролог, МСЧ № 2, Томск), Ю.В. Лалов (невролог, нейрохирург, Омская ГМА), А.Е. Барулин (невролог, Волгоградский ГМУ), О.Б. Несмеянова (ревматолог, ГМЛПУЗ ЧОКБ МЗ Челябинской области), А.О. Исаканова (ревматолог, ОТКЗ ГКБ № 1, Челябинск), Е.И. Копилов (ревматолог, Ивановская ОКБ), Г.В. Шавкута (терапевт, ФПК и ППС Ростовский ГМУ), Л.А. Князева (терапевт, Курский ГМУ), Е.А. Логачева (невролог, Курский ГМУ).