Диагностика
1
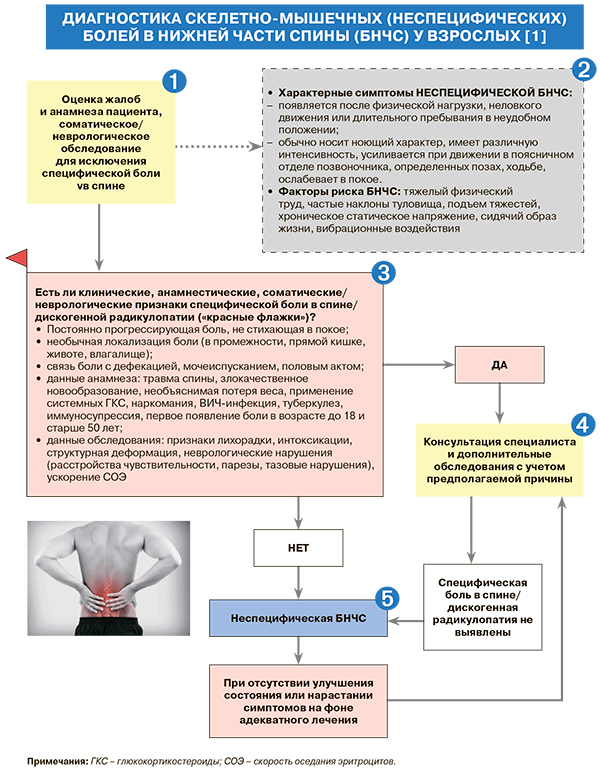
При первом обследовании пациента с болью в нижней части спины (БНЧС) следует установить одну из трех возможных причин боли: 1) специфическая причина – перелом позвоночника, наличие инфекционного, системного воспалительного или онкологического заболевания; 2) компрессия спинномозгового корешка (радикулопатия) или поясничный стеноз; 3) неспецифическая (скелетно-мышечная) боль в нижней части спины (БНЧС): уровень убедительности рекомендаций (УУР) – А, уровень достоверности доказательств (УДД) – 1 [1]. Иными словами, неспецифическая БНЧС – это «диагноз исключения».
2
• В зависимости от продолжительности неспецифическую БНЧС подразделяют на острую (до 4 нед), подострую (4–12 нед) и хроническую (свыше 12 нед) [1].
• Хроническому течению БНЧС способствуют длительный (более 3–5 дней) постельный режим, чрезмерное ограничение физической активности, «болевой» тип личности, эмоциональные расстройства (депрессия, тревожное расстройство), аггравация (преувеличение пациентом) симптомов или «рентное» отношение к болезни (осознанное или неосознанное сопротивление выздоровлению) [1]. Показано, что пациенты, которым были выполнены рентгенография, рентгеновская компьютерная томография (КТ) или магнитно-резонансная томография (МРТ), и при этом сообщена информация о наличии патологических изменений позвоночника (например, грыж межпозвонковых дисков), имеют худший прогноз восстановления, чем лица, которым не проводили инструментальных обследований [1, 2].
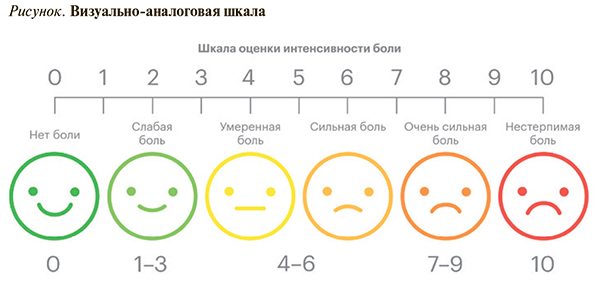
• В процессе обследования пациента с подозрением на неспецифическую БНЧС, наряду с прочим, целесообразна оценка интенсивности болевого синдрома как на момент обследования, так и в динамике. Для этого могут быть использованы стандартизированные шкалы, в частности визуально-аналоговая шкала (рисунок) [1].
3
• При сборе жалоб и анамнеза у пациентов с БНЧС рекомендуется использование краткого опросника на выявление признаков специфического заболевания, приведенных в схеме: УУР – А, УДД – 1 [1].
• Соматическое обследование, проводимое для исключения специфической боли в спине, направлено на обнаружение признаков переломов позвоночника, злокачественных новообразований, инфекционных процессов и соматических заболеваний, которые могут проявляться БНЧС; оно включает выявление лихорадки, похудания, изменения кожных покровов, аускультацию легких, пальпацию живота и лимфатических узлов: УУР – А, УДД – 1 [1].
• Неврологическое обследование проводится для исключения поражения спинного мозга и его корешков. Важное значение имеет выявление парезов, нарушений чувствительности, изменений коленных, ахилловых и подошвенных рефлексов: УУР – А, УДД – 2 [1]. Необходимо проверить наличие симптомов натяжения нервных корешков (Ласега, Вассермана, Мацкевича) [1].
• Появление или значительное усиление боли при подъеме прямой ноги под углом от 30° до 70° у лежащего на спине пациента (симптом Ласега), а затем ее исчезновение или уменьшение при сгибании ноги в коленном суставе характерны для радикулопатии пятого поясничного и первого крестцового корешков. Если боль появляется при подъеме ноги под углом от 30° до 70°, то тыльное сгибание стопы обычно усиливает боль при дискогенной радикулопатии. Если боль появляется при подъеме ноги более 70°, это не расценивается как патология (наблюдается у большинства здоровых людей). Для дискогенной радикулопатии характерно появление (усиление) боли на стороне поражения при подъеме «здоровой» ноги (перекрестный симптом Ласега), но это менее чувствительный тест. Появление или значительное усиление боли при разгибании бедра (симптом Вассермана) или при сгибании ноги в коленном суставе у лежащего на животе пациента (симптом Мацкевича) характерны для радикулопатии второго, третьего или четвертого поясничных корешков [1].
4
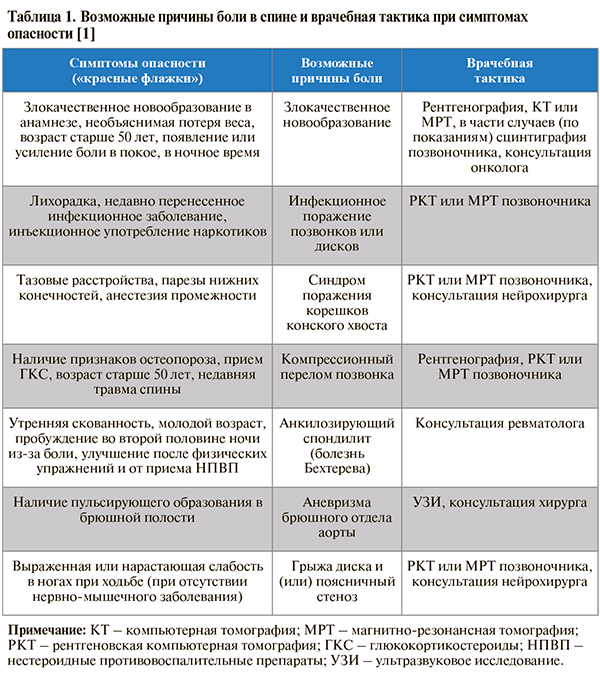
При наличии признаков специфического заболевания необходимо дополнительное амбулаторное обследование пациента: УУР – А, УДД – 1 [1]. Оно может включать анализ крови и мочи, а также инструментальные исследования и консультации специалистов в зависимости от возможных причин боли (табл. 1).
5
• Диагноз острой скелетно-мышечной неспецифической БНЧС устанавливается в отсутствие «красных флажков» – признаков, настораживающих в отношении специфических причин боли в спине, радикулопатии или поясничного стеноза: УУР – А, УДД – 1 [1].
• Для оценки степени нарушения функций, вызванной неспецифической (скелетномышечной) БНЧС, динамики заболевания и эффективности проводимого лечения целесообразно использование специализированных вопросников, например вопросника Роланда–Морриса (табл. 2).
• Добавим, что острая и подострая скелетно-мышечная БНЧС имеет благоприятный прогноз, она значимо уменьшается по интенсивности в течение 1–3 нед, в большинстве случаев полностью регрессирует в течение нескольких недель (в 90% случаев – до 6 нед); большинство работающих пациентов в течение месяца возвращаются к работе. Острая скелетно-мышечная БНЧС регрессирует при использовании различных методов лечения, а также без них, что указывает на ее естественный благоприятный прогноз [1].

Лечение
1
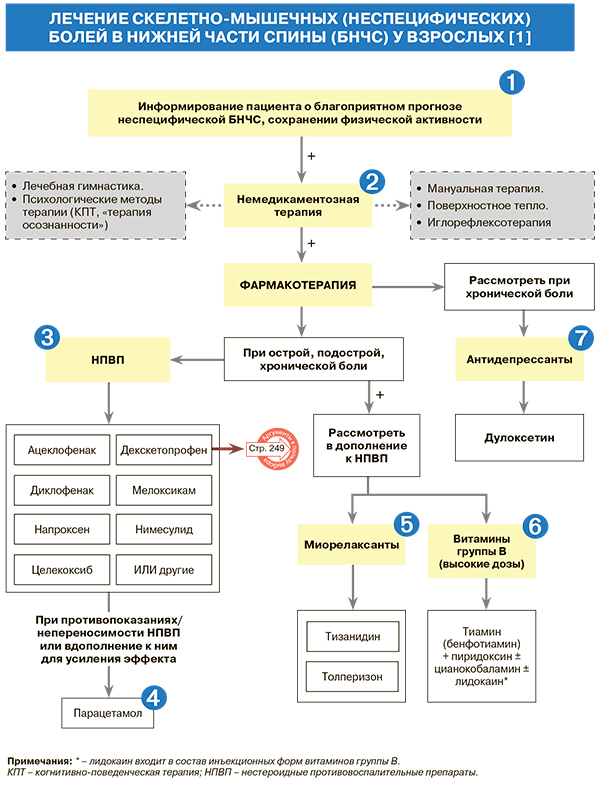
• Рекомендуется информировать пациента о доброкачественном характере БНЧС, целесообразности сохранять физическую, социальную и профессиональную активность, избегать постельного режима; в случае острой БНЧС – о вероятности быстрого (2–3 нед) выздоровления при соблюдении рекомендаций врача: УУР – А, УДД – 1 [1]. В тех случаях, когда пациенты из-за интенсивной боли вынуждены лежать, продолжительность постельного режима не должна превышать 1–2 дней, в противном случае наблюдается ухудшение течения болезни. Целесообразно разъяснить пациенту, что он может соблюдать непродолжительный постельный режим при высокоинтенсивной боли, но это – способ лишь уменьшить боль, а не метод лечения [1].
• Информирование пациента о благоприятном прогнозе скелетно-мышечной БНЧС, сохранении физической активности предупреждает катастрофизацию боли и способствует быстрому выздоровлению. Длительное снижение профессиональной, социальной и бытовой активности ухудшают прогноз и течение скелетно-мышечной БНЧС [1].
2
• При острой скелетно-мышечной БНЧС лечебная гимнастика (регулярные физические упражнения, которые проводятся по рекомендации и под контролем специалиста) возможна при условии хорошей переносимости пациентом: УУР – В, УДД – 2 [1]. Вместе с тем ее выполнение в период обострения приводит лишь к незначительному регрессу боли; при этом не следует использовать упражнения (значительные сгибания, разгибания или вращения туловищем), которые могут спровоцировать усиление боли. Как правило, занятия лечебной гимнастикой рекомендуются пациентам после уменьшения боли для предупреждения новых обострений [1].
• Лечебная гимнастика рекомендуется пациентам с подострой или хронической скелетно-мышечной БНЧС (УУР – А, УДД – 1), поскольку показано ее преимущество (по сравнению с ее отсутствием или лечением другими методами) в отношении уменьшения боли и улучшения функциональной активности пациентов [1]. По возможности более раннее начало физических упражнений у пациента с БНЧС может ускорить регресс боли и снизить риск ее хронизации. При хронической скелетно-мышечной БНЧС лечебная гимнастика расценивается как наиболее эффективный способ лечения. В настоящее время нет убедительных данных о преимуществе какого-либо метода лечебной гимнастики или комплекса упражнений; основное значение имеют регулярность упражнений, исключение резких движений и чрезмерных нагрузок, способных вызвать обострение боли. Некоторое преимущество имеют физические упражнения на свежем воздухе (аэробная лечебная гимнастика), рекомендованные специалистом. Нет доказательств преимущества индивидуальных занятий лечебной гимнастикой перед групповыми занятиями [1].
• Психологические методы терапии, включающие когнитивно-поведенческую терапию и терапию осознанности (mindfulness), рекомендуются пациентам с хронической неспецифической БНЧС (УУР – А, УДД – 1); они снижают боль и улучшают функциональное состояние пациентов [1]. Психологические методы терапии составляют основу мультидисциплинарного ведения пациентов с хронической неспецифической БНЧС. Их следует комбинировать с лечебной гимнастикой [1].
• Мануальная терапия возможна у пациентов с острой, рекомендуется при подострой и хронической скелетно-мышечной БНЧС (УУР – В, УДД – 2): она способна уменьшить боль и улучшить функциональное состояние пациента (при подострой и хронической БНЧС этот метод влияет на функциональный статус больного более значимо) [1]. Использование мануальной терапии в комбинации с лечебной гимнастикой и психологическими методами повышает ее эффективность. При выполнении пациентам с БНЧС мануальной терапии необходимо учитывать возможность усиления или появления скелетно-мышечной боли из других источников. Риск осложнений от проведения манипуляций на поясничном уровне относительно низкий. Мануальная терапия остается одним из наиболее часто используемых методов лечения БНЧС в России, многие пациенты отмечают уменьшение боли и улучшение функционального состояния после ее сеансов [1].
• Пациентам с острой скелетно-мышечной БНЧС можно использовать поверхностное тепло (шаль, теплый пояс и т.п.) на поясничную область (УУР – В, УДД – 2), так как тепло способно уменьшить интенсивность боли [1].
• Иглорефлексотерапия может быть использована у пациентов с острой и подострой скелетно-мышечной БНЧС (УУР – В, УДД – 2), так как в некоторых исследованиях отмечено снижение боли после сеансов ее проведения [1].
• Иглорефлексотерапия относится к дополнительным методам лечения при хронической БНЧС (УУР – В, УДД – 2), в некоторых исследованиях отмечено снижение боли после ее выполнения [1]. Иглорефлексотерапия не ассоциируется с серьезными нежелательными явлениями. Этот метод не расценивается как эффективный при БНЧС экспертами Великобритании [4], но рекомендуется экспертами США [5].
• Нестероидные противовоспалительные препараты (НПВП) рекомендуются пациентам с острой, подострой и хронической скелетно-мышечной БНЧС (УУР – А, УДД – 1), так как облегчают боль и повышают функциональную активность пациентов [1, 6–11]. Кроме указанных в схеме НПВП, в России зарегистрированы следующие системные препараты этой подгруппы, которые могут назначаться для купирования боли в спине: амтолметил гуацин, индометацин, кетопрофен, кеторолак, лорноксикам, пироксикам, теноксикам, фенилбутазон, этодолак, эторикоксиб [12].
• Следует назначать НПВП в эффективных дозах на минимально необходимое количество дней для того, чтобы снизить риск побочных эффектов [1, 6–11]. Желательно ограничиться 10–14-дневным приемом какого-либо препарата данного класса для снижения угрозы развития осложнений со стороны ЖКТ, сердечно-сосудистой и других систем [1]; при этом декскетопрофен и кеторолак используются только короткими курсами – не более 5 дней [11].
• В настоящее время не установлено достоверного преимущества какого-либо одного НПВП перед другими в отношении облегчения неспецифической БНЧС [1, 6–11]. При острой боли в спине эффективность НПВП считается высокой, при хронической – умеренной; в последнем случае применение НПВП может быть признано целесообразным в рамках комплексной терапии [11].
• При выборе НПВП необходимо принимать во внимание наличие и характер нежелательных явлений, сопутствующих заболеваний, взаимодействие с другими лекарственными средствами. У пациентов с риском осложнений со стороны ЖКТ следует использовать НПВП с минимальным риском таких осложнений (высокоселективные/селективные ингибиторы ЦОГ-2 –целекоксиб, эторикоксиб, мелоксикам, нимесулид), препараты в низких дозах непродолжительное время и(или) рассмотреть возможность гастропротекции (ингибиторы протонной помпы, ребамипид) для профилактики таких осложнений. При выборе конкретного НПВП необходимо свериться с инструкцией по медицинскому применению на предмет наличия соответствующего показания и отсутствия противопоказаний [1, 11].
• В силу особенностей химической структуры активной молекулы декскетопрофен характеризуется более быстрой абсорбцией в ЖКТ и более быстрым достижением максимальной концентрации в крови, чем его «классический» аналог из группы неселективных НПВП – кетопрофен. Декскетопрофен обладает выраженным анальгетическим действием, характерным для кетопрофена, но лишен присущих ему нежелательных явлений, так как не содержит левовращающий изомер, терапевтически неактивный и потенциально более опасный в отношении поражения ЖКТ. Обезболивающий эффект наступает через 30 мин после перорального приема декскетопрофена, продолжительность его достигает 4–6 ч. Короткий период полувыведения (1,65 ч) способствует снижению риска нежелательных явлений и благоприятной переносимости препарата [13, 14].
• Эффективность и безопасность декскетопрофена при БНЧС подтверждена множеством клинических испытаний. Так, в многоцентровом рандомизированном двойном слепом клиническом исследовании с участием 192 пациентов с острыми болями в спине через 4 дня приема в режиме 25 мг 3 раза/сут оригинальный декскетопрофен продемонстрировал значимое и достоверное (p=0,044) превосходство над опиоидным анальгетиком трамадолом по таким показателям, как степень снижения болей при движении (по визуально-аналоговой шкале) и ночных болей. Кроме того, декскетопрофен достоверно (p=0,011) уменьшал количество дней, в течение которых пациенты испытывали потребность в дополнительном приеме парацетамола (1 день против 3 дней в группе трамадола). Наконец, у пациентов, получавших декскетопрофен, число побочных эффектов было значительно и достоверно (р=0,026) меньшим, чем при использовании трамадола [15].
• Не следует комбинировать различные НПВП друг с другом. Они противопоказаны при эрозивно-язвенных поражениях ЖКТ, особенно в стадии обострения, выраженных нарушениях функции печени и почек, индивидуальной непереносимости, беременности, выраженной сердечной недостаточности [1, 11].
• Предпочтительнее использование НПВП внутрь, поскольку парентеральное применение не имеет преимуществ в плане эффективности, но существенно уступает пероральному приему в безопасности [1, 6–11]. В то же время внутримышечное/ внутривенное введение НПВП может обеспечивать более быстрое наступление обезболивающего эффекта [11]. В инъекционных формах на фармрынке России представлены декскетопрофен, диклофенак, кетопрофен, кеторолак, лорноксикам, мелоксикам, пироксикам и теноксикам [12].
4
Парацетамол не рекомендуется пациентам со скелетно-мышечной БНЧС в качестве монотерапии (УУР – В, УДД – 1), поскольку не доказана его эффективность в отношении снижения боли и улучшения функционального состояния пациентов [1, 16]. Этот простой анальгетик менее эффективен для купирования боли, чем парацетамол [11]. В то же время его можно использовать в тех случаях, когда НПВП противопоказаны или привели к развитию нежелательных явлений, а также в комбинации с НПВП для усиления эффекта, если нет противопоказаний к его применению (УУР – В, УДД – 1) [1, 16]. В связи с этим отметим, что на фармрынке России, помимо монопрепаратов парацетамола, представлены его фиксированные комбинации с рядом НПВП (ибупрофеном, напроксеном) [12].
5
• Миорелаксанты центрального действия (тизанидин, толперизон) рекомендуются пациентам с острой скелетно-мышечной БНЧС (УУР – В, УДД – 1), так как они могут быть эффективны в отношении лечения боли [1, 17, 18]. Добавление миорелаксанта к НПВП может усилить противоболевое действие последних при острой БНЧС (УУР – В, УДД – 1) [1]. В настоящее время не установлено преимущества какого-либо одного миорелаксанта перед другими для уменьшения боли в спине [1, 17, 18].
• Миорелаксанты не комбинируют друг с другом, следует учитывать возможный седативный эффект при их применении [1].
6
• Комплекс высокодозированных витаминов группы В может быть использован в дополнение к НПВП при острой неспецифической БНЧС (УУР – В, УДД – 2), поскольку имеются данные об усилении противоболевого действия при сочетании этих групп лекарственных средств [1, 19]. Наряду с комплексными неврологическими препаратами, содержащими только витамины группы B в высоких дозах (±лидокаин в инъекционных формах), в России также представлены пероральные фиксированные комбинации, в которых тиамин, пиридоксин и цианокобаламин дополнены НПВП диклофенаком [12].
• Витамины группы B в высоких дозах имеют БНЧС среди официальных показаний к применению и широко назначаются в нашей стране при этом заболевании, однако в других странах эксперты не рассматривают их в качестве возможных средств фармакотерапии боли в спине [1].
7
• Антидепрессанты можно использовать у пациентов с хронической скелетно-мышечной БНЧС (УУР – В, УДД – 2) в связи с тем, что они способны оказывать противоболевое действие [1, 20, 21]. Применение этой группы лекарственных средств при хронической неспецифической БНЧС остается одним из возможных методов лечения в период комбинированной терапии (лечебная гимнастка, когнитивно-поведенческая терапия) [1].
• Эксперты Великобритании не рекомендуют антидепрессанты при БНЧС [1, 4], эксперты США и Европы рекомендуют при хронической скелетно-мышечной БНЧС только дулоксетин [1, 5, 21]. Среди антидепрессантов, зарегистрированных в России, боль в спине как прямое показание к применению в официальных инструкциях имеют препараты дулоксетина («хроническая боль в нижней части спины»). Кроме этого, у отдельных торговых наименований амитриптилина среди показаний значится «хронический болевой синдром, включая нейропатическую боль». У других антидепрессантов такие же или аналогичные пункты в листках-вкладышах отсутствуют [12].



