Остеоартрит
Диагностика. Комментарии
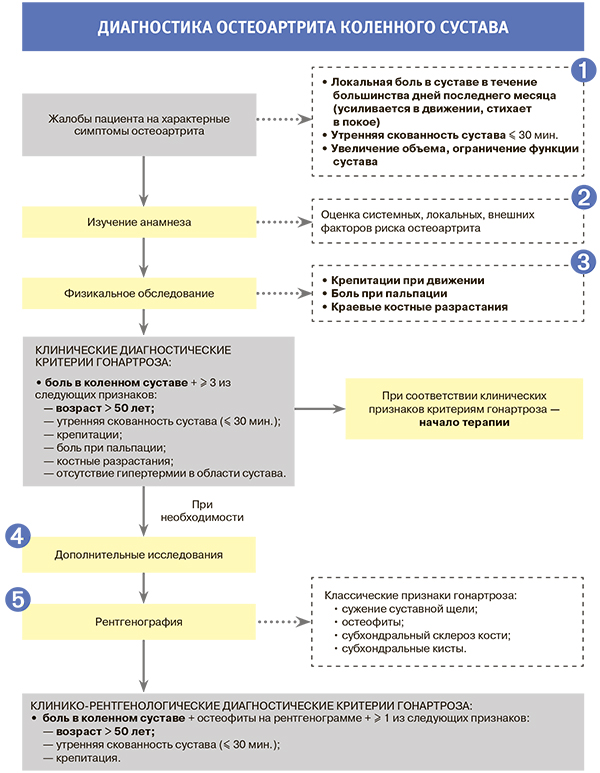
1.
- Другие жалобы пациента могут включать припухлость сустава, изменения походки. При выраженных стадиях остеоартрита (ОА) возможна ночная боль, которая свидетельствует о присоединении воспалительного компонента (синовит).
- Как правило, общее самочувствие пациента при ОА не страдает, отсутствует повышение острофазовых показателей крови (СОЭ, СРБ), за исключением случаев коксартроза (ОА тазобедренного сустава), при котором возможно повышение СОЭ.
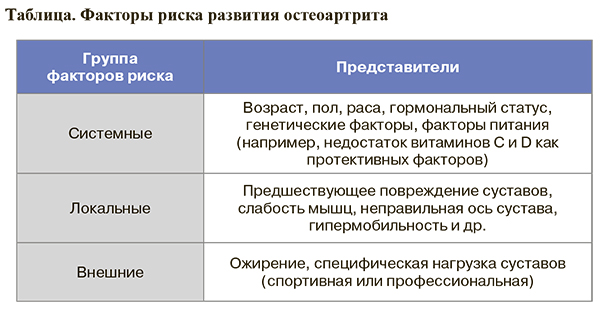
2. Факторы, повышающие риск развития ОА, приведены в таблице.
3. Дополнительно при физикальном обследовании рекомендовано определять деформации, нестабильность сустава, отек периартикулярных тканей или синовит, мышечную атрофию.
4. Лабораторные анализы крови, мочи или синовиальной жидкости для диагностики OA коленных суставов не требуются, но могут проводиться для подтверждения или исключения других воспалительных заболеваний (подагры, ревматоидного артрита и др.). При наличии синовита коленного сустава проводится пункция сустава с эвакуацией синовиальной жидкости с ее последующим исследованием. Для ОА характерен невоспалительный характер синовиальной жидкости: стерильная, прозрачная или слегка мутная, вязкая, с концентрацией лейкоцитов < 2000/мм3.
5. При ОА ассоциация между интенсивностью боли и рентгенологической стадией отсутствует. Поэтому в условиях первичной медицинской помощи для пожилых пациентов (старше 55 лет) с симптомами, отвечающими клиническим критериям гонартроза, рентгенологическое подтверждение диагноза перед началом лечения не обязательно.
Лечение. Комментарии
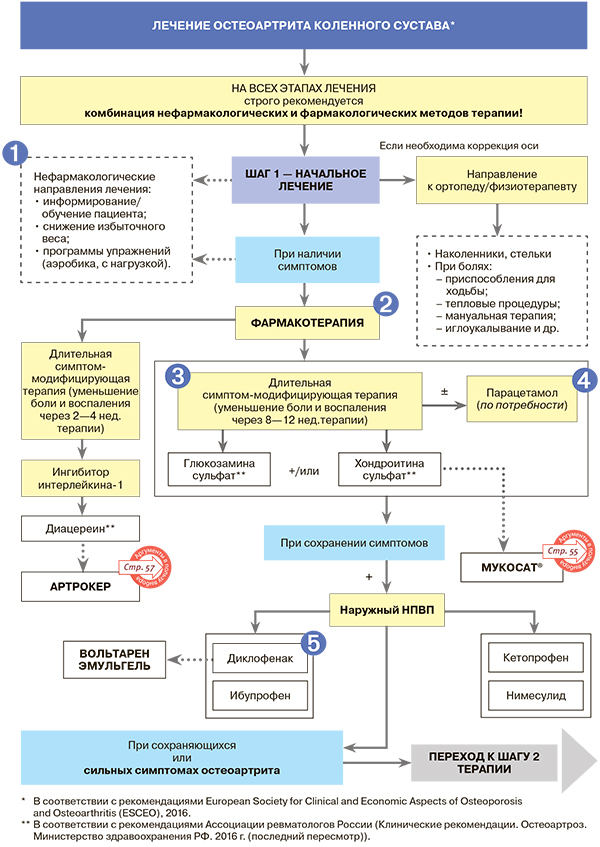
1. Сочетание снижения веса (минимум на 4,6 кг) с физическими упражнениями способно уменьшить боль при остеоартрите (ОА) и улучшить функцию сустава.
2. По мнению экспертов ESCEO, назначение модифицирующих средств замедленного действия должно осуществляться уже на первых этапах лечения ОА, а назначение НПВП — оставлено для больных с недостаточным симптоммодифицирующим действием этих препаратов.
3.
- Симптом-модифицирующий (обезболивающий) эффект хондроитина сульфата и глюкозамина проявляется медленнее по сравнению с симптоматическими препаратами быстрого действия (НПВП, парацетамол, ГКС, трамадол), но сохраняется длительное время после окончания курса терапии: так, у некоторых инъекционных препаратов эффект последействия составляет 3—6 мес.
- Внутримышечные формы хондроитина сульфата превосходят по биодоступности таблетки, что способствует быстрому достижению обезболивающего и противовоспалительного действия. Если таблетки хондроитина сульфата необходимо применять несколько раз в день курсами 4—6 мес., то инъекции вводят через день, курсом 25—30 инъекций (50—60 дней); это создает условия для повышения приверженности пациентов к терапии.
- Модифицирующие средства замедленного действия улучшают метаболизм хрящевой ткани, предупреждая деградацию суставного хряща.
4. Предлагая парацетамол как препарат, с которого следует начинать обезболивание, эксперты ESCEO основываются на данных по его безопасности. В то же время недавний метаанализ показал, что подавляющее большинство РКИ, посвященных роли парацетамола при хронической боли, длились не более шести месяцев, а достоверный положительный эффект был зарегистрирован в шестимесячном исследовании лишь в отношении функции сустава, но не боли. Данные этого метаанализа согласуются с рекомендациями Международного общества по изучению остеоартрита (OARSI), в которых отмечается малый обезболивающий эффект парацетамола, уступающий эффекту НПВП.
5. В локальной терапии суставов хорошо зарекомендовали себя препараты в форме гелей/эмульгеля, в составе которых спирт в качестве растворителя обеспечивает быстрое всасывание действующих веществ в поверхностно расположенные структуры сустава. Так, при нанесении диклофенака на область пораженного сустава в виде эмульгеля концентрация активного вещества в синовиальной жидкости выше, чем в плазме крови. При этом абсорбция препарата при рекомендуемом способе нанесения составляет не более 6% диклофенака. Форма эмульгеля обеспечивает преимущественное распределение и задержку диклофенака глубоко в тканях воспаленного сустава, где его концентрация в 20 раз выше, чем в плазме. Это обстоятельство определяет не только значительный терапевтический эффект, но и благоприятную переносимость эмульгеля.
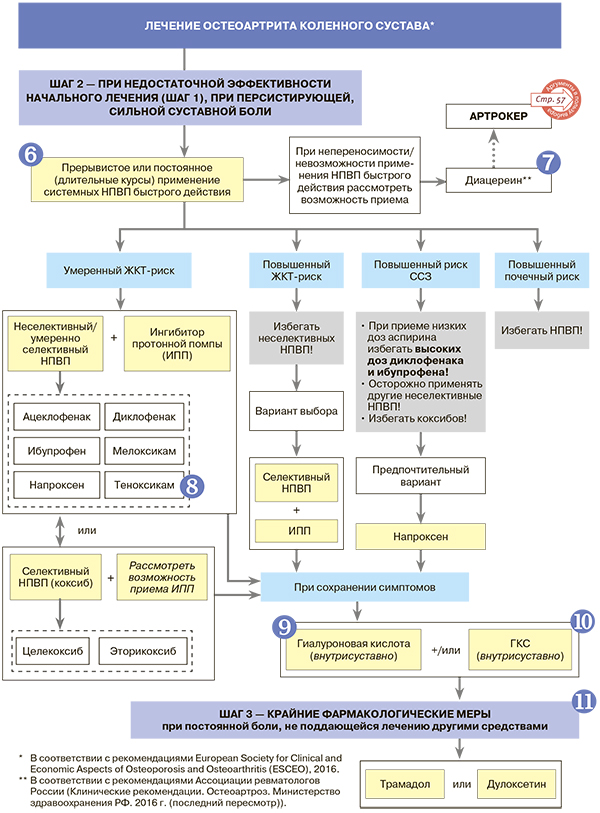
6.
- Назначение системных НПВП пациентам с ОА рекомендовано при неэффективности парацетамола, наличии признаков воспаления. При сильной боли в суставах лечение сразу начинают с НПВП. Для купирования боли при ОА коленных суставов и нежелании больного принимать НПВП внутрь рекомендуются трансдермальные (наружные) формы препаратов.
- Следует учитывать неблагоприятные лекарственные взаимодействия у больных с коморбидностью, в первую очередь с гипотензивными препаратами, эффект которых уменьшается при сочетанном применении с НПВП (кроме блокаторов мембран кальциевых каналов). Кроме того, НПВП способны усиливать эффект сахароснижающих препаратов, а их применение совместно с низкими дозами ацетилсалициловой кислоты сопряжено с высоким риском ЖКТ-кровотечений.
7. Ингибитор интерлейкина-1 (ИЛ-1) диацереин рекомендован Ассоциацией ревматологов России для лечения ОА как коленных, так и тазобедренных суставов. Наряду с ИЛ-1 он подавляет действие и таких провоспалительных цитокинов, как ИЛ-6 и фактор некроза опухолей альфа (ФНО-α). Обезболивающее и противовоспалительное действие диацереина развивается через 2—4 недели после начала приема, поэтому на этом этапе лечения он может сочетаться с обезболивающими средствами быстрого действия (в том числе НПВП). А вот при непереносимости или невозможности приема НПВП диацереин может быть рассмотрен как альтернатива НПВП. Эффект препарата сохраняется в течение нескольких месяцев по завершении лечения (курс — не менее 4 месяцев). Наряду с обезболивающим и противовоспалительным эффектом диацереин обладает также выраженным хондропротективным действием.
8. Другие неселективные НПВП, выпускаемые в формах системного действия и показанные при ОА: индометацин, кетопрофен, лорноксикам, пироксикам. Декскетопрофен и кеторолак могут использоваться для купирования боли только кратковременными курсами — не более пяти дней.
9. Гиалуроновая кислота обеспечивает лубрикацию (вязкость и эластичность) синовиальной жидкости, служит фильтром для обломков хряща и синовии, защищает болевые рецепторы синовиальной оболочки. Внутрисуставное введение этого вещества позволяет добиться длительного анальгетического эффекта. Перед использованием гиалуроновой кислоты должны быть купированы явления вторичного синовита.
10. Внутрисуставное введение ГКС (бетаметазон, метилпреднизолон и др.) показано при наличии выраженного вторичного синовита. Повторно вводить в сустав гормональные препараты следует не раньше, чем через 4—6 месяцев.
11. При тяжелых болях, не купируемых даже крайними фармакологическими мерами, плохом качестве жизни больным ОА проводится хирургическое лечение. При противопоказаниях к нему рассматривается вопрос о назначении опиоидных анальгетиков.


