Диагностика
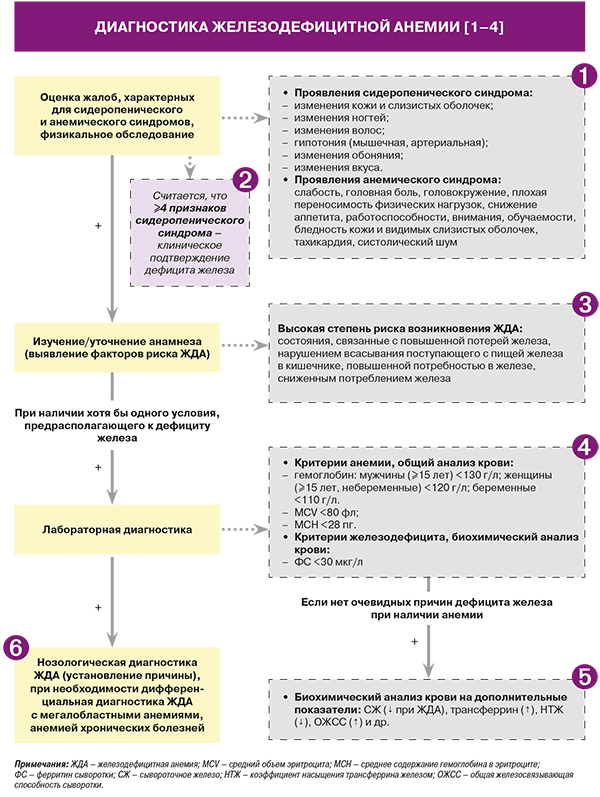
1.
• К изменениям со стороны кожи при сидеропеническом синдроме относятся пигментации цвета кофе с молоком, со стороны слизистых оболочек – заеды в углу рта. Изменения ногтей проявляются их ломкостью, мягкостью, поперечной исчерченностью, вогнутостью, волос – ломкостью, тусклостью, раздваиванием кончиков, алопецией. Также пациенты с железодефицитной анемией (ЖДА) могут жаловаться на пристрастие к запахам лака, красок, ацетона, выхлопных газов автомобиля, вкусовые искажения в виде тяги к мелу, глине, сырым продуктам [1].
• Проявления анемического синдрома неспецифичны (характерны для любой анемии, не только ЖДА), но значительно утяжеляют течение процесса и снижают качество жизни больного [1].
2.
Несмотря на четко очерченную клиническую картину ЖДА, при малой распространенности и отсутствии тяжелых и среднетяжелых форм заболевания в популяции симптомы сидеропении и анемии обладают низкой чувствительностью и не всегда позволяют выявить больных ЖДА (уровень убедительности доказательства А) [1]. Поэтому решающее значение в диагностике ЖДА приобретают лабораторные исследования.
3.
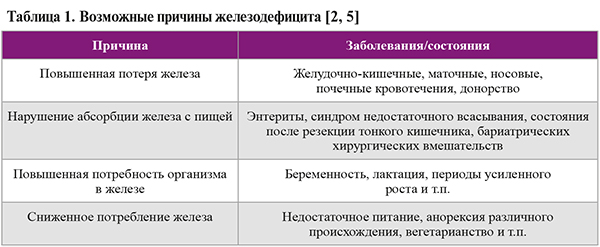
• Для оценки групп риска дефицита железа можно использовать критерии из Канадских рекомендаций 2019 г., в соответствии в которыми выделяют 4 категории этиологических факторов железодефицита (табл. 1). В реальной клинической практике для идентификации групп риска дефицита железа (а также оценки симптомов, позволяющих заподозрить его) может быть полезно применение и опросника «Экспресс-диагностика – диагностика дефицита железа». Однако в связи с большими временными затратами на его выполнение предложено использовать опросник в режиме онлайнкалькулятора или прибегать к помощи мобильного приложения для доврачебной диагностики железодефицитных состояний при самостоятельном его заполнении пациентом [2].
• У всех женщин репродуктивного возраста при каждом визите к врачу или раз в год при более частых визитах предлагается обязательно уточнять следующую информацию [2]:
- интервалы между родами;
- период времени с момента окончания последней беременности, закончившейся родами;
- анамнез кровотечения в родах, ручного обследования полости матки;
- роды были вагинальные или абдоминальные (при кесаревом сечении кровопотеря всегда больше);
- наличие аномальных маточных кровотечений, обусловленных миомой матки, дисфункцией яичников, эндометриозом, или наличие самих перечисленных заболеваний;
- способ контрацепции (негормональные внутриматочные средства увеличивают объем кровопотери);
- погрешности в питании;
- наличие заболеваний желудочно-кишечного тракта, связанных с нарушением всасывания или хронической кровопотерей.
4.
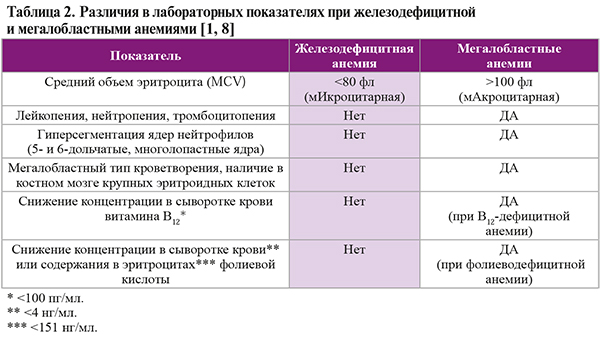
• У детей 5–11 лет критерием анемии считается снижение уровня гемоглобина (Hb) меньше 115 г/л, у детей 12–14 лет – меньше 120 г/л [4].
• У мужчин и подростков в возрасте от 15 лет критерием легкой степени ЖДА является уровень Hb 100–129 г/л, у небеременных женщин в возрасте от 15 лет – 110–119 г/л [4].
• Показателями умеренной степени ЖДА в обеих группах служит концентрация Hb 80–109 г/л, тяжелой степени – менее 80 г/л [4].
• Ферритин сыворотки (ФС) крови признан центральным параметром для определения дефицита железа: снижение его уровня свидетельствует об истощении запасов железа. Кроме того, именно определение ФС – объективный критерий оценки эффективности лечения препаратами железа внутрь и критерий для принятия решения о применении внутривенных препаратов железа [2]. За порог железодефицита принят уровень ФС 30 мкг/л; при ЖДА его концентрация обычно заметно ниже (<10–12 мкг/л) [6].
• Формула постановки диагноза ЖДА у женщин фертильного возраста: наличие факторов риска дефицита железа + концентрация Hb <120 г/л у (<110 г/л у беременных) + средний объем эритроцита (MCV) <80 или 80–100 фл (микроцитарная или нормоцитарная анемия) + среднее содержание гемоглобина в эритроците (МСН) <28 или 28–32 пг (гипохромная или нормохромная анемия) + уровень ФС крови <30 мкг/л. Особенностью этого алгоритма является простота, возможность быстрого принятия решения в рамках большого потока пациентов [2, 7].
• При отсутствии анемии, но наличии микроцитоза и гипохромии эритроцитов и/или ФС <15 мкг/л устанавливается диагноз латентного дефицита железа [2].
5.
При установлении анемии, помимо основных тестов, возможно расширение лабораторного обследования до определения таких показателей, как сывороточное железо, трансферрин, процент насыщения трансферрина железом. В неясных случаях эти анализы могут дополняться оценкой общей железосвязывающей способности сыворотки, растворимых рецепторов к транферрину, коэффициента растворимого рецептора трансферрина к ферритину, уровня С-реактивного белка (СРБ). При этом следует отметить следующее: поскольку ФС, трансферрин и сывороточное железо могут меняться при воспалении (особенно это касается ФС), их определение должно проводиться при относительном благополучии пациента, отсутствии проявлений инфекционного заболевания, а при невозможности – одновременно с СРБ. При показателях ФС <70 мкг/л в сочетании с клиническим проявлениями воспаления или высоких значениях СРБ такие состояния необходимо расценивать как связанные с дефицитом железа и применять дополнительные обследования или повторную диагностику после нормализации состояния пациента [2].
6.
• Выявление причины ЖДА должно быть обязательным условием установления соответствующего диагноза. Дополнительное обследование для менструирующих женщин (в отличие от пациентов мужского пола) требуется только в отсутствие явных анамнестических причин дефицита железа или наличии симптомов заболеваний ЖКТ. При этом пациенту необходимо хорошо объяснить, почему это необходимо (информирование и мотивирование).
В зависимости от жалоб и данных анамнеза более детальное обследование может включать консультацию гинеколога, хирурга, фиброгастродуоденоскопию и колоноскопию [2].
• Дифференциальный диагноз ЖДА (код по МКБ – D50; ЖДА неуточненная – D50.9) проводят со следующими заболеваниями:
- мегалобластными анемиями – В12-дефицитной (D51) и фолиеводефицитной (D52) (табл. 2);
- анемией хронических болезней (D63.8) (табл. 3).
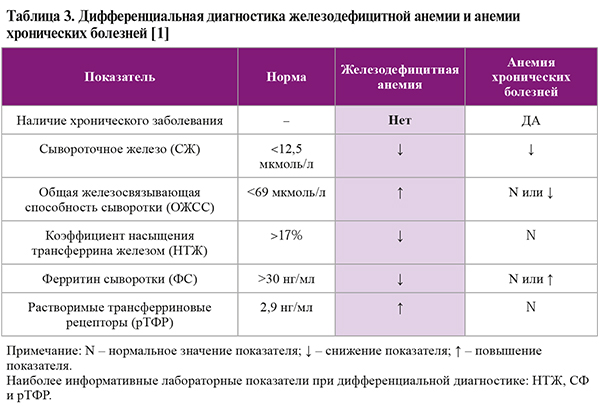
• Основные причины анемии хронических болезней:
- хронические инфекции (туберкулез, сепсис, остеомиелит, абсцесс легких, бактериальные эндокардиты и др.);
- системные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит);
- хронические заболевания печени;
- хронические воспалительные заболевания кишечника (неспецифический язвенный колит, болезнь Крона);
- злокачественные новообразования (солидные опухоли, множественная миелома, лимфомы) [1].
• Надежным методом диагностики является ответ на лечение железосодержащими препаратами. Так как ЖДА составляет наибольший процент всех анемий, рекомендовано назначать лечение препаратами железа при выявлении гипохромной микроцитарной анемии с анизоцитозом до уточнения ее происхождения. Диагноз считается подтвержденным, если через месяц лечения фиксируется увеличение гемоглобина на 10 г/л и гематокрита на 3%. Если ответа на терапию препаратами железа нет, то пациента следует направить на консультацию к гематологу для поиска иной причины анемии [1].
Лечение
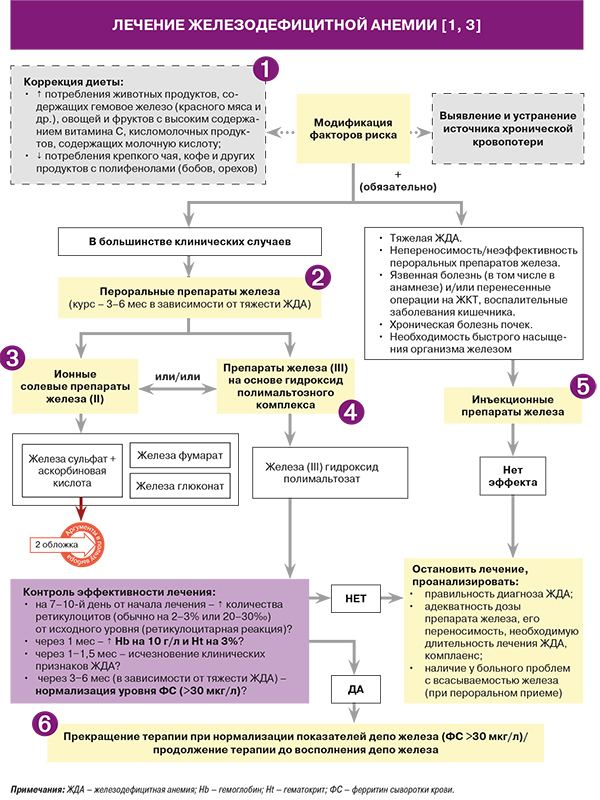
1.
• Овощи и фрукты с высоким содержанием витамина C (шиповник, киви и др.) способствуют всасыванию железа из продуктов растительного происхождения.
В свою очередь, молочная кислота облегчает абсорбцию негемового железа в кишечнике.
• Полифенолы относятся к соединениям, препятствующим всасыванию негемового железа из растительных продуктов [1].
2.
• Назначение пероральных лекарственных железосодержащих препаратов – обязательная и основная часть лечения железодефицитной анемии (ЖДА), поскольку возместить дефицит железа в организме иными способами невозможно [1].
• Пероральные препараты железа назначают в 100% дозировке: при ЖДА легкой степени – в течение 3 мес, при ЖДА средней степени – 4,5 мес. При тяжелой форме ЖДА (стационарное ведение) курс лечения составляет 6 мес (уровень убедительности доказательства А) [1].
3.
• Согласно рандомизированным клиническим исследованиям эффективность солевых препаратов железа (II) и препаратов железа (III) на основе гидроксид полимальтозного комплекса (ГПК) в лечении ЖДА одинакова [9]. При этом для лекарственных средств, содержащих Fe2+, характерна более высокая абсорбция в кишечнике по сравнению с препаратами с Fe3+. Суточная препаратов двухвалентного железа должна составлять 100–300 мг. Назначать Fe2+ более 300 мг/сут не следует, так как объем его всасывания при этом не увеличивается. Эксперты ВОЗ также рекомендуют применять препараты с замедленным высвобождением Fe2+ в связи с его более высокой степенью абсорбции и переносимости [3, 10].
• Наличие в составе комбинированного препарата, наряду с железа сульфатом, аскорбиновой кислоты способствует повышению всасыванию (на 30%) и усвоению Fe2+ [11, 12].
• Доза солевых препаратов железа (II) при ЖДА может варьироваться в значительных пределах зависимости от возраста, наличия беременности [3, 9].
• Из препаратов на основе Fe2+, кроме указанных в схеме лекарственных средств, в России зарегистрированы монопрепараты железа сульфата, фиксированные комбинации железа сульфата с серином и фолиевой кислотой, железа глюконата с глюконатом марганца и глюконатом меди, а также железа фумарата с фолиевой кислотой [13].
4.
• Для препаратов на основе железа (III) гидроксид полимальтозата характерные следующие достоинства:
- высокая безопасность, отсутствие риска передозировки, интоксикации и отравлений;
- отсутствие потемнения десен и зубов;
- приятный вкус;
- отличная переносимость;
- высокая комплаентность лечения;
- отсутствие взаимодействия с другими лекарствами и продуктами питания;
- антиоксидантные свойства [1].
• Таблетированные формы железа (III) гидроксид полимальтозата, представленные в России, содержат 100 мг элементарного железа (Fe3+), сиропы – 10 мг/мл. Дозировка при ЖДА может варьировать в зависимости от возраста, массы тела пациента (у детей), наличия беременности. У взрослых пациентов суточная доза железа (III) гидроксид полимальтозата при ЖДА может достигать 300 мг/сут в пересчете на элементарное железо [13].
• Ряд препаратов железа (III) гидроксид полимальтозата, зарегистрированных в России, содержит также фолиевую кислоту [13].
5.
• Инъекционные препараты железа представлены в России трехвалентными препаратами для внутримышечного (железа гидроксид полимальтозат, железа гидроксид декстран) и внутривенного (железа карбоксимальтозоат, железа гидроксид олигоизомальтозат, железа гидроксид сахарозный комплекс) введения [13].
• При проведении инъекционной терапии препаратами железа необходимо строгое выполнение следующих принципов лечения:
- применение современных парентеральных препаратов железа с меньшей токсичностью, без анафилактоидных реакций, опасных для жизни больного;
- определение общего дефицита железа в организме больного по формуле Ганзони;
- прекращение терапии после восполнения общего дефицита железа во избежание опасного перенасыщения организма железом. По этим же соображениям желательно проводить терапию парентеральными препаратами железа под контролем коэффициента насыщения трансферрина железом (НТЖ);
- соблюдение техники проведения внутримышечной инъекции и внутривенной инфузии препаратов железа;
- обязательное выполнение требования инструкции по применению парентерального препарата железа, если предусмотрено введение пробной дозы перед началом лечения;
- лечение рекомендуется проводить в диапазоне безопасных доз, так как нежелательные явления парентеральных препаратов железа являются дозозависимыми [1].
6.
Следует помнить, что нормализация концентрации Hb не является основанием для прекращения терапии или снижения дозы перорального препарата железа до 50% [1].


