ВВЕДЕНИЕ
За три года, прошедших с тех пор, как коронавирусная болезнь 2019 г. (COVID-19) была признана глобальной пандемией, были достигнуты значительные успехи в ее тестировании, профилактике и лечении [1]. За это время пандемия COVID-19, этиологически связанного с вирусом SARS-CoV-2, привлекла внимание медицинского сообщества к новым клиническим проблемам заболеваний человека и фундаментальным вопросам иммунопатологии [2].
Пациенты с иммуновоспалительными ревматическими заболеваниями (ИВРЗ) составляют группу риска в отношении тяжести течения COVID-19. Для понимания особенностей течения, исходов РЗ, оптимизации тактики ведения пациентов при инфицировании SARS-CoV-2 за период с 24 марта по 1 июля 2020 г. был создан регистр врачей Глобального ревматологического альянса COVID-19 (C19-GRA). По данным этого регистра, относительный риск развития инфекции COVID-19 у пациентов с РЗ на 52% выше по сравнению с общей популяцией. Также у лиц с РЗ выше вероятность неблагоприятного исхода после заражения SARS-CoV-2, при этом вероятность летального исхода увеличивается на 74% по сравнению с пациентами без РЗ. Как и у населения в целом, пожилой возраст, сердечно-сосудистые заболевания, сахарный диабет, заболевания легких, избыточная масса тела ассоциированы с худшими исходами при COVID-19. Более высокие шансы госпитализации и смерти были также связаны с длительным применением преднизолона в дозе более 10 мг/сут [3].
COVID-19 потенциально способен индуцировать обострение иммуновоспалительного процесса [2] или дебют аутоиммунной патологии. Влияние активности РЗ на исход COVID-19 имеет большое значение, поскольку пациенты с высокой активностью заболевания, даже без применения глюкокортикостероидов (ГКС), имеют худший исход. [4].
Цель исследования – изучить особенности течения и исходов новой коронавирусной инфекции (НКИ) у пациентов с РЗ.
МАТЕРИАЛ И МЕТОДЫ
С марта 2020 по февраль 2022 г. в исследование были включены 293 пациента с достоверным РЗ и перенесенным COVID-19. Исследование получило одобрение локального этического комитета при ФГБОУ ВО «Казанский государственный медицинский университет» Минздрава России (выписка из Протокола № 5 от 24.05.2022).
Диагноз НКИ выставлялся на основе Временных методических рекомендаций «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)» Минздрава России (версии 4–15). Диагноз РЗ верифицировался в соответствии с национальными клиническими рекомендациями по соответствующим нозологиям.
Всем пациентам проводилось общеклиническое исследование, оценивались показатели общего и биохимического анализа крови, коагулограмма, выполнялась компьютерная томография (КТ) легких в остром периоде НКИ. Тяжесть течения НКИ определялась наличием КТ-верифицированной пневмонией. Для визуализации легких применялся компьютерный томограф Philips Ingenuity 64. Анализ КТ осуществлялся с помощью программного обеспечения на основе искусственного интеллекта (ИИ-сервисы) компании RADLogics Inc. ИИ-сервисы добавляли информацию об объеме поражений легких, характере изменений для каждого легкого и категорию по шкале КТ 0–4. Оценивались длительность РЗ до COVID-19, активность РЗ до и во время заболевания COVID-19, тяжесть течения COVID-19, исходы инфекции (выздоровление или смерть).
193 пациента страдали ревматоидным артритом (РА), 46 – анкилозирующим спондилоартритом (АС), 38 – псориатическим артритом (ПсА), 16 – системными заболеваниями соединительной ткани (СЗСТ). Гендерное распределение участников исследования выглядело следующим образом: 77 пациентов – мужчины (26,3%), 216 – женщины (73,7%). Средний возраст больных составил 61,32 [55,25; 69] лет. Длительность РЗ на момент развития НКИ равнялась 14,06 [8; 17,5] лет.
Терапевтический подход к ведению пациентов определялся активностью и характером течения РЗ. В зависимости от этого основными используемыми лекарственными средствами были нестероидные противовоспалительные препараты (n=202; 69%), ГКС (n=147; (50,1%), препараты базисной противовоспалительной терапии – метотрексат (n=168; 57,3%), лефлуномид (n=22; 7,5%), сульфасалазин (n=22; 7,5%), гидроксихлорохин (n=15; 5,11%), генно-инженерные биологические препараты (n=32; 11%), азатиоприн, микофенолат мофетил, циклофосфан (n=1; 0,34%). Распределение применявшихся генно-инженерных биологических препаратов (ГИБП) среди пациентов было следующим: ритуксимаб – 12, секукинумаб – 5, абатацепт – 4, адалимумаб, апремиласт, тоцилизумаб, цэртолизумаб пэгол – по 2 человека, белимумаб, барицитиниб и нетакимаб – по 1 человеку.
Около половины пациентов (49,7%) имели по крайней мере одну сопутствующую патологию, помимо РЗ. Наиболее распространенными среди них были гипертоническая болезнь (n=223; 76,1%), избыточная масса тела и ожирение (n=151; 51,5%), хроническая сердечная недостаточность (n=80; 27,3%), сахарный диабет (n=53; 18%), ишемическая болезнь сердца (n=38; 13%), острое нарушение мозгового кровообращения в анамнезе (n=18; 6,14%), онкологические заболевания (n=18; 6,14%), нарушение ритма сердца, пароксизмальная форма фибрилляции предсердий (n=9; 3%), постоянная форма фибрилляции предсердий (n=8; 2,7%), хроническая обструктивная болезнь легких и бронхиальная астма (n=7; 2,38%).
Математическая и статистическая обработка результатов выполнялась с помощью программ IBM SPSS Statistics Data Editor version 23, Microsoft Excel.
Работа проводилась в рамках Гранта Президента РФ по поддержке ведущих научных школ РФ (тема «Разработка технологий здоровьесбережения пациентов с иммуновоспалительными заболеваниями в период пандемии COVID-19» (НШ-4321.2022.3)).
РЕЗУЛЬТАТЫ
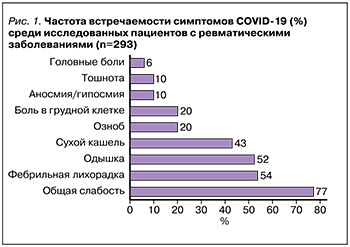
Доминирующим симптомом среди исследованных пациентов оказалась общая слабость – 77% случаев. Фебрильная лихорадка и одышка регистрировались в 54 и 52% случаях соответственно, сухой кашель – в 43%, боль в грудной клетке и озноб – в 20%, аносмия/гипосмия – в 10%, тошнота – в 10%, головные боли – в 6% (рис. 1).
Пациенты с РА по сравнению с больными спондилоартритами (СпА) достоверно чаще (р <0,05) предъявляли жалобы на общую слабость (86,9 против 67,3%), повышение температуры тела (80,2 против 25,7%), сухой кашель (63,2 против 22,3%) и одышку (64 против 33,4%; рис. 2).

Бессимптомное течение COVID-19 было выявлено у 92 (31,4%) пациента, легкое течение – у 121 (41,3%), среднее – у 59 (20,1%), тяжелое — у 21 (7,16%). 201 пациент имел поражение легких разной степени тяжести: КТ-1 – 94 (52,1%) человека, КТ-2 – 69 (26,0%), КТ-3 – 22 (11,1%), КТ-4 – 16 (10,7%). Среди пациентов с объемом поражения легких 50–75% (КТ-3) 19 человек имели диагноз РА, 2 – СЗСТ, 1 – ПсА. В когорте больных с объемом поражения легких более 75% (КТ-4) 6 человек страдали РА, 5 – СЗСТ, 3 – ПсА, 2 – СпА (рис. 3). У 43,7% пациентов с СЗСТ развилась дыхательная недостаточность.

Для определения значимости сопутствующих заболеваний (гипертонической болезни, ожирения, сахарного диабета 2-го типа, ишемической болезни сердца (постинфарктного кардиосклероза), пароксизмальной и постоянной формы ФП, хронической сердечной недостаточности) и женского пола как факторов, влияющих на течение НКИ, была построена многофакторная модель логистической регрессии с целью выявления поражения легких при COVID-19. Оценивалась вероятность развития матового стекла, консолидаций (коэффициент уплотнений), фиброза легких и влияние указанных факторов на объем поражения легочной ткани. При наличии данных независимых факторов у пациентов достоверно чаще выявлялись фиброз легких (R2=0,246) и больший объем поражения легких (R2=0,128). При этом достоверно значимый вклад в развитие фиброза легких вносили ИБС и пароксизмальная форма фибрилляции предсердий (p <0,000; β=0,554; рис. 4).

Ишемическая болезнь сердца (постинфарктный кардиосклероз; р <0,006, β=0,382) и хроническая сердечная недостаточность (p <0,005, β=0,397) оказывали значимое влияние на объем поражения легких среди пациентов с РЗ (рис.5 а, б).
При сравнительном анализе пациентов с РЗ и КТ-верифицированным поражением легких и без него было выявлено, что оно чаще встречалось у лиц старше 55 лет (47,5±10,59 против 63,5±9,21 лет; p <0,002), а также с повышенным индексом массы тела (23,5±4,83 против 28,9±4,42 кг/м2, p <0,005; табл. 1).

Также было обнаружено, что у пациентов с СЗСТ достоверно чаще наблюдалось вирусное поражение легких по сравнению с пациентами со СпА (93,75 против 60,7%; p <0,009) и с РА (93,75 против 70%; p <0,04). Такую же закономерность мы установили у пациентов с ПсА относительно больных АС (83,5 против 47,8%; p <0,016). Таким образом, ПсА ввиду своего тяжелого иммунноопосредованного воспалительного характера утяжеляет течение НКИ по сравнению с пациентами, страдающими АС.
Лечение НКИ проводилось с учетом клинической картины, дня заболевания, тяжести течения и объема поражения легких, сопутствующей патологии. Основными видами терапии, которую получали наши пациенты, являлись низкомолекулярные гепарины и нестероидные противовоспалительные препараты – по 126 человек (43,0%); ГКС – 117 (39,9%); антибактериальные препараты – 97 (33,1%); кислородотерапия – 58 (19,7%); моноклональные антитела к интерлейкину-6 и его рецепторам – 42 (14,3%); антиковидная плазма – 3 (1,02%); барицитиниб – 3 (1,02%) человека.
Большинство пациентов 280 (95,5%) выздоровело, у 13 (4,43%) был зафиксирован летальный исход. Структура диагнозов среди умерших пациентов оказалась следующей: 7 человек имели в анамнезе РА, 3 – АНЦА-ассоциированный васкулит, 2 – СЗСТ, 1 – системную красную волчанку.
В связи с этим отметим, что среди 600 пациентов с COVID-19 и РЗ, включенных в вышеупомянутый регистр C19-GRA, летальный исход был зарегистрирован у 55 (9%) человек [3].
Данные детального анализа 7 летальных исходов у больных с РЗ в нашем исследовании приведены в таблице 2. Все эти пациенты были лицами женского пола, средний возраст их составил 63,4 [60; 67] года, а средняя длительность РЗ до НКИ – 14,1 [9,5; 11,5] лет. Все они имели хотя бы одну сопутствующую патологию: чаще других среди них встречались гипертоническая болезнь (n=5) и ишемическая болезнь сердца (n=5), избыточная масса тела (ИМТ 25–29,9 кг/м2, n=4), ожирение (ИМТ ≥30 кг/м2, n=2) и сахарный диабет (n=2). При анализе фактора коморбидности было выявлено, что гипертоническая болезнь 2 и 3-й стадии влияла на неблагоприятный исход НКИ в 50,0 и 37,5% случаях соответственно. Наличие ИБС и сердечной недостаточности II и III функционального класса внесло вклад в развитие неблагоприятного исхода COVID-19 в 25,0 и 12,5% случаях соответственно.

В данной когорте больных на момент дебюта НКИ пациентка № 1 наблюдалась с АНЦАваскулитом – гранулематозом с полиангиитом, который сопровождался преимущественным поражением легких (образование правого легкого, деформация правого верхнедолевого бронха, дыхательная недостаточность 0–1 ст.), почек (гломерулонефрит, скорость клубочковой фильтрации CKD-EPI 86 мл/мин/1,73 м2), вторичной сенсомоторной полинейропатии в форме нижнего преимущественно дистального парапареза и монопареза в правой руке, дакриоциститом, поражением кожи (трофические язвы обеих голеней).
У пациентки № 2 криоглобулинемический васкулит был ассоциирован с хроническим вирусным гепатитом С.
Пациентка № 4 на момент инфицирования COVID-19 наблюдалась с системной красной волчанкой умеренной степени активности (SLEDAI 2K 8 баллов), с поражением центральной нервной системы (органический мозговой синдром), суставов (полиартрит, функциональные нарушения 1 ст.), кожи («бабочка» в анамнезе), почек (люпуснефрит, хроническая болезнь почек С2, скорость клубочковой фильтрации по формуле CKD-EPI 86 мл/мин/1,73 м2), легких (альвеолит, дыхательная недостаточность 1 ст.), криоглобулинемия.
У пациентки № 6 на тяжесть течение COVID-19 повлияла ИБС – стенокардия напряжения II функционального класса, постинфарктный кардиосклероз (Q нижнебазальный инфаркт миокарда от 2016 г., повторный инфаркт от 06.05.2018, чрескожное коронарное вмешательство на огибающей артерии, 11-м сегменте от 06.05.2018, стеноз передней нисходящей артерии 85%, окклюзия правой коронарной артерии, 2-го сегмента).
Все пациентки были госпитализированы на 4–7-е сутки от момента инфицирования, сатурация при поступлении (SpO2) равнялась 84,5 [81; 88,5]%. При поступлении в инфекционный госпиталь у 4 из этих пациенток объем поражения легких составил 25–50%, в динамике наблюдалось увеличение этого показателя до 75% и более. Пациенткам во время COVID-19 были назначены ГКС, низкомолекулярные гепарины, антибактериальная терапия, кислородотерапия. У всех умерших больных была диагностирована пневмония с поражением легких (КТ 3–4) с развитием острого респираторного дистресс синдрома и тяжелой дыхательной недостаточности, что потребовало выполнения искусственной вентиляции легких. В среднем летальный исход был зафиксирован на 10,1 [8,5;13,5] день со дня госпитализации.
Основными факторами, ассоциированными со смертельным исходом COVID-19, являлись гипертоническая болезнь (p <0,032), ИБС (p <0,025), хроническая сердечная недостаточность (p <0,023), нарушение толерантности к глюкозе (p <0,038), сахарный диабет (p <0,027; ОШ 0,176; 95% ДИ: 0,037–0,839), возраст старше 55 лет (p <0,098), применение ГИБП (ритуксимаба) до НКИ (p <0,121). На момент дебюта НКИ у пациентов наблюдалась умеренная и высокая степени активности РЗ. Умеренная и высокая степени активность РЗ до COVID-19 достоверно оказывали влияние на смертельный исход (p <0,003).
Наше исследование продолжалось после перенесенной НКИ, в динамике оценивались влияние НКИ на течение РЗ, частота развития жалоб характерных для постковидного синдрома и длительность его симптомов у пациентов с РА, АС и ПсА.
ОБСУЖДЕНИЕ
На сегодняшний день известно, что значимых различий в отношении риска инфицирования и тяжелого течения болезни между пациентами с РЗ и общей популяцией нет. Так, Favalli E.G. et al., обследовав 955 пациентов (531 пациент с РА, 203 – с ПсА, 181 – со СпА и 40 – с СЗСТ и васкулитами), пришли к выводу, что частота подтвержденных случаев COVID-19 у этой категории пациентов соответствовала таковой в общей популяции (0,62 против 0,66%; p=0,92) [5]. В то же время в более поздних работах появились данные о том, что у больных РА заболеваемость СOVID-19 повышена на 25%, а летальность – на 35% по сравнению с людьми без РА [6]. Среди включенных в наше исследование 193 пациентов с РА скончались 7 человек, все они имели тяжелые сопутствующие заболевания в анамнезе. Эти факты требуют дальнейшего наблюдения за когортой больных РА с НКИ.
По данным C19-GRA, у людей, страдающих с ПсА, АС и псориазом, отмечается более высокая активность COVID-19 по сравнению с больными без этих РЗ, а применение ими ГКС выступает дополнительным фактором, связанны с более тяжелыми исходами инфекции. При этом люди, живущие с ПсА и АС, имели более тяжелыми исходы COVID-19, чем пациенты с псориазом [3]. По результатам нашего наблюдения, пациенты с ПсА чаще предъявляли жалобы, характерные для острого течения НКИ по сравнению с больными АС. Среднетяжелое и тяжелое течение COVID-19 с развитием дыхательной недостаточности (10,5%) у при ПсА встречалось чаще, чем при АС.
В настоящее время C19-GRA и авторами многих исследований подчеркивается значимое влияние сопутствующей патологии, в частности артериальной гипертензии, ожирения, сердечно-сосудистых заболеваний, сахарного диабета, на развитие тяжелого течения НКИ среди пациентов с РЗ [3]. По данным нашего исследования, среднетяжелое течение НКИ чаще наблюдалось у пациентов старше 55 лет и с ИМТ более 25 кг/м2. Также нам удалось выявить существенное влияние ИБС (постинфарктного кардиосклероза) и хронической сердечной недостаточности на больший объем поражения легких и пароксизмальной формы ФП на развитие фиброза легких.
Согласно данным C19-GRA, из 46% госпитализированных пациентов с COVID-19 у 10,5% был зафиксирован летальный исход [3]. В нашем исследовании из 293 пациентов госпитализация в инфекционный госпиталь потребовалось 37,1%, среди них НКИ закончилась летальным исходом в 4,43% случаев. Увеличение риска неблагоприятного течения COVID-19 ассоциировалось с женским полом, наличием коморбидных состояний и избыточной массой тела, активностью основного заболевания до инфицирования НКИ. Например, наличие умеренной и высокой степени активности основного заболевания (РЗ) было связано c более чем двукратным увеличением риска тяжелого течения COVID-19.
Из многочисленных сведений научной литературы и данных C19-GRA следует, что применение ритуксимаба, сульфасалазина и высоких доз ГКС (эквивалент преднизолона ≥10 мг/сут) утяжеляет течение НКИ [3, 5]. Мы наблюдали тяжелое течение НКИ при использовании пациентами ритуксимаба в недавнем прошлом, но не выявили статистически значимых различий между течением НКИ и дозой ГКС. Полученные нами результаты согласуются с общемировой практикой.
ЗАКЛЮЧЕНИЕ
Течение COVID-19 у пациентов с РЗ гетерогенно. Более тяжелое течение НКИ (КТ 3–4) чаще встречалось у пациентов с СЗСТ и РА. Терапия РЗ не влияла на тяжесть НКИ, за исключением случаев применения ритуксимаба (летальный исход у большинства умерших пациентов). Высокая активность РЗ до НКИ и сопутствующая сердечно-сосудистая патология вносят существенный вклад в развитие неблагоприятного исхода у пациентов с РЗ.



