ВВЕДЕНИЕ
В настоящее время опубликовано достаточно работ, посвященных рациональному применению нестероидных противовоспалительных препаратов (НПВП) у пациентов с сердечно-сосудистыми заболеваниями (ССЗ) и рискам развития нежелательных явлений на фоне приема НПВП у данной категории больных [1–4]. Разработаны и опубликованы рекомендации по рациональному выбору и применению НПВП у пациентов с различными коморбидными заболеваниями, позволяющие врачам выбирать оптимальную стратегию использования данных препаратов в различных клинических ситуациях [5]. Однако в реальной клинической практике существует несколько проблем, связанных с приемом НПВП пациентами с ССЗ. Они связаны как с самостоятельным назначением и бесконтрольным приемом препаратов пациентами, так и недоучетом этой ситуации врачами в работе с данной категорией больных. Давайте будем откровенны и зададим себе простые вопросы: как часто и в какой степени подробно в истории болезни пациентов с кардиологической патологией учтены все коморбидные состояния, выходящие за рамки сердечно-сосудистой системы? Как часто у пациентов, особенно старшей возрастной группы, учитывается наличие заболеваний, сопровождающихся острым или хроническим болевым синдромом? Как часто указан прием пациентами НПВП? А ведь речь идет о пациентах, которые уже получают двойную антиагрегантную или тройную антитромботическую терапию, или о пациентах, которым такая терапия будет назначена.
Проведенное нами в начале 2020 г. исследование показало, что в реальной клинической практике почти половина пациентов, госпитализированных с острой сердечно-сосудистой патологией, принимают НПВП, и бόльшая часть из них вынуждена принимать эти лекарственные средства регулярно и длительно. При этом нередко пациенты начинают прием НПВП самостоятельно, делают это без учета разработанных рекомендаций и алгоритмов, используют одновременно разные препараты и разные способы их введения, повышая риски развития нежелательных явлений [6]. Ситуация усугубляется тем, что больные недооценивают опасность приема НПВП, плохо осведомлены о возможных нежелательных явлениях на фоне их использования и не считают необходимым сообщать врачам о приеме этих препаратов. Врачи же, к сожалению, не всегда учитывают такую возможность в своей практике, особенно у пациентов с ССЗ [6]. Причем это касается не только больных с ССЗ, но и с хронической болезнью почек, с большим количеством различных коморбидных заболеваний и состояний [7].
Пандемия новой коронавирусной инфекции (НКИ) привела к увеличению частоты применения НПВП в популяции [8, 9]. Это связано с обезболивающим, противовоспалительным и жаропонижающим эффектами НПВП, которые требуются пациентам в острой фазе инфекции [9]. Увеличение распространенности мышечно-скелетных симптомов, головной боли в постковидном периоде также закономерно сопровождается нарастанием применения пациентами этого класса препаратов [8–10]. При этом, с одной стороны, пациенты с ССЗ представляют собой группу высокого риска инфицирования вирусом SARS-CoV-2 и тяжелого течения COVID-19 [11], с другой – имеют высокий риск развития побочных эффектов на фоне приема НПВП. В связи с этим нами было решено провести новое исследование с изучением особенностей применения НПВП у пациентов с острой сердечно-сосудистой патологией в период пандемии COVID-19 и оценить, насколько сегодня применение НПВП у них является реальной проблемой.
Цель исследования – изучение частоты и особенностей применения НПВП у пациентов с ССЗ, госпитализированных в отделения экстренной кардиологии в период пандемии COVID-19.
МАТЕРИАЛ И МЕТОДЫ
В исследование были включены пациенты, госпитализированные в отделения экстренной кардиологии ГУЗ «Областная клиническая больница» г. Саратова с марта по июнь 2022 г. Исследование было сплошным, анкетирование проводилось всем пациентам, госпитализированным в указанный период, за исключением лиц c деменцией (≤23 балла по Монреальской шкале когнитивной оценки). Исследование соответствует положениям Хельсинкской декларации, все пациенты подписали информированное согласие на участие в исследовании.
Разработанная для исследования анкета содержала вопросы, касающиеся основных и сопутствующих заболеваний, приема НПВП в течение предшествовавшего госпитализации месяца. В случае применения этих препаратов уточнялись причины их использования, выбор лекарственных средств, способы, частота и продолжительность применения, осведомленность о потенциальных побочных эффектах НПВП и возможностях уменьшения их вероятности. Прием ацетилсалициловой кислоты в низких дозах в качестве антиагрегантной терапии не учитывался как прием НПВП. Также у пациентов выясняли информацию о перенесенном COVID-19, тяжести течения заболевания.
Полученные данные сопоставлялись с результатами проведенного нами исследования в начале 2020 г. – до начала пандемии НКИ в России. В задачи данного пилотного исследования не входило изучение взаимосвязи между приемом НПВП и развитием сердечно-сосудистых осложнений, между выраженностью болевого синдрома и развитием острого коронарного синдрома. Эти аспекты представляют несомненный интерес, но для своего решения требуют выполнения исследования с другим дизайном, включая амбулаторный этап наблюдения.
Всего в исследование были включены 190 пациентов – 122 мужчины (64%) и 68 женщин (36%), средний возраст которых составил 60,75±9,74 лет. В 2020 г. в исследовании принимали участие также 190 пациентов – 103 мужчины (54 %) и 87 женщин (46%), имевших средний возраст 62,05±11,11 года. Среди пациентов, включенных в исследования, 3% больных в 2020 г. и 3% в 2022 г. были младше 40 лет, 38% в 2020 г. и 40% в 2022 г. – в возрасте от 40 до 59 лет, 59% в 2020 г. и 57% в 2022 г. – 60 лет и старше. Таким образом, статистически значимые различия по полу (p=0,061) и возрасту (p=0,268) между пациентами, включенными в исследования в 2020 г. и 2022 г., отсутствовали.
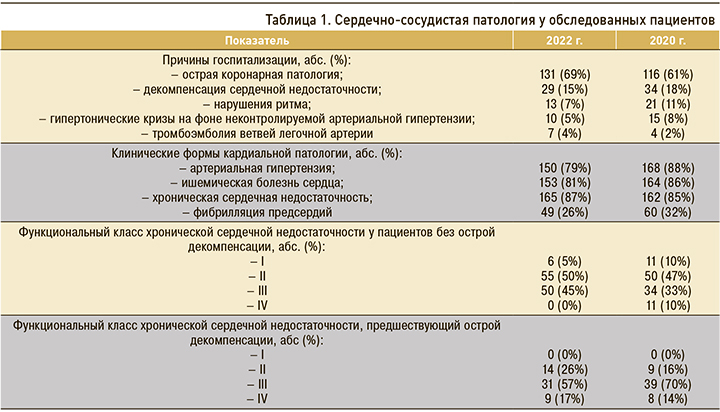
Структура ССЗ у пациентов, вошедших в исследования в 2020 и 2022 гг., представлена в таблице 1. Причинами госпитализации у большинства пациентов как в 2020 г., так и в 2022 г., были острая коронарная патология и декомпенсация сердечной недостаточности. Ишемическая болезнь сердца (ИБС) у большинства пациентов представлена острыми формами (нестабильной стенокардией и инфарктом миокарда), однако отмечено увеличение доли острой коронарной патологии в структуре ИБС в 2022 г. по сравнению с 2020 г. (86 и 71% соответственно, p=0,002). Хронические формы ИБС без явлений острой коронарной недостаточности (перенесенный инфаркт миокарда и/или стенокардия напряжения) диагностированы у 22 (14%) пациентов. Артериальная гипертензия была выявлена у 150 (79%) пациентов, что было несколько меньше, чем в 2020 г. (88%, p=0,018). Среди 165 пациентов с проявлениями хронической сердечной недостаточности (ХСН) у 54 (33%) была диагностирована острая декомпенсация заболевания, из них у 29 человек острая декомпенсация ХСН стала основной причиной госпитализации. Среди пациентов без острой декомпенсации ХСН на момент госпитализации, как и в 2020 г., преобладали больные со II и III функциональными классами (50 и 45% соответственно). У большинства пациентов (57%) с острой декомпенсацией ХСН в период, предшествующий декомпенсации, диагностировался III функциональный класс ХСН.
Сопутствующая патология в нашем исследовании анализировалась только по данным анкеты, которую пациенты заполняли самостоятельно. Статистически значимых различий по частоте встречаемости различной сопутствующей патологии, указанной пациентами, получено не было. Пациенты при анкетировании и в 2020 г., и в 2022 г. чаще указывали заболевания желудочно-кишечного тракта (24 и 32% соответственно), сахарный диабет (13 и 19%), остеоартрит (12 и 13%), онкологические заболевания (3 и 4%), подагру (4 и 3%).
Анализ других принимаемых препаратов, в том числе кардиотропных, в данном исследовании не проводился, так как целью изучения были особенности и частота приема именно НПВП.
Переболели COVID-19 с лабораторным подтверждением заболевания 75 (26%) человек. При этом амбулаторно лечились 44 пациента, в стационаре – 31 пациент. У 2 пациентов было диагностировано тяжелое течение COVID-19 – они проходили лечение в реанимационных отделениях.
Статистическая обработка полученных данных проводилась с использованием программы STATISTICA 8.0 (StatSoft Inc., США). Описание нормально распределенных количественных признаков представлено в виде M±SD, где М – среднее арифметическое, SD – стандартное отклонение. Для описания признаков, распределение которых отличалось от нормального, указывалась медиана (Me) [25-й; 75-й перцентили]. Сравнение двух групп проводилось с использованием критерия Манна–Уитни. Построение таблицы 2×2 (точный двусторонний критерий Фишера, критерий χ² с поправкой Йетса) применялось для сравнения относительных частот в двух группах. Различия считали статистически значимыми при p <0,05.
РЕЗУЛЬТАТЫ
В течение месяца перед госпитализацией НПВП по различным причинам принимали 98 (52%) пациентов: 59 (60%) мужчин и 39 (40%) женщин. Средний возраст пациентов, принимающих НПВП, оказался меньше, чем у пациентов, не использующих эти препараты – 58,74±9,53 лет и 62,85±9,51 года соответственно (р=0,002). Среди лиц младше 40 лет все пятеро (100 %) принимали НПВП в течение месяца до госпитализации. Среди пациентов в возрасте от 40 до 59 лет 45 (59 %) принимали НПВП, среди пациентов 60 лет и старше – 48 (44 %) использовали НПВП в течение месяца до госпитализации. Таким образом, среди пациентов моложе 60 лет доля принимающих НПВП оказалась выше, чем среди пациентов старше 60 лет (p=0,019). В 2020 г. распределение по возрасту в зависимости от приема НПВП было обратным – средний возраст пациентов, применявших НПВП, был выше, чем у пациентов, которым не требовался прием этих препаратов (63,98±11,62 и 60,20±10,27 лет соответственно, p=0,018). По сравнению с 2020 г. в настоящем исследовании выявлено значимое увеличение доли лиц младше 60 лет, принимающих НПВП (44 и 61% соответственно, p=0,011).
Основные причины, частота и продолжительность приема НПВП в течение последнего месяца перед госпитализацией приведены в таблице 2. Наиболее часто в качестве основной или одной из причин приема НПВП пациенты указывали боль в спине (43% пациентов), головную боль (35%), боль в суставах (34%). Отмечена закономерность: пациенты, страдающие болью в спине, были моложе пациентов, указавших в качестве основной причины боли в суставах, – 57,36±9,39 и 62,27±8,80 лет соответственно (р=0,048). В нашем исследовании, проведенном до пандемии НКИ, основной причиной приема НПВП пациенты чаще называли боль в суставах (47%) и головную боль (43%), а боль в спине беспокоила только 33% из них. Несколько причин для приема НПВП указали 43% пациентов в 2020 г. и 34% в 2022 г.

Настоящее исследование показало, что в течение месяца до госпитализации 65% пациентов использовали НПВП один раз в неделю и чаще. В 2020 г. число пациентов со столь частым приемом НПВП было 62%.
В зависимости от продолжительности приема пациентами НПВП можно выделить две значимые группы. Первая – пациенты с коротким анамнезом приема препаратов (до 3 мес – 38 человек), большинство из которых (64%) характеризовали свои боли как острые. Большинство (76%) пациентов из этой группы принимали НПВП чаще 1 раза/нед в течение месяца перед госпитализацией. Пациенты второй группы принимали НПВП более 3 лет (45 человек), 83% из них характеризовали болевой синдром как хронический, с повторяющимися приступами боли. В течение последнего месяца перед госпитализацией 61% пациентов из этой группы использовал НПВП 1 раз/нед и чаще.
Таким образом, даже при длительном стаже приема НПВП большинство пациентов принимали препараты с большой частотой. В 2020 г. у половины пациентов, использовавших НПВП, продолжительность приема препаратов составляла более 3 лет. В сравнении с периодом до пандемии НКИ, в 2022 г. значимо увеличилась доля пациентов с коротким анамнезом приема НПВП (с 15 до 39%, p <0,001) и уменьшилась доля больных с продолжительностью приема препаратов более 3 лет (с 49 до 32%, p=0,018).
Среди принимаемых препаратов пациенты чаще других указывали неселективные НПВП: диклофенак – 37 (38%), ибупрофен – 35 (36%), кеторолак – 25 (26%) человек. Умеренно селективные НПВП пациенты принимали реже: нимесулид – 23 (24%), мелоксикам – 8 (9%) человек, коксибы указали только 2 (3%) пациента. В настоящем исследовании выбор препаратов пациентами значимо не отличался от исследования до пандемии. Одновременно два и более НПВП в течение последнего месяца применяли 26% пациентов в 2022 г. и 28% в 2020 г.
Большинство пациентов использовало препараты перорально – 75 (76%) человек. Внутримышечно НПВП применяли 28 (29%) пациентов, одновременно пероральный прием и внутримышечное введение препаратов указали 11 (11%) пациентов, комбинацию перорального применения с ректальным – 2 (2%) человека. Исследование 2020 г. показало схожие результаты.
По назначению врача применял НПВП только 41 (42%) пациент, а вот 57 (58%) человек приняли решение об использовании НПВП самостоятельно, ориентируясь на информацию в интернете или по телевидению, советы родственников, друзей. В сравнении с 2020 г. значимо увеличилось количество лиц, принимающих НПВП без назначения врача (58 и 40% соответственно, p=0,014). Врачи при назначении этой группы препаратов интересовались наличием ССЗ только у 63% пациентов в 2022 г. и у 62% в 2020 г.
Большинство (62%) пациентов, принимающих НПВП, как и в 2020 г., затруднились назвать возможные нежелательные эффекты этого класса препаратов. Возможность поражения желудочно-кишечного тракта (ЖКТ) указали 23 (24%), почек – 14 (15%), печени – 12 (13%) , сердечно-сосудистой системы – 11 (12%) пациентов. По данным проведенного анкетирования, прием препаратов для защиты желудка указали только 62% пациентов, однако при этом трое из них указали ферментные средства, один человек– гепатопротектор, еще двое – антациды. Ингибиторы протоновой помпы принимали 55 (56%) пациентов: пантопразол – 3 пациента, эзомепразол – 4, омепразол – 48 человек. Частота применения гастропротекторов и выбор препаратов существенно не отличался от данных 2020 г.
Побочные эффекты НПВП со стороны сердечно-сосудистой системы отметили 6 пациентов: у 3 человек усиливался отечный синдром на фоне приема этих препаратов, у 3 повысилось артериальное давление.
Различий по частоте, длительности, причинам приема НПВП в зависимости от присутствия в анамнезе перенесенной лабораторно подтвержденной НКИ, тяжести ее течения выявлено не было.
ОБСУЖДЕНИЕ
Проведенное спустя два года сплошное анкетирование пациентов, госпитализированных в отделения экстренной кардиологии, показало, что более половины больных (52%), несмотря на существующие рекомендации по ограничению применения НПВП при ССЗ, принимали препараты этой группы в течение месяца перед госпитализацией из-за болевого синдрома различной локализации. Большая часть пациентов, включенных в исследование, относились к старшей возрастной группе, имели сердечно-сосудистую коморбидность и различные сопутствующие заболевания. Причины, по которым больные со значимой кардиальной патологией вынуждены применять НПВП, не отличаются от таковых в общей популяции [5]. Чаще всего в качестве причины для приема НПВП пациенты продолжают указывать заболевания костно-суставной системы и головные боли. При этом на наличие у себя, например, остеоартрита указывают только 13% пациентов, но НПВП из-за болей в суставах вынуждены принимать 34% больных, что свидетельствует как минимум о наличии у трети пациентов симптомного, но официального не диагностированного остеоартрита. Эта ситуация особенно тревожна, поскольку отсутствие адекватного ведения пациентов с остеоартритом (нелекарственные подходы, вспомогательные средства, болезнь-модифицирующие препараты и т.д.) приведет к неизбежному продолжению приема НПВП с последующим увеличением частоты и дозы принимаемых препаратов, а соответственно и к повышенному риску развития нежелательных явлений как со стороны ЖКТ, так и стороны сердечно-сосудистой системы. При этом не исключено, что осложнения со стороны ЖКТ будут объяснены последствием антиагрегантной или антитромботической терапии, а со стороны сердечно-сосудистой системы – особенностями течения основного заболевания и недостаточной эффективностью назначенной терапии.
В сравнении с предыдущим исследованием, проведенном до пандемии НКИ, на первое место в структуре причин приема НПВП вышла боль в спине. Возможно, что именно увеличением доли пациентов с этим синдромом обусловлено снижение возраста пациентов, принимающих НПВП, а также увеличение числа больных с острой болью и коротким анамнезом приема этих препаратов. Увеличение частоты встречаемости болей в спине у пациентов, госпитализированных в отделения экстренной кардиологии, вероятно, связано с увеличением встречаемости данного симптома в целом в популяции после перенесенной НКИ. В частности, исследование Bakılan F. et al. (2021) показало, что основными жалобами пациентов, перенесших COVID-19 и обратившихся в амбулаторный центр реабилитации, были усталость и боли в спине [12]. Высокую распространенность жалоб со стороны опорно-двигательного аппарата, в том числе болей в спине, после перенесенной НКИ, выявило и исследование Karaarslan F. et al. (2021) [13].
Большинство пациентов, включенных в наше исследование, имело высокий риск поражения ЖКТ на фоне приема НПВП. Это связано с приемом антиагрегантов и/или антикоагулянтов, возрастом, возможным ишемическим поражением слизистой оболочки ЖКТ на фоне кардиальной патологии. К сожалению, доля пациентов, которая принимает селективные ингибиторы ЦОГ-2, характеризующиеся наименьшим риском развития неблагоприятных явлений со стороны ЖКТ, остается крайне низкой.
Возможно, редкое назначение селективных НПВП, в том числе коксибов, этой категории пациентов обусловлено опасением развития сердечно-сосудистых катастроф, что вполне оправдано в соответствии с существующими воззрениями. Однако исследования последних лет показали, что эти осложнения относятся к числу класс-специфических, могут возникать при использовании любых НПВП, а вероятность их появления определяется индивидуальными свойствами и дозой конкретного препарата [4, 5]. Так, международное рандомизированное контролируемое исследование PRECISION, включившее более 24 тыс. больных ревматоидным артритом и остеоартритом с умеренным и высоким сердечно-сосудистым риском, продемонстрировало сопоставимый риск кардиоваскулярных осложнений при терапии целекоксибом, по сравнению с напроксеном и ибупрофеном [14]. Наибольшую доказательную базу относительной безопасности для больных с ССЗ среди НПВП имеют напроксен и низкие дозы ибупрофена. В нашем исследовании пациенты чаще указывали прием диклофенака, который может оказывать прямое негативное воздействие на миокард, а напроксен не принимал ни один пациент. Таким образом, выбор НПВП у этой категории пациентов остается неоптимальным.
Результаты настоящего исследования свидетельствуют, что, как и в 2020 г., в реальной клинической практике пациенты продолжают неоправданно часто прибегать к парентеральному введению НПВП, несмотря на то что наиболее рациональным считается пероральный способ их применения. Четверть пациентов указала на одновременный прием двух и более препаратов в течение месяца до госпитализации, что существенно увеличивает риск развития нежелательных явлений.
Также наше исследование показало сохранение высокой кратности применения НПВП пациентами с ССЗ. Так, 65% пациентов, использовавших эти препараты в течение последнего месяца, были вынуждены использовать их раз в неделю и чаще. В общей сложности более трети пациентов, госпитализированных в отделения кардиологии по экстренным показаниям, как в 2020 г., так и в 2022 г., принимают НПВП регулярно и часто. В связи с этим требуется активная врачебная тактика выявления факта и уточнения особенностей применения НПВП у данной категории больных.
Необходимо отметить, что в сравнении с 2020 г. с 40 до 58% возросло количество лиц, применяющих НПВП без назначения врача. Возможно, это связано с ограничениями, вызванными пандемией НКИ. Это представляется особенно важным с учетом сохраняющейся низкой осведомленности пациентов о потенциальных побочных эффектах НПВП. Из-за частого вынужденного совместного применения НПВП с антиагрегантами и/или антикоагулянтами большинству из обследованных пациентов требовалось назначение ингибиторов протонной помпы. Однако, как и ранее, только половина больных принимали эти гастроэнтерологические средства до госпитализации. Выбор ингибитора протонной помпы у них (в большинстве случаев – омепразол) нельзя назвать оптимальным, учитывая межлекарственные взаимодействия, приводящие к снижению эффективности клопидогрела на фоне приема омепразола.
Существенных различий в применении НПВП у обследованных пациентов в зависимости от наличия в анамнезе перенесенного COVID-19 настоящее исследование не выявило. Вместе с тем определенное влияние на использование этого класса лекарственных средств у пациентов с ССЗ пандемия COVID-19 оказала. В частности, у таких больных, как и в общей популяции, возросла частота встречаемости болей в спине, что привело к увеличению количества лиц, вынужденных принимать НПВП.
ЗАКЛЮЧЕНИЕ
Настоящее исследование в очередной раз продемонстрировало, что пациенты, госпитализированные в отделения экстренной кардиологии, регулярно и длительно принимают НПВП. При этом часто больные применяют препараты без назначения врача, плохо осведомлены о возможных нежелательных явлениях на фоне приема НПВП и способах их профилактики. Выбор препаратов и способ их применения остаются неоптимальными. Это связано как с «самоназначением» этих препаратов пациентами, так и, возможно, с недостаточной осведомленностью врачей об алгоритмах рационального выбора НПВП у больных с различной патологией. Таким образом, ситуация с применением НПВП у пациентов с ССЗ остается сложной, что подтверждает необходимость дополнительного информирования и пациентов, и врачей об их применении у этой когорты больных.
Учитывая множество лекарственных средств, применяемых для лечения основной сердечно-сосудистой патологии, возраст пациентов, большое количество сопутствующих заболеваний, применение НПВП у этой категории больных не должно происходить бесконтрольно. Многие пациенты недооценивают опасность НПВП и не считают необходимым сообщать врачам об их использовании. В связи с этим кардиологам необходимо активно интересоваться о приеме НПВП пациентами с ССЗ, выяснять причины применения этих препаратов, проводить при необходимости коррекцию противовоспалительной терапии. Это позволит не только повысить качество жизни пациентов, но также снизить потребность в НПВП и риск развития нежелательных явлений.



