В конце 2019 г. весь мир узнал о вспышке новой инфекции с эпицентром в городе Ухань: выявленному возбудителю было присвоено временное название – SARS-CoV-2. Всемирная организация здравоохранения 11 февраля 2020 г. официально стала именовать заболевание, вызванное этим вирусом, COVID-19 (Coronavirus disease ‒ 2019). Все больше времени отдаляет нас от того момента, и все больше вопросов возникает у медицинского сообщества. Один из главных: когда мы впервые встретились с этим коварным возбудителем?
Проводя ретроспективный анализ данных по зафиксированным «вспышкам» атипичных пневмоний, мы столкнулись с результатами, представленными нашими дальневосточными коллегами (программа «Вести», ноябрь, 2019 г.). Описание случаев вирусных пневмоний с тяжелым течением, скудной клинической картиной в начале заболевания, практически не диагностированной по данным рентгенографии легких, напоминают клинические проявления поражения легких, вызванных SARS-CoV-2. С подобным вариантом атипичной пневмонии мы столкнулись в октябре 2019 г., и в этой статье хотели бы обсудить его с вами.
Респираторные инфекции по-прежнему являются серьезной глобальной проблемой здравоохранения [1]. Вирусная инфекция служит одной из причин развития пневмонии, что известно с момента выявления гриппа в начале 1930-х гг. [2]. Термин «атипичная пневмония» был введен в первой половине XX в. и использовался для описания пневмонии, вызванной патогенными микроорганизмами, которые не выявлялись стандартным окрашиванием по Граму или традиционными методами культивирования [3]. Атипичная пневмония клинически проявляется кашлем, недомоганием, головной болью, низкой температурой. Основные патогенные микроорганизмы, которые ассоциируются с атипичной пневмонией, – Mycoplasma pneumoniae, Legionella pneumophila и Chlamydophila pneumoniae [3, 4, 5]. Хорошо известно, что большое количество вирусов вызывает пневмонию с тяжелой респираторной недостаточностью, среди них наиболее распространены аденовирус, респираторно-синцитиальный вирус, парагрипп и коронавирусы [6].
В настоящее время внимание специалистов всего мира приковано к коронавирусной инфекции [7]. Коронавирусы – большое семейство одноцепочечных РНК-вирусов, которые способны поражать как животных, так и людей, вызывая респираторные, кишечные, печеночные и неврологические заболевания [8, 9]. Истории медицины известны вспышки инфицирования коронавирусами (CoVs); среди людей это тяжелый острый респираторный синдром (SARS) и респираторный синдром на Ближнем Востоке (MERS) [10, 11].
Далее мы приводим клинический случай двусторонней пневмонии (история болезни № 6684) вирусного генеза, возможно, связанной с COVID-19.
ОПИСАНИЕ КЛИНИЧЕСКОГО СЛУЧАЯ
Пациент Х., 66 лет, обратился в октябре 2019 г. в клинику АО «Медицина» с жалобами на выраженную одышку в покое, усиливающуюся при минимальной физической нагрузке и смене положения тела, кашель с трудно отделяемой мокротой и общую слабость при нормальной температуре тела.
Данные анамнеза: 01.10.2019 в плановом порядке пациенту Х. и его жене были сделаны прививки от гриппа и пневмококковой инфекции. После этого (05.10.2019) супруги улетели на отдых во Францию. Через три дня у пациента Х. появилась слабость, одышка, сухой кашель. Одновременно аналогичная симптоматика развилась и у его жены. Супруги не обращались за медицинской помощью и лечились самостоятельно отхаркивающими препаратами. Однако состояние у мужчины ухудшалось, нарастали слабость, одышка, появилось чувство нехватки воздуха. Поэтому 12.10.2019 семейная пара вернулась обратно в Россию. С предварительным диагнозом «внебольничная двусторонняя пневмония» пациент Х. был госпитализирован в терапевтическое отделение клиники АО «Медицина».
При поступлении общее состояние больного Х. тяжелое, в сознании, адекватен. Положение пациента вынужденное: с возвышенным головным концом или на правом боку. Говорит с трудом из-за одышки. Температура тела 36,6 °C.
Кожные покровы смуглые, теплые, сухие. Видимые слизистые оболочки бледно-розовые, чистые, влажные.
Дыхание свободное через нос. Частота дыхания 32–35 в 1 мин. Грудная клетка цилиндрической формы, при пальпации безболезненная; отмечалась работа вспомогательной мускулатуры при дыхании. При аускультации дыхание проводилось во все отделы, ослаблено справа, больше в заднебазальных отделах. Во всех отделах легкого выслушивались разнокалиберные влажные хрипы. Справа в заднебазальных отделах и по среднеподмышечной линии выявлялась крепитация.
Сатурация при дыхании атмосферным воздухом снижена до 79%. Тоны сердца глухие, ритмичные. По кардиомонитору наблюдались синусовый ритм, одиночные экстрасистолы. Частота сердечных сокращений (ЧСС) составляла 65 в минуту, артериальное давление (АД) – 190/90 мм рт.ст.
Язык сухой, обложен белым налетом. Живот правильной формы, не вздут, участвует в акте дыхания равномерно. При пальпации мягкий, безболезненный. Перкуторно свободная жидкость и газ в брюшной полости не определялись. Аускультативно перистальтика выслушивалась. Печень +1 см из-под реберной дуги. Край печени при пальпации тупой, эластической консистенции, безболезненный. Селезенка не пальпируется. Область почек визуально не изменена. Симптом поколачивания отрицательный с обеих сторон. Дизурических расстройств не отмечалось.
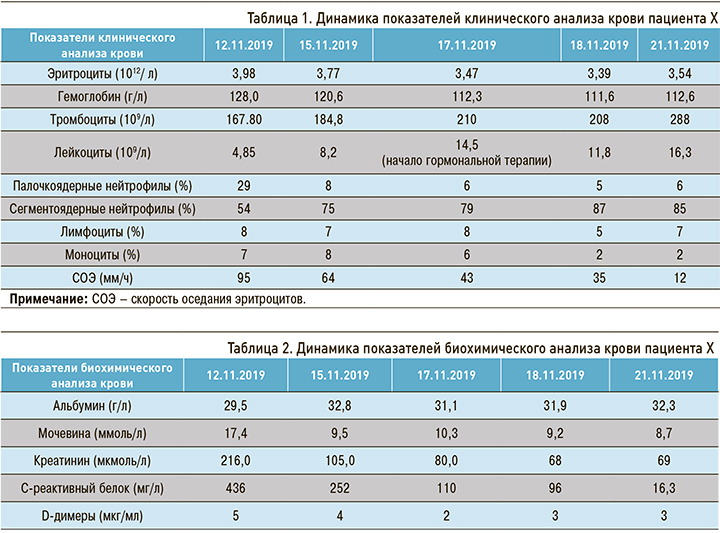
При анализе лабораторных исследований обратила на себя внимание выраженная лимфопения, лейкоцитарный сдвиг влево, увеличение скорости оседания эритроцитов (СОЭ) в 5 раз, увеличение D-димеров в 10 раз (табл. 1). Также мы зафиксировали признаки почечной недостаточности – повышение уровня креатинина более 200 мкмоль/л (табл. 2).
При рентгенографии органов грудной клетки выявлены признаки двусторонней полисегментарной пневмонии с преобладанием очага поражения справа, признаки отека легких.
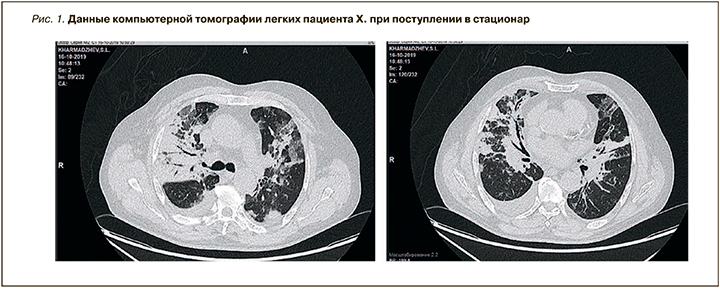
При компьютерной томографии (КТ) органов грудной клетки обнаружена картина двусторонней полисегментарной пневмонии (субтотальная справа). Очаги поражения ткани легкого выглядели как очаги затемнения в виде «матового стекла». В правой плевральной полости присутствовал выпот с компрессией правого легкого, также визуализировались следы выпота в левой плевральной полости. Лимфаденопатия средостения. Легочная гипертензия. Признаков тромбоэмболии легочной артерии (ТЭЛА) по данным КТ органов грудной клетки обнаружено не было, однако отмечалось повышение уровня D-димера (рис. 1).
Выявлены ЭКГ-синусовый ритм, нормосистолия, горизонтальное положение электрической оси сердца, признаки гипертрофии миокарда левого желудочка (ЛЖ), изменения миокарда ЛЖ верхушечно-боковой стенки по типу невыраженных интрамуральных, замедление электрической систолы желудочков (QT). Данные эхокардиографии (ЭхоКГ) продемонстрировали уплотнение, кальциноз стенок аорты, створок аортального клапана, аортальную недостаточность легкой степени, уплотнение створок митрального клапана без гемодинамически значимого нарушения функции, небольшую дилатацию корня аорты, гипертрофию миокарда ЛЖ небольшой степени. Глобальная сократимость миокарда в норме, при этом локальная сократимость миокарда нарушена в области задних сегментов. Также было обнаружено нарушение диастолической функции ЛЖ без повышения конечного диастолического давления, признаки умеренно выраженного гидроперикардита с признаками невысокой легочной гипертензии.
Результаты ультразвукового исследования (УЗИ) сосудов нижних конечностей: патологии глубоких вен, перфорантных вен нижних конечностей не выявлено. Установлена недостаточность стволовых клапанов обеих больших подкожных вен.
Таким образом, на основании клинической картины и лабораторно-инструментальных данных пациенту Х. был установлен клинический диагноз «внебольничная двусторонняя пневмония, тяжелой степени. Дыхательная недостаточность III ст.»
Сопутствующий диагноз «ишемическая болезнь сердца. Постинфарктный кардиосклероз (острый Q-образующий инфаркт миокарда нижней стенки левого желудочка от 28.02.2010). Атеросклероз коронарных артерий». Состояние после ангиопластики и стентирования огибающей коронарной артерии стентом Cypher от 06.2005. Состояние после ангиопластики и стентирования правой коронарной артерии стентом Cypher от 08.2005. Гипертоническая болезнь III стадии. Артериальная гипертензия 1 степени. Гипертрофия левого желудочка. Дислипидемия. Риск 4. Нарушение ритма сердца: синусовая брадикардия; желудочковая экстрасистолия, наджелудочковая экстрасистолия. Недостаточность кровообращения I стадии.
В первые дни госпитализации, учитывая тяжесть состояния, картину при КТ-исследовании легких, сходную с вирусным поражением, и наличие полисерозита, пациенту Х. были назначены антимикробная (Инванз) и гормональная терапия (преднизолон по 120 мг внутривенно), отхаркивающие препараты, симптоматическая терапия. Была налажена ингаляция с увлажненным кислородом через лицевую маску. Однако, несмотря на восстановление сатурации до 92%, у пациента сохранялись признаки дыхательной недостаточности, нарастала лимфопения и признаки полисерозита. Было решено увеличить дозу преднизолона до 300 мг (внутривенно) и добавить к основному курсу терапии лечение антикоагулянтами.
Результаты контрольной ЭхоКГ (от 21.10.2019): нарушение диастолической функции ЛЖ без повышения конечного диастолического давления, сохранялось небольшое количество жидкости в полости перикарда (менее 150 мл). В сравнении с исследованием от 15.10.2019 отмечалось снижение систолического давления в легочной артерии.
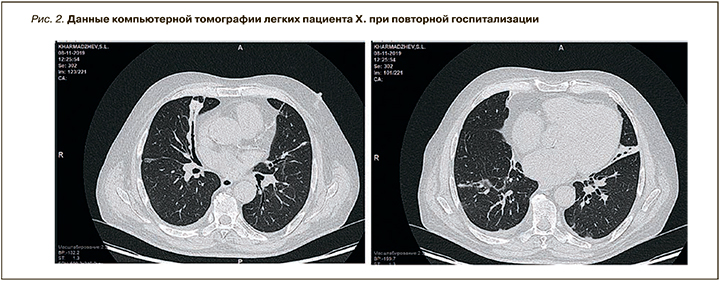
Контрольная КТ органов грудной клетки через 10 дней лечения показала положительную динамику – уменьшение площади очагов затемнения и снижение количества выпота в правой плевральной полости. Лимфаденопатия средостения уменьшилась. В участке толстой кишки, прилегающей к куполу диафрагмы, были обнаружены признаки колита.
На фоне проводимой терапии состояние пациента Х. улучшилось, одышка в покое отсутствовала, сохранялся кашель, наметилась положительная динамика лабораторных показателей: C-реактивный белок (СРБ) снизился с 500 до 21 мг/л, D-димеры – до 3, нормализовался уровень креатинина. В связи с тем что пациент Х. просился домой, он был выписан 22.10.2019 на амбулаторное наблюдение.
Однако сразу же после выписки из стационара у пациента Х. появился жидкий стул. Врачом поликлиники мужчине была отменена гормональная терапия и назначены препараты Роцефин и Имодиум. В связи с нарастанием боли в животе пациент Х. был повторно госпитализирован в клинику АО «Медицина» 25.10.2019. Состояние его при поступлении было тяжелым, обусловленным дисфункцией желудочно-кишечного тракта и нестабильной гемодинамикой. Температура тела 37,6 °С. В сознании, адекватен, доступен контакту. Склеры желтоватые. Видимые слизистые оболочки розовые, чистые, влажные. Частота дыхания 22–25 в 1 мин. Отмечалась небольшая работа вспомогательной мускулатуры при дыхании. Аускультативно дыхание проводилось во все отделы, ослаблено, больше в заднебазальных отделах. Справа в заднебазальных отделах выслушивались разнокалиберные влажные хрипы, минимальная бронхообструкция. Сатурация составляла 98% при дыхании атмосферным воздухом. Живот был вздут выше реберных дуг, при пальпации мягкий, умеренно болезненный во всех отделах. Аускультативно выслушивалась вялая перистальтика. Частота стула составляла 2–3 раза в день, сам стул был жидким в виде плевков коричневого цвета. Мочился пациент самостоятельно. По данным КТ-исследования легких данных в пользу их поражения выявлено не было (рис. 2).
В течение 7 дней в стационаре пациенту проводилась следующая терапия: преднизолон по 300 мг внутривенно, салофальк по 500 мг, метронидазол по 250 мг, плавикс по 75 мг, пимафуцин по 100 мг, симптоматическое лечение. На фоне проводимого лечения температура тела нормализовалась, но сохранялся неоформленный стул до 3 раз в день.
С указанной клинической картиной пациент, по желанию родственников, был переведен в другой стационар. К сожалению, у нас нет данных о проводившемся там лечении и тактике введения. Известно лишь, что пациент скончался 15.11.2019. По данным патологоанатомического заключения, смерть последовала от язвенно-геморрагического гастроэнтерита, осложнившегося гемолитико-уремическим синдромом с обширными кровоизлияниями в головной мозг, отеком и дислокацией последнего.
При текущем наблюдении этого клинического случая врачебно-экспертной комиссией клиники АО «Медицина» была принята тактика лечения двусторонней внебольничной пневмонии с развитием полисерозита и нефрита аутоиммунного генеза. Не исключались синдром Гудпасчера и злокачественные новообразования. В текущей клинической картине пациента Х. оставалось не совсем ясным возникновение колита с одновременным вздутием живота и появлением асцита.
ОБСУЖДЕНИЕ
Проводя ретроспективный анализ данного клинического случая в условиях пандемии новой вирусной инфекции, можно ответить на некоторые важные вопросы.
Продолжающаяся вспышка пневмонии COVID- 19 вызывает обеспокоенность во всем мире. Известно, что 31 декабря 2019 г. комиссия здравоохранения Уханя в Китае сообщила о случаях пневмонии неизвестного происхождения [12, 13]. Официально самой ранней датой обнаружения симптомов COVID-19 у человека стало 1 декабря 2019 г. [14]. Учитывая проявление типичной для этого вируса клиники у пациента Х., можно предположить, что, возможно, и раньше имели место случаи коронавируса с миграцией в другие страны под маской «атипичной пневмонии», не вызывавшие напряжения в эпидемиологической обстановке [15, 16, 17].
Ранняя диагностика COVID-19 остается огромной проблемой. Наиболее распространенные признаки и симптомы COVID-19 в начале заболевания включают лихорадку, сухой кашель, одышку, миалгию или усталость и одышку [7, 14]. Менее распространенными симптомами коронавирусной инфекции выступают влажный кашель, кровохарканье и диарея [10, 16]. Средний инкубационный период инфекции составляет 5,1 дня [17]. Лабораторные исследования у таких пациентов демонстрируют лейкопению с преобладанием нейтрофилов, лимфопению, повышение уровня СРБ, увеличение СОЭ и D-димеров [15]. Что так мы и наблюдали у пациента Х.
Первый случай инфекции COVID-19, подтвержденный в США, показал, что вначале пациенты ощущают легкие симптомы, которые постепенно прогрессируют, с развитием пневмонии на 9-й день болезни [15]. Наблюдение официально зарегистрированного случая COVID-19 в США очень похоже на наше клиническое наблюдение пациента Х.
КТ грудной клетки играет важную роль в диагностике пневмонии вызванной COVID-19 [14, 18]. Guan W.J. et al. сообщили, что у 76,4% пациентов с COVID-19 была выявлена пневмония, подтвержденная КТ [19]. По данным Kanne J.P., у 57% пациентов с COVID-19 обнаруживается такой КТ-признак, как характерное затемнение в виде матового стекла; у каждого третьего пациента наряду с этим выявляются признаки консолидации легкого [20]. При COVID-19 в 2/3 случаев имеются две или более пораженных долей легкого, а в 76% процесс имеет двусторонний характер [20]. Результаты исследования Fang Y. et al. показали 98%-ную чувствительность КТ грудной клетки для COVID-19 [21]. У наблюдаемого нами пациента Х. мы зафиксировали при КТ грудной клетки характерные повреждения обеих долей легких.
В настоящее время для COVID-19 разработан анализ обратной транскрипции полимеразно-цепной реакции в реальном времени [10]. Однако на период наблюдения за пациентом Х. данная диагностика в клинической практике не применялась. Поэтому мы не можем достоверно утверждать о зафиксированном случае коронавирусной инфекции осенью 2019 г. Однако в настоящее время у жены пациента и медицинских работников клиники определяются антитела G к COVID-19 при отсутствии клинической картины этого заболевания.
Таким образом, характерная клиническая картина, результаты лабораторно-инструментальных исследований, особенно КТ, наводит на мысль о коронавирусной инфекции у пациента Х.
ЗАКЛЮЧЕНИЕ
Несмотря на то что число погибших от коронавирусной инфекции несравнимо с показателями смертности от гриппа, ВИЧ или онкологических заболеваний, COVID-19 вызывает обеспокоенность мировой общественности.
Представленное наблюдение не позволяет сделать какой-то однозначный и окончательный вывод, однако дает основание для постановки следующих вопросов: является ли очаг COVID-19 единственным в Китае? Когда впервые появились случаи инфицирования человека вирусом COVID-19?
Возможно, случаи атипичной пневмонии, зарегистрированные летом и осенью 2019 г., требуют дополнительного ретроспективного анализа. Это может объяснить уже существующий иммунитет к COVID-19 у определенного процента российских граждан. Подтверждение гипотезы о возникновении COVID-19 раньше официально объявленных сроков позволит выявить людей со сформировавшимся иммунитетом против коронавируса, которые могут работать с больными COVID-19 без вреда здоровью.


