Клиническое значение торакалгического синдрома (ТС) и безболевых торакальных дисфункций (БТД) часто недооценивают и воспринимают как некое местное явление, способное лишь оказывать некоторое отрицательное влияние на качество жизни больного. При этом ТС различной локализации и степени выраженности, как и многие другие болевые синдромы (БС), занимает лидирующие позиции по частоте встречаемости как у клинически «здоровых» пациентов, так и у лиц с уже установленной соматической патологией. Несмотря на то, что ТС – вторая по частоте причина обращения за экстренной медицинской помощью после острых болей в животе [1], он, а также патогенетически связанные с ними клинически значимые биомеханические изменения торакальной и иной локализации часто остаются за пределами зоны внимания как пациента, так и врача. Для изменения этой ситуации интересно рассмотреть влияние данной проблемы на работу функциональных систем (ФС) организма.
Сформулированная более полувека назад П.К. Анохиным теория ФС представляет собой модель поведения, направленную на поддержание гомеостаза (рис. 1). При этом выделяют два типа ФС. Системы первого типа обеспечивают гомеостаз за счет внутренних ресурсов организма (например, контроль гемодинамики), а системы второго типа поддерживают гомеостаз за счет изменения поведения, взаимодействия с внешним миром и лежат в основе различных типов поведения (обеспечение питания, дыхания, размножения и т.д.). При этом ТС и БТД способны оказывать прямое или опосредованное влияние на оба типа ФС. Механизмы влияния могут быть различны и обусловлены формированием патологического круга «боль–тонус–боль», постуральными нарушениями (в том числе и компенсаторными анталгическими), патологической импульсацией от триггерных точек (ТТ), компрессией сосудисто-нервных пучков и т.д. В результате страдают инфраструктурные элементы организма, участвующие в работе ФС, снижается эффективность и растет энергетическая стоимость их функционирования. Это, свою очередь, приводит к нарушению (или декомпенсации при ранее имеющейся патологии) функционирования смежных систем и организма в целом, формируя многочисленные «порочные круги».
Необходимо отметить, что в подавляющем большинстве случаев ТС имеет многофакторный генез. Чаще всего ведущей его причиной является сердечно-сосудистая патология [7–10], а при ее исключении – миофасциальные изменения [11] и дисфункции ребер [5, 6]. В силу особенностей анатомического строения и иннервации боль, локализующаяся в этой области, может быть обусловлена наличием широчайшего спектра заболеваний и состояний, в т.ч. и представляющих опасность для жизни [8, 9]. К их числу можно отнести: заболевания сердечно-сосудистой системы (различные формы ишемической болезни сердца, перикардиты, ревматические поражения сердца, расслаивающая аневризма аорты и др.), бронхолегочной системы (плевриты и плевропневмонии, пневмо- и гемоторакс, эмфизема средостения, различные формы обструктивной патологии легких в фазе обострения и др.); патологию опорно-двигательной системы (травмы, состояния после торакальных оперативных вмешательств, остеопороз, сколиозы, гиперкифозы и кифосколиозы грудного отдела позвоночника) и т.д.

В целом клиническое значение ТС (и формирующих его биомеханических, миофасциальных и рефлекторных нарушений) весьма велико. При локализации в верхних отделах грудной клетки он способствует ухудшению артериального церебрального кровообращения и ограничению венозного оттока из полости черепа – в отличие от лиц с атеросклеротическим поражением сосудов, у больных с синдромом функционального блока верхней апертуры грудной клетки в первую очередь страдает магистральный венозный кровоток вследствие большей степени компрессионной деформации вен при внешнем механическом воздействии, чем артерий. При этой локализации ТС также характерно развитие компрессионных сосудистых и невральных синдромов в области шеи, плечевого пояса, рук.
При любой локализации ТС способствует формированию, сохранению и нарастанию ограничения респираторной функции грудной клетки, ухудшения бронхиальной проходимости, хронического переутомления дыхательной мускулатуры, нарушению работы кашлевого механизма очищения бронхов и увеличению вследствие этого энергетической стоимости дыхания, что в итоге быстро приводит к декомпенсации имеющейся легочной патологии.
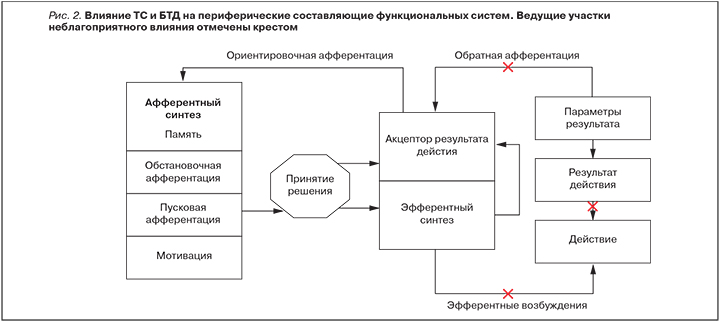
ТС оказывает крайне негативное влияние на качество жизни больных вследствие возникновения различных вторичных БС, эпизодов головокружения, ограничения объема движений в шейном и грудном отделах позвоночника, ребрах и плечевом поясе, развития и нарастания респираторного дискомфорта, диссомний, снижения работоспособности, формирования когнитивно-мнестических нарушений [6]. При этом наличие ТС и БТД прямо или косвенно влияет на работу практически всех функциональных систем организма. Например, обусловленные ими периферические компрессионно-невральные изменения ухудшают проведение эфферентных и афферентных импульсов по периферическим нервам, а патологическая активность ТТ способна существенно нарушать реализацию двигательного паттерна на уровне мышцы (невозможность достаточного расслабления, ограничение сокращения) и формировать ложную афферентную импульсацию, что приводит к декомпенсации моторики, механической перегрузке, повышению энергетической стоимости движений и иным неблагоприятным последствиям (рис. 2).
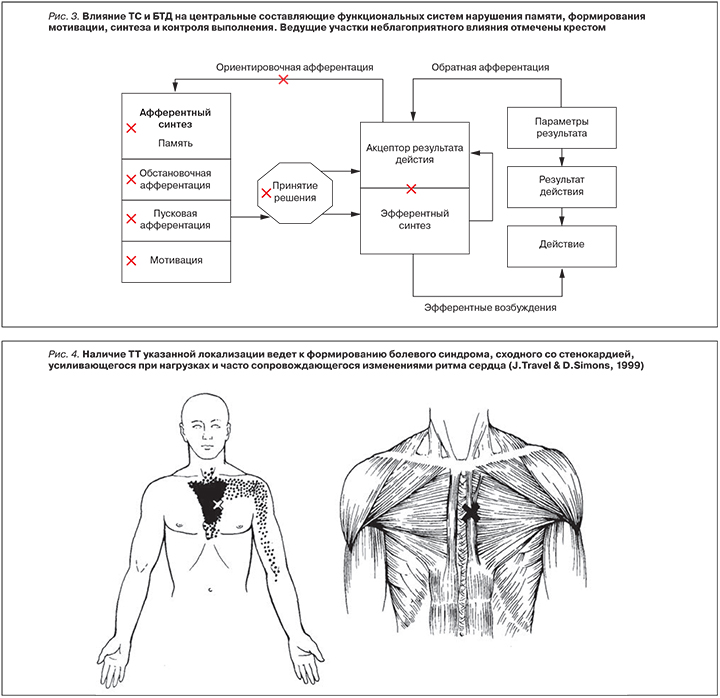
На центральные компоненты ФС оказывается не менее негативное влияние. Нарушение статико-динамических стереотипов и осанки, сопровождающееся развитием различных компрессионных синдромов, неизбежно приводит к нарастанию импеданса церебрального сосудистого русла, сначала за счет венозной составляющей (экстравазальная компрессия легко деформируемых вен с низким давлением), а затем за счет тканевого застоя и компрессии артерий, следствием чего становится тканевая гипоксия головного мозга с последующей энцефалопатией и дезинтергацией внутримозговых связей. В результате нарушаются процессы оптимизации модели поведения, формирования адекватных двигательных паттернов, что также приводит к снижению эффективности работы организма в целом и росту риска вторичных осложнений (рис. 3).
Таким образом, крайне важным аспектом ТС и БТД является их влияние на течение соматической патологии. Ниже разобраны несколько примеров такого влияния.
Типичным примером является псевдостенокардия. На рис. 4 показана локализация ТТ в грудинной мышце, способной весьма клинически убедительно имитировать стенокардию. Клинически сходную картину способны давать ТТ, расположенные на лучистых связках грудины и ее надкостнице. Немаловажно то, что наличие такой ТТ за счет соматовисцеральных рефлексов провоцирует рефлекторный спазм коронарных артерий и, при наличии иных предрасполагающих факторов, способствует более раннему развитию ишемической болезни сердца и истинной стенокардии.
По клиническим признакам, ввиду возможной выраженности БС с его усилением при нагрузке, а также яркой «вегетативной окрашенности», дифференцировать данную патологию не всегда возможно, требуется дообследование – ЭКГ, биохимическое исследование крови на кардиоферменты (в первую очередь креатинфосфокиназу) и ЭХО-кардиография. Дополнительным признаком псевдостенокардии может быть низкая эффективность нитропрепаратов.
Наличие подвывихов ребер и миофасциальных блоков межреберных мышц негативно влияет на дыхательную систему. Особого внимания требуют пациенты с различной бронхолегочной патологией как в фазе обострения, так и в ремиссии. По нашим данным (согласно анализу жалоб), у этих пациентов часто встречаются как ТС, так и БТД, а также БС другой биомеханически обусловленной локализации (в частности, плечевого пояса). При этом ТС достоверно (p<0,01) чаще отмечается у пациентов с сочетанной патологией (хронический обструктивный бронхит [ХОБ] + бронхиальная астма [БА] по сравнению с пациентами, страдающими только ХОБ). Наличие этих БС оказывает существенное негативное влияние на течение бронхолегочной патологии по целому ряду причин. Во-первых, ограничивается эффективность всех трех фаз кашлевого механизма очищения бронхов, что неизбежно ведет к застою мокроты с повышением риска обострений и ухудшает течение заболевания в случае их развития. Во-вторых, наличие миофасциального синдрома неизбежно ведет к усугублению бронхиальной обструкции за счет действия уже упомянутых соматовисцеральных рефлексов. В-третьих, ухудшение альвеолярной вентиляции неизбежно способствует снижению локального кровотока, как следствие страдает местный иммунитет (что также увеличивает риск развития и обострения бронхитов и пневмоний различного генеза), повышается вероятность развития рестриктивных изменений на тканевом уровне и т.д.
При проведении оценки эффективности лечения обратил на себя внимание интересный факт. Повторный ретроспективный анализ жалоб на наличие БС в анамнезе и их изменение на фоне проводимой терапии, проводившийся после мануальной коррекции биомеханических дисфункций (и связанных с ними ТС и БТД) и восстановления респираторной функции грудной клетки в рамках контроля эффективности проводимого лечения, дал неожиданный результат – увеличение числа пациентов, отмечавших наличие БС до начала лечения. Так, в группе ХОБ + БА число пациентов, указывающих на наличие ТС в анамнезе, достоверно (p<0,001) возросло с 35 (20,71%) до 97 (57,40%), т.е. 36,69% больных в этой группе имели БС, но не предъявляли соответствующих жалоб. По другим локализациям картина была аналогичной. Дополнительный опрос показал, что БС соответствующей локализации действительно имели место, причем обычно длительно (до нескольких лет), однако жалобы на них не предъявлялись пациентами ввиду привычности и сложившихся представлений об отсутствии перспектив их купирования. В большинстве этих случаев сила боли оценивалась в пределах 2–3, реже 4 баллов по 10-балльной визуально-аналоговой шкале, 4 пациента показали уровень 5 баллов. Все пациенты с жалобами на боль ≥6 баллов активно предъявили их при первичном осмотре. Это касалось и практически всех пациентов с недавно возникшим БС. Таким образом, обнаруживается факт значительной латентности БС (преимущественно хронических и ≤4 баллов) торакальной и смежной локализации у пациентов с хронической (преимущественно тяжелой и в обострении) бронхолегочной патологией, что способно оказывать существенное влияние на течение этих заболеваний и прогноз. Также необходимо обратить внимание лечащих врачей всех специальностей на активное выявление подобных БС и их максимально раннюю патогенетически обоснованную коррекцию.
Фармакотерапия ТС и БТД у каждого пациента должна определяться индивидуально с учетом особенностей патогенеза и клинической картины. Необходимо обратить внимание на коррекцию мышечного гипертонуса, БС, компрессионных невральных и сосудистых поражений, проявлений церебральной недостаточности, а также депрессивных синдромов.
С целью коррекции мышечного гипертонуса обычно эффективны непрямые миорелаксанты (тизанидин, толперизон, баклофен). Благодаря широкому фармакологическому спектру препаратов этой группы терапию можно подобрать с учетом клинических и профессиональных особенностей пациента.
При наличии БС терапия осуществляется в зависимости от характера и патогенеза боли (ноцицептивной, нейропатической или смешанной), а также сопутствующей патологии.
Ноцицептивный компонент в большинстве случаев хорошо купируется нестероидными противовоспалительными препаратами (НПВП), такими как целекоксиб, лорноксикам, эторикоксиб и др. При назначении НПВП необходимо учитывать особенности их фармакокинетики и фармакодинамики. При длительном неэффективном приеме НПВП можно предположить абузусный характер боли, в этом случае препаратом выбора может являться флупиртин.
При нейропатической боли наиболее эффективны препараты из группы противоэпилептических средств – прегабалин, габапентин и др. Особенностью назначения этих препаратов является необходимость титрования дозы, терапия начинается с самой малой официнальной дозировки, после чего доза постепенно (раз в 2–3 дня) увеличивается до минимальной эффективной. Несоблюдение этих условий повышает вероятность побочных явлений и отказа от приема препарата. В конце курса лечения также необходимо постепенное снижение дозы с контролем сохранения эффекта во избежание формирования синдрома отмены.
При наличии четко выраженных локальных изменений в мышцах, сопровождающихся БС, возможно назначение блокад с местными анестетиками, но необходима осторожность из-за риска развития осложнений, в частности, пневмоторакса.
В случае выявления признаков депрессии (способной существенно отягощать течение БС) и других заболеваний невротического регистра пациент должен быть проконсультирован нейропсихологом или психиатром с подбором соответствующей терапии.
Таким образом, лечение как ТС, так и БТД должно быть комплексным, междисциплинарным, адекватным генезу выявленных источников боли и стадии основного заболевания. Наиболее эффективно сочетание патогенетически обоснованной фармакологической терапии (в первую очередь НПВП) и немедикаментозных методов (мягкотканная мануальная терапия, остеопатия, массаж, рефлексотерапия и т.д.). Желательно осуществлять обучение врачей-интернистов основам мануальной диагностики с целью повышения выявляемости и ранней коррекции клинически значимых биомеханических проблем. Профилактические мероприятия должны быть направлены на компенсацию или коррекцию факторов риска, а также исключение негативного влияния на ФС организма.


