В основе патогенеза Herpes zoster – опоясывающего лишая (ОЛ; в МКБ-10 соответствует шифру B02.2) – заболевания, вызываемого Varicella zoster virus (VZV), – лежит реактивация латентной ганглий-ассоциированной инфекции, что проявляется преимущественным поражением кожного покрова и периферической нервной системы. В классических случаях ОЛ манифестирует болью, лихорадкой и высыпаниями на коже, которые распространяются на один или несколько дерматомов по ходу периферических нервов. Диагностика и лечение ОЛ и его неврологических осложнений, наиболее частым из которых является постгерпетическая невралгия (ПГН), а наиболее тяжелым – герпетический энцефалит, формально находятся в компетенции разных специалистов: дерматовенерологов, инфекционистов, неврологов. Однако именно от преемственности в работе врачей в отношении тактики ведения пациентов во многом зависит исход заболевания. Ошибки, допущенные в острый период ОЛ, могут привести к необратимым последствиям именно из-за развития серьезных неврологических осложнений. Как известно, герпетические энцефалиты имеют высокую летальность, в случае отсутствия адекватного лечения – до 70%. ПГН, сохраняясь на протяжении многих месяцев (в случае отсутствия адекватного лечения – до нескольких лет), может существенно нарушать качество жизни самих пациентов и их ближайшего окружения [1–9].
ЭПИДЕМИОЛОГИЯ И КЛИНИЧЕСКАЯ КАРТИНА
Ежегодная заболеваемость ОЛ в среднем составляет 3,4 × 10-3, варьируя от 0,4 до 1,6 × 10-3 в возрасте до 20 лет и от 4,5 до 11,8 × 10-3 в старших возрастных группах. Помимо возраста, к важным факторам риска развития ОЛ относят сопутствующие состояния, сопровождающиеся нарушением иммунного статуса: ВИЧ-1-инфекция, аутоиммунная, онкологическая и гематологическая патология (лимфома, лейкемия и др.), состояния после трансплантации костного мозга и органов, прием иммунодепрессантов. Имеются данные, указывающие на более высокую вероятность развития ОЛ у лиц, подверженных депрессии и стрессам, после переохлаждения и физической травмы, при потере веса и нарушениях сна. Другие факторы риска включают европеоидною расу, женский пол, сахарный диабет. В сложных диагностических случаях необходимо тщательно изучать историю заболевания (рецидивы ОЛ встречаются менее чем у 5% переболевших) и семейную историю (наличие сведений о значительном числе родственников первой степени, переболевших ОЛ, увеличивает риск заболевания у пробанда) [5, 10, 11].
Отличительной особенностью возбудителя ветряной оспы и ОЛ – VZV или в соответствии с микробиологической номенклатурой герпес-вируса человека 3 типа (ГВЧ-3) – Human alphaherpesvirus 3, относящегося к семейству Herpesviridae, – является способность долгое время персистировать в ганглиях нервной системы и реактивироваться под воздействием каких-либо неблагоприятных для организма человека экзогенных и/или эндогенных факторов. По сути, можно говорить о двух клинических формах заболевания, вызванных VZV. Манифестируя первичной инфекцией – ветряной оспой, заболевание затем переходит в латентную фазу с локализацией в ганглиях черепных нервов или задних корешков спинного мозга, рецидивируя впоследствии в форме ОЛ [4–6, 8, 12].
VZV передается воздушно-капельным путем. Инфицирование чувствительных нервов опосредовано внеклеточным вирусом, присутствующим в значительном количестве в везикулах. Дальнейшее распространение VZV в организме человека может происходить лимфогенным, гематогенным или нейрогенным путями. Инфицировав ганглии нервной системы, VZV может сохраняться в организме человека пожизненно. Продукты активации генов VZV приводят к блокаде интерферона, снижению экспрессии рецепторов на иммунокомпетентных клетках; по этим причинам вирус приобретает способность противостоять защитным механизмам иммунной системы человека. Снижение напряженности клеточных реакций может привести к активации VZV, что клинически проявляется преимущественным поражением кожи и нервной системы. При гистологическом исследовании можно обнаружить характерные для ОЛ изменения – отек, инфильтрацию лимфоцитами и кровоизлияния на всем протяжении пораженных чувствительных нервов. Выраженность указанных изменений коррелирует с выраженностью болевого синдрома (БС). Большинство специалистов выделяют следующие клинические формы ОЛ:
- zoster sine herpete (без высыпаний);
- везикулярная;
- слизистых оболочек;
- диссеминированная;
- генерализованная;
- синдром Ханта;
- офтальмический герпес;
- атипичные (абортивная, буллезная, геморрагическая, гангренозная, язвенно-некротическая) [1–9].
По локализации ОЛ выделяют:
- поражение ганглиев черепных нервов (наиболее часто Гассерова узла тройничного нерва и коленчатого узла лицевого нерва);
- поражение ганглиев спинного мозга (шейных, грудных, поясничных, крестцовых).
По мнению многих специалистов, в патологический процесс чаще всего вовлекаются структуры, иннервируемые тройничными или спинальными нервами, среди последних – наиболее часто – грудными [13].
Как правило, ОЛ дебютирует именно БС. Не менее 70% пациентов в продромальном периоде жалуются на боль в определенном участке кожного покрова, в зоне которого затем появляются высыпания. В продромальном периоде боль может возникать спонтанно, носить как пароксизмальный, так и перманентный характер. Чаще всего пациенты описывают боль как колющую, жгучую, пульсирующую или простреливающую. Некоторые акцентируют внимание на том, что боль провоцируется прикосновением. У других пациентов основным клиническим симптомом является кожный зуд. Продромальный период, как правило, длится 2–3 дня, но иногда увеличивается до 1 нед. В области пораженных участков кожи нередко возникают парестезии. Выраженность болевого синдрома определяется степенью вовлеченности в патологический процесс периферических нервов. Через несколько (2–7) дней на коже появляются высыпания, типичные для ОЛ – эфемерная эритема, отек, затем множественные папулы, которые довольно быстро (в течение 2–3 дней) трансформируются в везикулы. Эффлоресценции имеют склонность к группировке и слиянию между собой. В случаях присоединения вторичной бактериальной инфекции в очагах отмечается пустулизация [1–9].
Выраженные проявления инфекционного заболевания (лихорадка, головная боль, общее недомогание, утомляемость, боль мышцах и др.) и увеличение региональных лимфатических узлов наблюдаются не более чем у 20% пациентов. При оценке общего анализа цереброспинальной жидкости при ОЛ обнаруживают лимфоцитарный плеоцитоз [14].
Уже через 3–5 дней на месте везикул появляются эрозии и образуются корочки, которые исчезают к 3–4 нед. В зоне разрешившихся высыпаний длительное время может сохраняется гиперпигментация и/или гипопигментация. В случаях, когда период появления «свежих» везикул превышает 1 нед, высока вероятность наличия у больного иммунодефицитного состояния. На слизистых оболочках могут образовываться не корочки, а неглубокие эрозии. Нередко высыпания на слизистых оболочках могут оставаться незамеченными, если они не сопровождаются болью.
Важнейшим признаком ОЛ является ограниченное распространение патологического процесса, который строго соответствует определенному дерматому на одной (правой или левой) из сторон тела и никогда не пересекает анатомической средней линии туловища; исключение составляют зоны смешанной иннервации. У иммунокомпетентных пациентов обычно вовлечен только один дерматом, но в ряде случаев (из-за индивидуальных особенностей иннервации) таких участков может быть несколько (вовлекаются 1–2 соседних дерматома).
Как правило, во время периода высыпаний сохраняются болевые ощущения, но характер и интенсивность их могут меняться, в некоторых случаях боль, появившись в остром периоде заболевания, уже через несколько дней спонтанно прекращается.
Высыпания при абортивной форме ОЛ ограничены эритемой и папулами, они не трансформируются в полостные элементы. Содержимое везикул при геморрагической форме ОЛ в большинстве случаев геморрагическое, а патологический процесс захватывает не только эпидермис, но и дерму, в силу чего после разрешения высыпаний нередко обнаруживают рубцы. Диссеминированную и некротическую формы ОЛ считают наиболее тяжелыми [5, 6, 8, 9].
Боль, независимо от периода высыпаний, остается интенсивной и носит простреливающий или жгучий характер, зона ее распространения продолжает соответствовать зонам иннервации периферических нервов. Как правило, боль усиливается в ночное время, нарушая сон, и при воздействии внешних раздражителей (температурных, тактильных и др.).
При неврологическом осмотре могут быть обнаружены сенсорные расстройства в виде гиперестезии или анестезии (в том числе anesthesia dolorosa) или другие. Зона расстройств чувствительности обычно соответствует зоне болевых ощущений и кожных высыпаний, однако может быть весьма изменчивой.
Степень выраженности БС в период высыпаний не всегда коррелирует с тяжестью кожных проявлений. При тяжелой гангренозной форме поражения кожи у некоторых пациентов боль может оставаться незначительной и/или кратковременной. У других больных при минимальных кожных проявлениях может наблюдаться длительный и/или интенсивный БС.
При поражении Гассерова узла боль нередко носит мучительный характер и сопровождается нарушением чувствительности, локализуясь в области высыпаний в зоне иннервации одной (I, II или III), двух или (крайне редко) всех трех ветвей тройничного нерва. При офтальмическом герпесе возможны иридоциклит, эписклерит, кератит, в некоторых случаях острое поражение (некроз) сетчатой оболочки глаза, неврит зрительного нерва с исходом в атрофию. Среди иных по локализации герпетических краниальных невритов известны варианты с поражением III, IV, VI черепных нервов, что клинически проявляется диплопией, птозом и нарушением подвижности глазных яблок.
Известно, что инфекция, вызываемая VZV и вирусом простого герпеса – Herpes simplex virus (HSV), является частой причиной периферического прозопареза, известного как паралич Белла. Во многих случаях прозопареза не удается обнаружить кожные проявления, но доказать вирусную этиологию возможно путем определения ДНК и/ или антител к VZV или HSV с помощью лабораторных тестов. Ассоциированное с VZV поражение лицевого нерва может проявиться не только периферическим парезом мимической мускулатуры, но и гиперакузией и нарушением вкусовой чувствительности (синдром Ханта при поражении коленчатого узла) [15]. Поражение слухового нерва дебютирует шумом в ушах. Снижение слуха может возникать не только при вовлечении собственно VIII черепного нерва, но также при поражении аппарата среднего уха. Вестибуляторные расстройства нередко развиваются малозаметно и варьируют от легкого системного головокружения до грубой вестибулярной атаксии.
Высыпания, локализованные в области слизистых оболочек в зоне иннервации IX черепного нерва, нередко обнаруживают именно в связи с жалобами на боль и нарушение чувствительности в области мягкого нёба, задней стенки глотки, языка, нёбной дужки.
При радикулитах и невритах, ассоциированных с VZV, могут возникать двигательные расстройства, затрагивающие миотомы, иннервацию которых обеспечивают пораженные структуры периферической нервной системы. При развитии радикулита могут быть положительными симптомы Лассега, Нери, Вассермана и Мацкевича.
При поражении шейных узлов высыпания локализуются на коже волосистой части головы и шеи. При ганглионитах нижнешейной и верхнегрудной локализации может быть обнаружен синдром Стейнброккера (боль в руке, сопровождающаяся отеком кисти и трофическими расстройствами – цианоз, гипергидроз, истончение кожи, ломкость ногтей) [4]. Поражение ганглиев левосторонней грудной локализации нередко симулирует клиническую картину ИБС (стенокардии или инфаркта миокарда), что приводит к диагностическим ошибкам. При вовлечении ганглиев поясничной области возникает боль, симулирующая холецистит, панкреатит, аппендицит, почечную колику.
Нарушение мочеиспускания по периферическому типу может быть обусловлено герпетическим поражением сакральных ганглиев. Герпетический энцефалит и миелит являются серьезными осложнениями ОЛ, при отсутствии лечения в 70% случаев они завершаются летальным исходом, а выжившие пациенты нередко имеют тяжелую степень инвалидности [4, 14, 16].
Описаны случаи развития ассоциированной с VZV инфекции, поражающей внутренние органы в виде панкреатита, гепатита и/или гастрита [17].
Согласно статистике, в течение 3–12 мес после эпизода ОЛ люди старше 50 лет подвержены более высокому риску развития церебрального инсульта или инфаркта миокарда, что связывают с VZV-ассоциированной васкулопатией [18].
Наиболее типичным и мучительным проявлением ОЛ при поражении периферической нервной системы является БС, который широко варьирует по интенсивности и продолжительности. У одних пациентов боль, равно как и высыпания, непродолжительны, у других (10–20%) возникает ПГН (в МКБ-10 соответствует шифру G53.5*), которая может сохраняться на протяжении нескольких месяцев и даже лет. Эта проблема является социально значимой и в основном затрагивает стареющие популяции, существенно снижая качество жизни людей, поскольку приводит к длительной временной утрате трудоспособности и немалым финансовыми затратами.
БC при ОЛ, по мнению большинства специалистов, имеет 3 фазы: острую, подострую и хроническую [19].
Острой герпетической невралгией называют боль, возникающую, как правило, в продромальном периоде. Она может сохраняться на протяжении 30 дней. У большинства пациентов появлению сильной боли и высыпаний предшествуют ощущения зуда и/или жжения. Боль может быть пульсирующей, колющей, простреливающей, носить приступообразный или постоянный характер. У ряда пациентов БС сопровождается общими системными воспалительными проявлениями: лихорадкой, головной болью, недомоганием, миалгией. Определить причину боли на этой стадии крайне затруднительно. В зависимости от ее локализации дифференциальный диагноз следует проводить с ИБС (стенокардия или инфаркт миокарда), хирургической патологией (острый приступ холецистита, панкреатита, аппендицита, плеврита, кишечная колика и др.), серьезной патологией позвоночника (травма, метастазы при онкологических заболеваниях, туберкулезный спондилит и др.), радикулопатией различной этиологии и другими состояниями. Настоящая причина БС становится очевидной после появления характерных для ОЛ высыпаний. Изначальной причиной боли в продромальный период является субклиническая реактивация и репликация VZV в нервной ткани. Считают, что наличие сильной боли в продромальном периоде увеличивает риск более выраженной острой герпетической невралгии в периоде высыпаний и усиливает вероятность развития затем ПГН.
Острая сильная боль сопровождает кожные высыпания у большинства (60–90%) иммунокомпетентных пациентов. Интенсивность острого БС нарастает с возрастом. Важной особенностью острой VZV-ассоциированный невралгии является аллодиния – боль, возникающая в ответ на воздействие неболевого стимула, например, тактильного. Многие полагают, что аллодиния, возникшая в острой фазе ОЛ, является предиктором развития ПГН.
Подострая фаза VZV-ассоциированный невралгии возникает (не у всех пациентов) по окончании острой фазы заболевания – спустя 30 дней от начала продромального периода. Адекватное лечение позволяет купировать боль, в противном случае она сохраняется более 120 дней, что принято называть ПГН. К факторам, предрасполагающим к сохранению боли, относят возраст (пожилой), пол (женский), массивные высыпания на коже, длительный продромальный период, локализацию высыпаний в области иннервации тройничного нерва (особенно в области I ветви) или плечевого сплетения, высокую интенсивность острой герпетической невралгии, наличие иммунодефицита.
При ПГН пациенты описывают 3 типа боли: 1) спонтанная постоянная боль – жгучая, зудящая, пульсирующая, реже глубокая, тупая, давящая; 2) спонтанная периодическая боль – колющая, стреляющая, похожая на удар электрическим током; 3) боль при одевании или легком прикосновении – аллодиния (у 90% больных). У некоторых пациентов возможно сочетание перечисленных выше болевых ощущений.
Большинство специалистов определяют ПГН как боль, которая длится на протяжении более 120 дней (4 мес) после дебюта (начала продромального периода) ОЛ. Однако окончательный консенсус в отношении сроков диагностики ПГН пока не найден, по мнению других авторов, период развития ПГН варьирует от 1 до 6 мес [16, 20, 21].
БС, как правило, приводит к нарушениям сна, потере аппетита и снижению веса, тревожным и депрессивным расстройствам, социальной изоляции пациентов.
Важно, что при острой герпетической невралгии болевой синдром носит смешанный (воспалительный и нейропатический) характер, в то время как ПГН представляет собой типичную нейропатическую боль. Полезным инструментом, способствующим своевременной диагностике ПГН, считают Zoster Brief Pain Inventory (ZBPI) – высоко специфичный краткий опросник для оценки интенсивности герпетической боли и дискомфорта вследствие именно ОЛ [22].
Каждая из перечисленных выше фаз заболевания имеет свои особенности лечения, что основано на учете патогенеза БС и результатах рандомизированных клинических исследований.
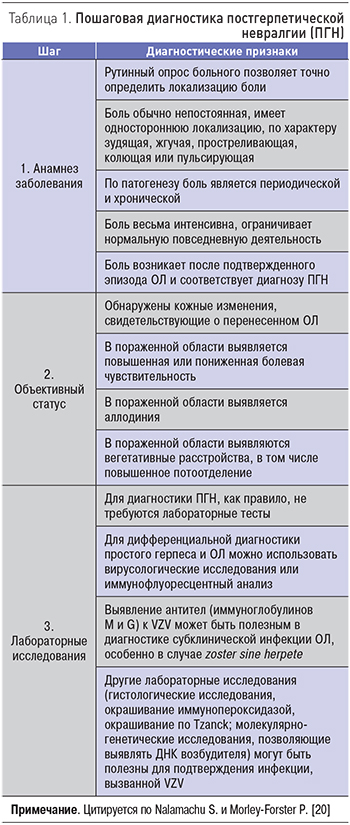
Диагностика ОЛ и ПГН в типичных случаях не вызывает каких-либо затруднений и базируется на клинических данных (анамнез заболевания, классические симптомы и признаки поражения кожного покрова и нервной системы, характерные для ОЛ и ПГН). Для того, чтобы избежать диагностических ошибок, рекомендуют обращать внимание на ключевые симптомы и признаки заболевания в процессе пошаговой диагностики ПГН [1–9]. При оценке анамнеза (шаг 1) особое значение имеет определение локализации, характера и интенсивности боли. При объективном осмотре (шаг 2) важно обнаружить изменения, свидетельствующие о перенесенном ранее ОЛ и поражении периферической нервной системы. В ряде случаев могут потребоваться лабораторные тесты (шаг 3; табл. 1) [20].
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ
Лечение ОЛ в настоящее время является актуальной и сложной междисциплинарной проблемой [23], в решении которой принимают участие не только дерматовенерологи, неврологи и инфекционисты, но и офтальмологи и оториноларингологии, а также врачи иных специальностей (кардиологи, урологи, абдоминальные хирурги и др.).
 Перспективным направлением считают профилактику ОЛ и ПГН путем вакцинации. Первой вакциной VZV, разработанной в 1974 г., стал препарат Varivax (Варивакс), который был включен в график иммунизации детей в США. Однако эффект вакцинации оказался неоднозначным. Среди вакцин против ОЛ, одобренных к применению у взрослых, – препарат Zostavax (Зоставакс), содержащий живой аттенуированный VZV (штамм ОКА/Merck119400 БОЕ 2). Проведенные в США исследования подтвердили эффективность и экономическую целесообразность вакцинации (уменьшение заболеваемости ОЛ на 51%, снижение заболеваемости ПГН на 61%), особенно среди женщин старше 60 лет. Однако, по мнению многих специалистов, иммунитет, создаваемый вакциной, недолговечен, и через 3 года состояние иммунной системы возвращается к исходному уровню. У лиц с иммунодефицитом использование живой вакцины не рекомендуется [20, 24–26].
Перспективным направлением считают профилактику ОЛ и ПГН путем вакцинации. Первой вакциной VZV, разработанной в 1974 г., стал препарат Varivax (Варивакс), который был включен в график иммунизации детей в США. Однако эффект вакцинации оказался неоднозначным. Среди вакцин против ОЛ, одобренных к применению у взрослых, – препарат Zostavax (Зоставакс), содержащий живой аттенуированный VZV (штамм ОКА/Merck119400 БОЕ 2). Проведенные в США исследования подтвердили эффективность и экономическую целесообразность вакцинации (уменьшение заболеваемости ОЛ на 51%, снижение заболеваемости ПГН на 61%), особенно среди женщин старше 60 лет. Однако, по мнению многих специалистов, иммунитет, создаваемый вакциной, недолговечен, и через 3 года состояние иммунной системы возвращается к исходному уровню. У лиц с иммунодефицитом использование живой вакцины не рекомендуется [20, 24–26].
Препаратами выбора, используемыми в этиотропной терапии при ОЛ, в настоящее время являются синтетические ациклические нуклеозиды (в РФ в основном используют ацикловир и его аналоги – фамцикловир и валацикловир). Механизм действия ацикловира основан на взаимодействии синтетических нуклеозидов с репликационными ферментами VZV. Тимидинкиназа VZV гораздо быстрее, чем клеточная, связывается с ацикловиром, вследствие чего препарат накапливается преимущественно в инфицированных клетках. Ацикловир встраивается в цепь строящихся ДНК для «дочерних» вирусных частиц, обрывая патологический процесс и прекращая репродукцию вируса. Валацикловир отличает высокая биодоступность, что позволяет значительно снизить дозу и кратность приема препарата. Фамцикловир за счет более высокого сродства к нему тимидинкиназы VZV, нежели к ацикловиру, обладает более выраженной эффективностью при лечении ОЛ.
Основными схемами противовирусной терапии ОЛ, применяемыми в РФ у взрослых пациентов, в настоящее время считают: валацикловир по 1000 мг 3 раза в сутки перорально в течение 7 дней, или фамцикловир по 500 мг 3 раза в сутки перорально в течение 7 дней, или ацикловир по 800 мг 5 раз в сутки перорально в течение 7–10 дней (табл. 2). Следует помнить, что ациклические нуклеозиды следует назначать как можно раньше (в первые 72 ч от момента появления высыпаний на коже) в адекватной разовой и суточной терапевтической дозе с обязательным соблюдением кратности назначения и длительности курса лечения в строгом соответствии с инструкцией к препарату [27, 28].
Патогенетическое и симптоматическое лечение в разные фазы заболевания имеет свои особенности. В продромальную и острую фазы ОЛ целесообразно назначение противовоспалительных препаратов, противоотечной и десенсибилизирующей терапии. При появлении БС, в особенности при ПГН, необходимо сосредоточиться на подборе средств для купирования нейропатической боли [1–9].
Согласно новым (2017 г.) рекомендациям NeuPSIG (Special Interest Group on Neuropathic Pain) «Специальной группы по изучению невропатической боли», в качестве терапии первой линии для купирования нейропатической боли применяют габапентин, прегабалин, трициклические антидепрессанты (ТЦА), дулоксетин и венлафаксин. Необходимо соблюдать осторожность при использовании TЦA у пожилых людей из-за побочных эффектов, в том числе риска падений. Эти сведения в целом совпадают с опубликованными ранее рекомендациями по лечению ПГН в отношении габапентина, прегабалина и ТЦА, за исключением того, что ранее эти препараты относили ко второй линии терапии. Что касается применения дулоксетина и венлафаксина при ПГН, то некоторые авторы неоднозначно высказываются по поводу их эффективности, поскольку данные об этом были экстраполированы из исследований, оценивающих результаты лечения нейропатической боли в целом [29–31].
Пластыри с 5% лидокаином и 8% капсаицином, равно как и трамадол, NeuPSIG рекомендует в качестве терапии второй линии. Однако низкая частота побочных эффектов местных средств, обладающих анальгетическим эффектом, по мнению других авторов, позволяет использовать их в качестве лечения первой линии, особенно у пожилых людей.
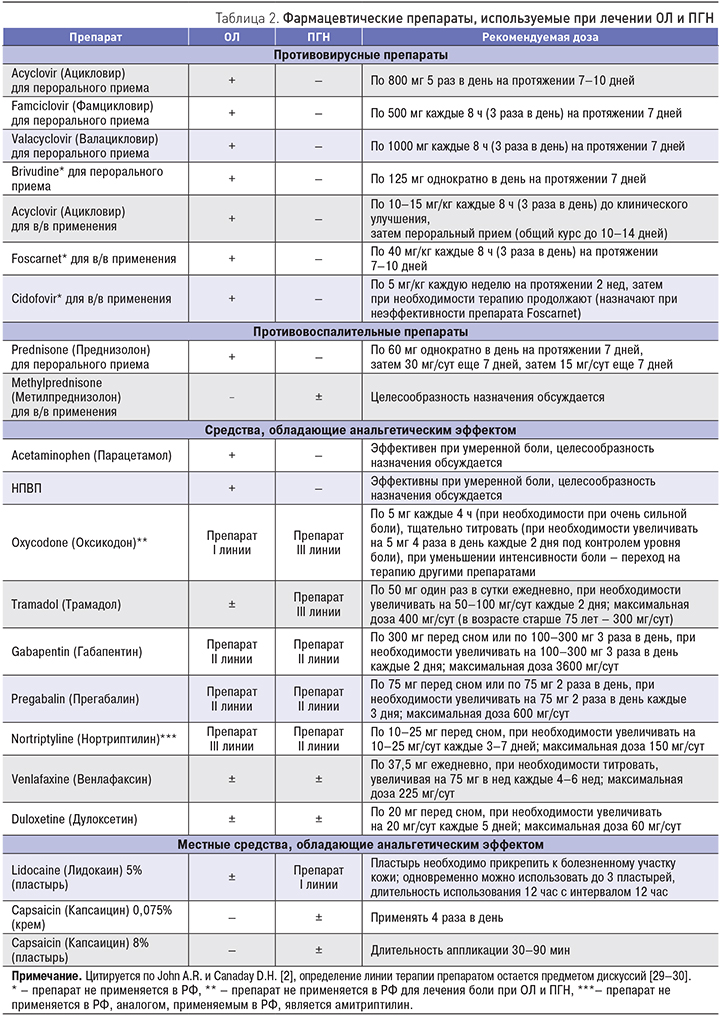
В отношении опиоидов в настоящее время точка зрения NeuPSIG изменилась – они рекомендованы в качестве третьей линии лечения (в соответствии с более ранними редакциями NeuPSIG [1] опиоиды были рекомендованы в качестве терапии второй линии). Это отражает озабоченность специалистов в отношении рисков долгосрочного использования, возможности утечки или злоупотребления опиоидами и переоценку их эффективности на основе метаанализа [32]. Однако во многих странах они остаются препаратами выбора для купирования сильной острой боли [2]. В качестве лечения третьей линии также рекомендуют ботулинический токсин A. В качестве перспективных рассматривают проекты по созданию габапентина с пролонгированным высвобождением, использованию каннабиноидов и окскарбамазепина [3].
Поскольку ПГН часто поражает пожилых людей, страдающих сахарным диабетом, онкологическими и другими коморбидными заболеваниями, а также лиц, подверженных иммунодефициту, возможности патогенетического и симптоматического лечения могут быть ограничены противопоказаниями или нежелательными явлениями. Но даже в тех случаях, когда могут быть назначены самые эффективные лекарственные средства, значительное (более чем в 2 раза) снижение интенсивности боли достигается менее чем у 50% больных ПГН [33].
Нередко можно добиться лучших результатов при использовании комбинированной терапии, особенно в тех случаях, когда ожидаемый анальгетический эффект от монотерапии недостаточен и/или препараты невозможно использовать в эффективных дозах из-за развития нежелательных явлений [34]. В частности, сочетание прегабалина и местного применения лидокаина улучшает ответ на лечение у пациентов, которые ранее недостаточно хорошо реагировали на монотерапию одним из указанных препаратов [3].
В настоящее время существуют рекомендации по «управлению болью» при конкретных заболеваниях. В дополнение к фармакотерапии важно использовать немедикаментозные способы лечения, обеспечивать психологическую поддержку, учитывать особенности боли, особенности личности пациента и его окружения, реакцию человека на лечение [23, 31].
ЗАКЛЮЧЕНИЕ
Таким образом, условиями, выполнение которых способствует профилактике и эффективному лечению боли при поражении нервной системы, ассоциированнном с ВГЧ-3 (VZV), следует считать:
- раннюю клиническую диагностику ОЛ (оптимально в течение первых 1–3 дней уже при развитии эфемерной эритемы, отека и множественных папул, еще до появления везикул);
- раннее (оптимально в течение первых 1–3 дней) назначение противовирусной терапии в адекватной разовой и суточной дозе с кратностью приема и длительностью курса лечения, соответствующими рекомендуемым;
- назначение противовоспалительной, противоотечной и десенсибилизирующей терапии в продромальную и острую фазы ОЛ;
- раннюю (оптимально в течение первых 1–3 дней) оценку неврологического статуса и интенсивности боли (с использованием шкал) и/или консультирование больного ОЛ неврологом;
- немедленное купирование острой воспалительной боли высокой интенсивности (парацетамол, НПВП или наркотические анальгетики в зависимости от интенсивности боли и эффективности лекарственного препарата);
- при высокой интенсивности боли и/или нейропатическом характере БС – раннее (оптимально в течение первых 3–7 дней) и длительное (как правило, не менее 3 мес) назначение адекватной терапии (одним из препаратов: габапентин, прегабалин, ТЦА, дулоксетин и венлафаксин; или комбинированная терапия);
- мониторинг неврологического статуса, интенсивности боли и нежелательных явлений, связанных с назначением антиконвульсантов или антидепрессантов;
- после разрешения кожных проявлений – местное применения лидокаина в комплексной терапии боли;
- немедикаметозную терапию и психологическую поддержку.
Вакцинопрофилактика ОЛ в настоящее время в РФ не проводится.



