ВВЕДЕНИЕ
Боль в спине объединяет широкий спектр нарушений состояния костных и мышечно-связочных структур позвоночника, занимает второе место по частоте обращений в поликлинику и третье – по количеству госпитализаций.
Глобальное исследование заболеваемости населения (Global Burden of Disease Study) признало боль в спине главной медицинской причиной снижения качества жизни в мире и России.
Боль в спине является междисциплинарной медицинской проблемой, но тем не менее первичное обращение этих пациентов осуществляется к терапевтам и врачам общей практики, на которых лежит ответственность за своевременную дифференциальную диагностику и назначение полного комплекса терапии в тех случаях, когда боль в спине не является проявлением серьезного или угрожающего жизни заболевания.
Консенсус экспертов призван систематизировать известные методы диагностики, лечения и вторичной профилактики боли в спине для их обязательного применения в поликлинике терапевтом или врачом общей практики.
ОПРЕДЕЛЕНИЕ
МКБ-10 определяет боль в спине (M54 «Дорсaлгия») как симптом, а не как нозологическую единицу, проводя разделение в зависимости от локализации.
С практической точки зрения удобно выделять три основные причины болей в спине:
1) неспецифическая (частота встречаемости 85–90%).
Термин «неспецифическая боль в спине» означает, что не удалось выявить серьезную патологию (заболевание), явившуюся причиной боли: инфекцию, травму, воспаление, опухоль, остеопороз, ревматоидный артрит и анкилозирующий спондилит, заболевание соединительной ткани и др. Помимо этого, должны отсутствовать специфические признаки вовлечения в процесс корешков спинномозговых нервов (радикулопатия и синдром «конского хвоста») и стеноза спинномозгового канала;
2) специфическая: опухоли, в том числе метастатические; спондилоартрит, воспаления, переломы позвонков и заболевания внутренних органов (частота встречаемости 4–7%);
3) боль, вызванная компрессионной радикулопатией, стенозом поясничного канала (частота встречаемости 7%).
ФАКТОРЫ РИСКА РАЗВИТИЯ НЕСПЕЦИФИЧЕСКОЙ БОЛИ В СПИНЕ
Среди них тяжелый физический труд, частые сгибания и наклоны туловища, подъем тяжестей, сидячий образ жизни, а также вибрационные воздействия. В группе риска находятся лица, чей труд связан с неадекватными для позвоночника нагрузками, а также люди, которые вынуждены длительно находиться в статическом напряжении, длительном сидячем положении: профессиональные водители, офисные работники.
У подавляющего большинства пациентов неспецифическая боль в спине проходит в течение нескольких дней или недель, однако в 2–10% случаев она принимает хроническое течение.
КЛИНИЧЕСКИЙ МОДУЛЬ
 Основные причины боли в спине приведены в табл. 1.
Основные причины боли в спине приведены в табл. 1.
Классификация
В зависимости от длительности боли она подразделяется на:
- острую (продолжительность до 12 нед);
- хроническую (более 12 нед).
Клиническая картина
Учитывая, что чаще всего боль локализуется в нижней части спины, в последующем тексте Клинических рекомендаций большее внимание будет уделено боли именно в нижней части спины (БНЧС)3.
Как правило, боль в нижней части спины возникает остро после физической нагрузки, неловкого движения, переохлаждения, усиливается при движениях, в определенной позе и уменьшается после отдыха, растирания или разминания болезненных мышц. Боли могут ограничивать объем произвольных движений. О вовлечении в патологический процесс корешков можно говорить при выявлении чувствительных, рефлекторных или двигательных нарушений, простреливающих болей, иррадиирующих в нижние конечности.
ДИАГНОСТИЧЕСКИЙ МОДУЛЬ
При первичном обращении пациента с болью в нижней части спины в поликлинику необходимо исключить «красные флаги» (табл. 2) и при их наличии провести дополнительные обследования и/или направить на консультацию к специалистам. Распределение обязанностей среди специалистов приведено в табл. 3.
Основные вопросы, которые нужно задавать при опросе и осмотре пациента с болью в спине для исключения угрожающей жизни патологии, требующей дополнительного обследования и консультации узкого специалиста, приведены в табл. 4.
Стандартное терапевтическое обследование обязательно включает дифференциальную диагностику заболеваний и выявление лихорадки, похудания, изменения формы суставов, цвета кожных покровов, лимфаденопатии, гепатолиенального синдрома и др.
Для оценки выраженности и динамики болевого синдрома используется визуально-аналоговая шкала (ВАШ) (рис.).
Минимальный лабораторный диагностический набор состоит из анализа крови и мочи, оценки скорости клубочковой фильтрации, концентраций глюкозы и при наличии возможности высокоточного С-реактивного белка.
 Минимальный инструментальный набор состоит из измерения артериального давления, ЭКГ, рентгеновского исследования органов грудной клетки и УЗИ органов брюшной полости и забрюшинного пространства.
Минимальный инструментальный набор состоит из измерения артериального давления, ЭКГ, рентгеновского исследования органов грудной клетки и УЗИ органов брюшной полости и забрюшинного пространства.
Инструментальные методы (рентгенография позвоночника, КТ или МРТ, сцинтиграфия, денситометрия) назначаются терапевтом при наличии «красных флагов».
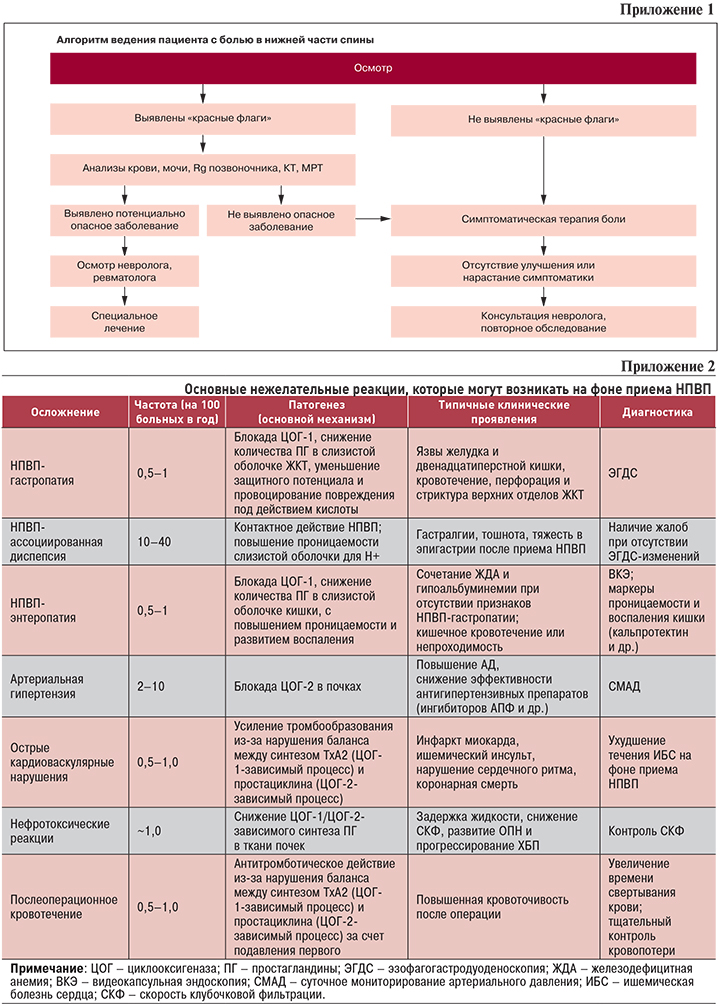
Алгоритм ведения пациента с болью в спине представлен в Приложении 1.
ТЕРАПЕВТИЧЕСКИЙ МОДУЛЬ
Лечение боли в спине
К общим принципам лечения болей в спине относится информирование пациента об основных причинах боли в спине, о роли активного образа жизни и дозированной физической нагрузки, избегании длительного постельного режима.
Общая терапия болевого синдрома в спине предусматривает применение средств, влияющих на патогенетические основные механизмы: воспаление, болезненный мышечный гипертонус, нарушение трофики нервной ткани и др.
Нестероидные противовоспалительные препараты (НПВП)
Основные положения по использованию НПВП при болях в спине:
- НПВП назначаются сразу же после установки диагноза, перорально в средней или максимальной терапевтической дозе.
- Инъекционные формы НПВП могут использоваться в течение первых 2–5 дней, согласно инструкции, при наличии выраженной боли или невозможности перорального приема.
- Длительность курса НПВП определяется временем, необходимым для максимально полного купирования боли и восстановления функции опорно-двигательного аппарата.
- Критерием хорошей эффективности является уменьшение боли не менее чем на 50% от исходного уровня и не позднее 5–7 дней после назначения препарата в полной терапевтической дозе.
- Неэффективность терапии (уменьшение интенсивности боли менее 20% от исходного уровня) с помощью адекватных доз НПВП в течение 2–4 нед служит основанием для назначения консультации невролога.
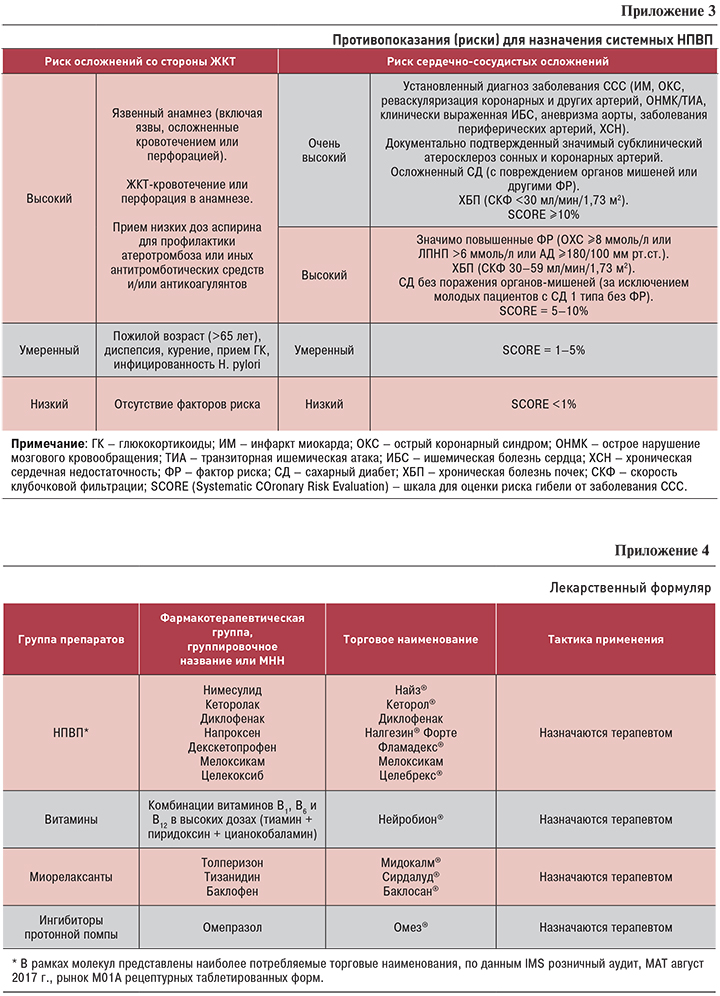
- При назначении НПВП всегда следует учитывать риск развития нежелательных явлений (см. Приложение 2). Не следует комбинировать два и более различных препарата этой группы, а также использовать дозы, превышающие рекомендованные.
- Во всех случаях для предупреждения нежелательных реакций НПВП должны назначаться ингибиторы протонной помпы (например, омепразол, рабепразол).
- Локальные формы НПВП (мази, гели и др.) следует использовать лишь при умеренной/слабой боли, а также при наличии противопоказаний для системных НПВП.
Тактика назначения широко применяемых НПВП
Кеторолак
Традиционный НПВП (неселективный ингибитор циклооксигеназы) с высоким анальгетическим потенциалом. Кеторолак целесообразно использовать при сильной боли в спине, вызывающей значительные страдания и нарушения функции («не могу из-за боли встать»). В начале лечения может применяться парентерально в виде в/м или в/в инъекций по 30 мг 3–4 раза в сутки, на срок до 2 сут. Затем переходят на пероральный прием по 10 мг 3 раза в день. Общая длительность приема не более 5 дней.
Напроксен
Традиционный НПВП (неселективный ингибитор ЦОГ-2), который используется для купирования умеренной или выраженной боли. Назначается в дозе 500 мг 2 раза в день после приема пищи. Для купирования БС обычно требуется курс 2–4 нед. Напроксен достаточно часто вызывает нежелательные реакции со стороны ЖКТ, но при этом считается наиболее безопасным НПВП в отношении сердечно-сосудистой системы. Препарат уменьшает натрийуретический и диуретический эффект фуросемида; может усилить гипотензию, вызываемую бета-адреноблокаторами.
Нимесулид
Умеренно селективный ингибитор ЦОГ-2 с благоприятным сочетанием высокой эффективности, хорошей переносимости и финансовой доступности, что позволяет рассматривать его как средство выбора для лечения скелетно-мышечной боли. Нимесулид назначается при умеренной или выраженной боли в спине перорально по 100 мг 2 раза в день 2–4 нед.
Целекоксиб
Высокоселективный ингибитор ЦОГ-2 с минимальным риском развития гастропатии. Применяется в дозе 200 мг 2 раза в сутки, с последующим переходом на 200 мг 1 раз, для поддерживающей терапии. При острой боли рекомендованная однократная стартовая доза составляет 400 мг с последующим переходом на 200 мг 2 раза в сутки. Целекоксиб не применяется после аортокоронарного шунтирования, при клинических проявлениях ишемической болезни сердца, перемежающейся хромоте, после перенесенного инсульта.
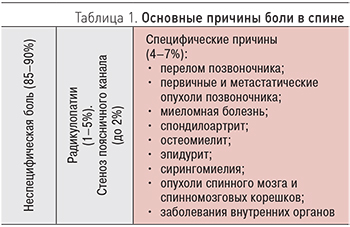
Противопоказания для назначения системных НПВП (подробнее в Приложении 3):
- высокий риск кардиоваскулярных осложнений;
- язва или эрозии желудочно-кишечного тракта (по результатам эндоскопического исследования);
- хроническая болезнь почек при СКФ <30 мл/ мин;
- воспалительные заболевания кишки (язвенный колит, болезнь Крона);
- аллергия на НПВП;
- беременность.
Во всех случаях пользоваться утвержденной инструкцией по применению конкретного препарата.
Комбинирование НПВП с нейротропными витаминами
Нейротропные витамины стимулируют процессы, улучшающие функцию нервной системы и уменьшающие болевой синдром. В частности, витамин В1 улучшает энергообеспечение нейронов, витамин В6 контролирует синтез транспортных белков в осевых цилиндрах, витамин В12 активирует синтез липопротеинов, служащих структурным элементом миелиновых волокон. Комплекс витаминов В1, В6, В12 тормозит прохождение болевых импульсов не только на уровне заднего рога, но и в таламусе.
Во многих исследованиях подтверждено потенцирующее действие витаминов группы В при болях в спине при применении НПВП.
В последние годы стали активно применяться трехкомпонентные комплексы, содержащие В1 (тиамин), В6 (пиридоксин) и В12 (цианокобаламин) в высоких дозах в одной таблетке или ампуле. Примером комбинации такого рода является препарат Нейробион. Используется ступенчатая терапия: сначала инъекционная форма (1 амп./сут) до снятия острых симптомов, далее пероральный прием по 1 табл. 3 раза в день.
Миорелаксанты
При наличии признаков выраженного мышечного спазма и неэффективности монотерапии НПВП рекомендованы миорелаксанты. Назначаются короткими курсами (на 7–14 дней). Среди миорелаксантов используются тизанидин, обладающий центральным миорелаксирующим и анальгезирующим действием, а также толперизон, у которого механизм действия реализуется за счет подавления рефлекторной активности на уровне спинного мозга.
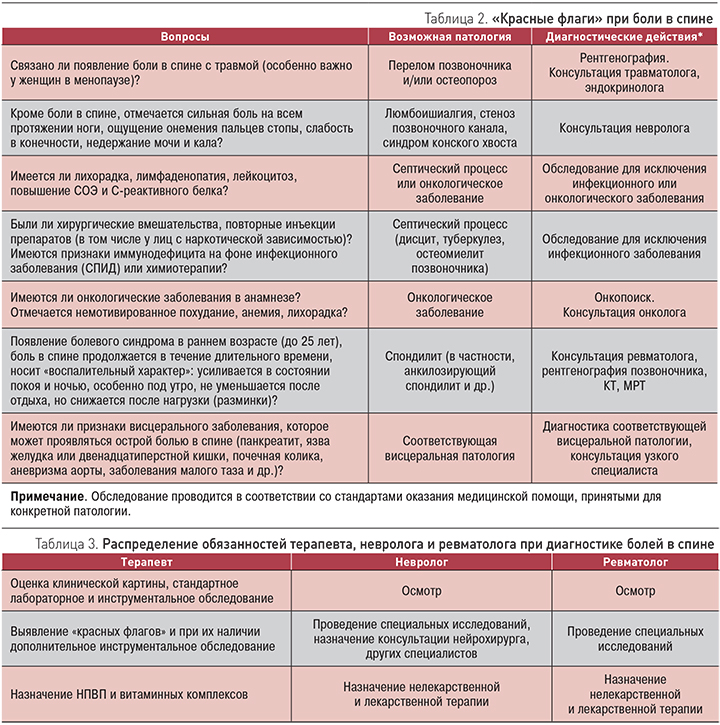
Лекарственный формуляр приведен в Приложении 4.
НЕЛЕКАРСТВЕННЫЕ МЕТОДЫ
Острая неспецифическая боль
Информирование пациента о доброкачественном характере заболевания и высокой вероятности быстрого выздоровления при соблюдении рекомендаций врача. Постельный режим не показан; в тех случаях, когда пациенты вследствие интенсивной боли вынуждены лежать, продолжительность постельного режима не должна превышать 2 дней. Нет оснований рекомендовать пациентам с болью в спине спать на жесткой поверхности. Избегать как чрезмерной двигательной и физической активности, так и длительных статических нагрузок.
Привлечение других специалистов (кинезотерапевта, психолога и др.) осуществляет невролог.