Диагностика
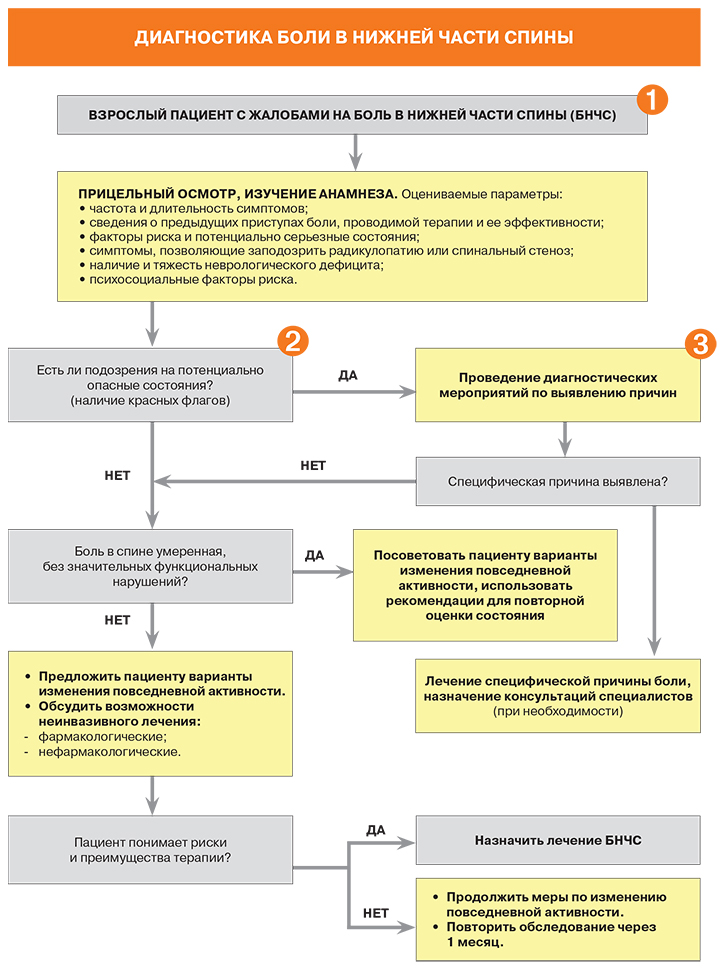
1. • Практический подход к пациенту с болью в нижней части спины (БНЧС) должен быть сосредоточен на выявлении вероятных причин болевого синдрома и степени неврологических нарушений. Такой подход облегчает деление пациентов на три группы: – неспецифическая (первичная) боль в спине (85% случаев); – боль, ассоциированная с радикулопатией (3%) или стенозом спинномозгового канала (4%); – боль, ассоциированная с другими специфическими процессами на спинальном уровне (рак, инфекция, анкилозирующий спондилит, компрессионный перелом позвонка, синдром конского хвоста).
• Неблагоприятные психосоциальные факторы и эмоциональный стресс служат более значимыми предикторами в отношении прогноза болевого синдрома, чем результаты физикального обследования, сведения об интенсивности и продолжительности боли или данные МРТ. Анализ этих факторов позволяет выявить пациентов, у которых возможно медленное, неэффективное восстановление, и подобрать для них более эффективную, мультидисциплинарную программу реабилитации.
Психосоциальные предпосылки, ухудшающие прогноз и затрудняющие реабилитацию: – высокая тревожность, депрессия, катастрофизация; – пассивная копинг-стратегия; – неудовлетворенность работой; – повышение уровня инвалидности, соматизация.
• Отдельное внимание при обследовании нужно обратить на быстрое прогрессирование и выраженность неврологической симптоматики, наличие тазовых нарушений. Например, задержка мочеиспускания встречается в 90% случаев синдрома конского хвоста, тогда как при боли в спине без этого синдрома – лишь в 0,01%.
2. • Необходимо знать так называемые красные флаги при БНЧС, чтобы не упустить из виду возможные причины специфической боли в спине (таблица).
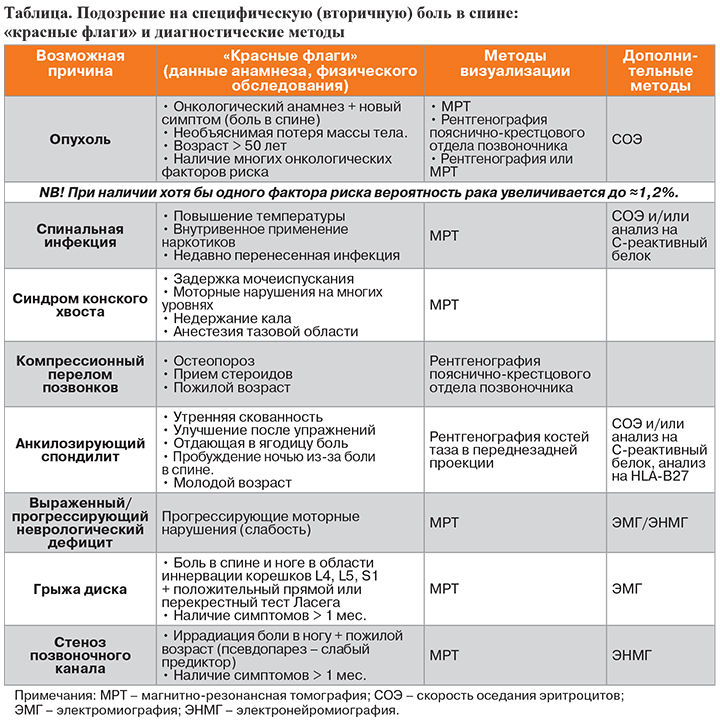
• Наличие грыжи диска у больных с люмбоишиалгией встречается часто, но не является обязательной причиной такого болевого синдрома. Чтобы определить, страдает ли нервный корешок и какова степень его поражения, необходимо неврологическое обследование, которое должно включать оценку мышечной силы, рефлексов и чувствительности – в соответствии с локализацией корешка. По одной лишь иррадиации боли судить об уровне поражения корешка нельзя. Только сочетание боли с гипестезией в соответствующем дерматоме может служить надежным подтверждением радикулопатии.
• Положительный тест Ласега имеет высокую чувствительность (91%), но небольшую специфичность (26%) для подтверждения грыжи диска, тогда как перекрестный тест Ласега более специфичен (88%), но менее чувствителен (29%).
• Напомним, что тест Ласега – появление боли в пояснице и вдоль седалищного нерва у лежащего на спине больного при поднимании выпрямленной ноги. Боль исчезает при сгибании ноги в коленном суставе. Перекрестный тест Ласега – появление боли на стороне поражения у лежащего на спине больного при пассивном поднимании вытянутой ноги.
3. • Врач НЕ ДОЛЖЕН рутинно использовать нейровизуализацию (рентгенографию, КТ, МРТ) и другие диагностические тесты для пациентов с НЕСПЕЦИФИЧЕСКОЙ болью в спине. При МРТ у таких пациентов часто обнаруживаются изменения, плохо коррелирующие с неврологической симптоматикой, но часто подталкивающие врача и пациента к дополнительным, порой ненужным, инвазивным и хирургическим вмешательствам.
• В то же время нейровизуализационные методы показаны в следующих ситуациях: – серьезный или прогрессирующий неврологический дефицит; – подозрения (по данным анамнеза и физического обследования) на другую серьезную этиологию боли («красные флаги»). Чем позже такая патология диагностируется и начинается терапия, тем хуже прогноз; – рентгенография может быть приемлемым начальным этапом обследования тех пациентов, у которых боль в спине персистирует от 1 до 2 месяцев, несмотря на стандартную терапию, и при этом нет признаков стеноза канала или компрессии нервного корешка.
• МРТ, как правило, предпочтительнее КТ, т.к. в первом случае отсутствует радиационное излучение и обеспечивается лучшая визуализация мягких тканей, спинного мозга и позвоночного канала.
• Нет доказательств того, что обычная рентгенография у пациентов с болью в спине приводит к лучшим результатам лечения, чем более детальная визуализация. Кроме того, следует избегать ненужного воздействия радиационного излучения. Этот вопрос особенно значим для молодых женщин, т.к. доза излучения, которую получают клетки женских гонад при проведении рентгенографии пояснично-крестцовой области в двух проекциях, эквивалентна той дозе радиации, которую человек получил бы при ежедневной рентгенографии грудной клетки в течение года.
• В целом, проведение рентгенографии при боли в спине рекомендуется только в следующих случаях: – для исключения компрессионных переломов позвонков у больных с остеопорозом или пациентов, получавших лечение стероидами в анамнезе; – метод может быть приемлемым начальным этапом обследования тех пациентов, у которых боль в спине персистирует от 1 до 2 мес., несмотря на стандартную терапию, и при этом нет никаких признаков стеноза канала или компрессии нервного корешка.
• Рентгенография не может визуализировать грыжу диска и степень стеноза позвоночного канала. Тем не менее, врач должен понимать, что данные МРТ и КТ в этих случаях часто неспецифичны (например, выстояние межпозвоночного диска без влияния на нервный корешок). Рекомендации для конкретных инвазивных вмешательств, интерпретация рентгенографических заключений и данных дополнительных методов исследования выходят за рамки данной статьи, но все решения должны приниматься исходя из корреляции между симптомами и рентгенографическими данными, оценки тяжести симптомов, предпочтений пациента, хирургического риска и экономических затрат.
• Регулярное проведение КТ и МРТ, как и рентгенография, не обеспечивает более качественной терапии. При МРТ у пациентов с неспецифической болью в спине часто обнаруживаются изменения, плохо коррелирующие с неврологической симптоматикой, но зачастую подталкивающие врача и пациента к дополнительным, порой ненужным, инвазивным и хирургическим вмешательствам. Электронейромиографическое исследование (ЭНМГ) при неспецифической боли в спине проводить также не рекомендуется.
Лечение
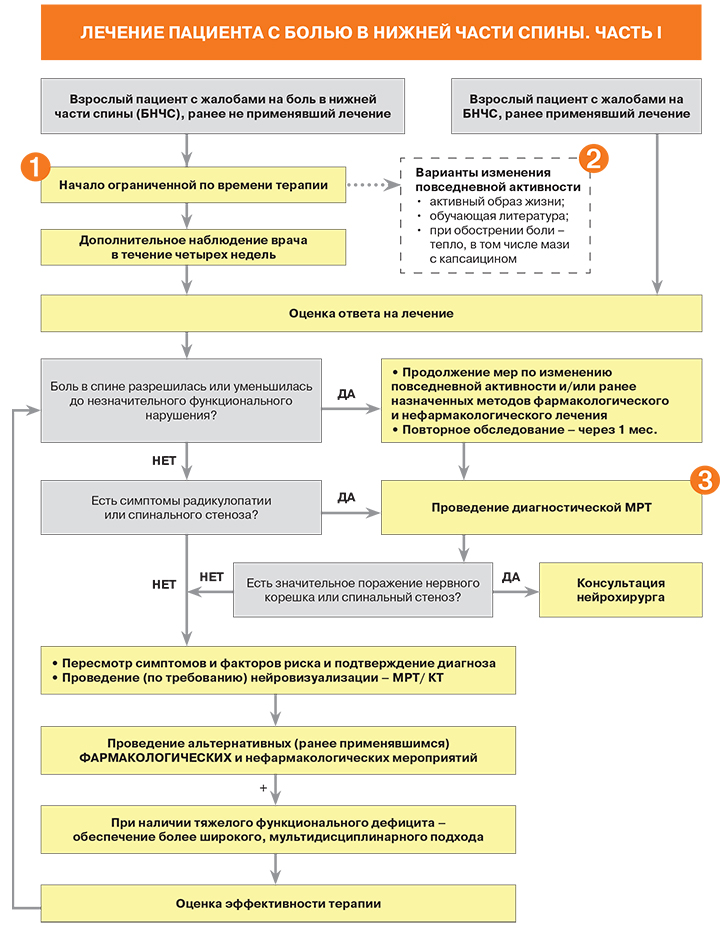
1. Необходимо информировать пациентов о вероятности благоприятного прогноза при острой боли в нижней части спины (БНЧС), в том числе о степени вероятности улучшения спустя один месяц от начала лечения.
2. • Для пациентов с неспецифической хронической болью в спине использование матрасов средней жесткости более предпочтительно, чем жестких матрасов.
• Нет убедительных данных об эффективности охлаждающих компрессов и поясничных корсетов при боли в спине.
• Точных рекомендаций по ведению пациентов с радикулопатией или стенозом позвоночного канала нет, однако использование тех же методик, что и при неспецифической боли в спине, считается разумным.
3. Врач ДОЛЖЕН обследовать пациентов с персистирующими болями в спине и признаками/ симптомами радикулопатии (стеноза) позвоночного канала с помощью МРТ (предпочтительно) или КТ в тех случаях, когда они являются потенциальными кандидатами на оперативное лечение либо эпидуральную инъекцию стероидов (при подозрении на радикулопатию).
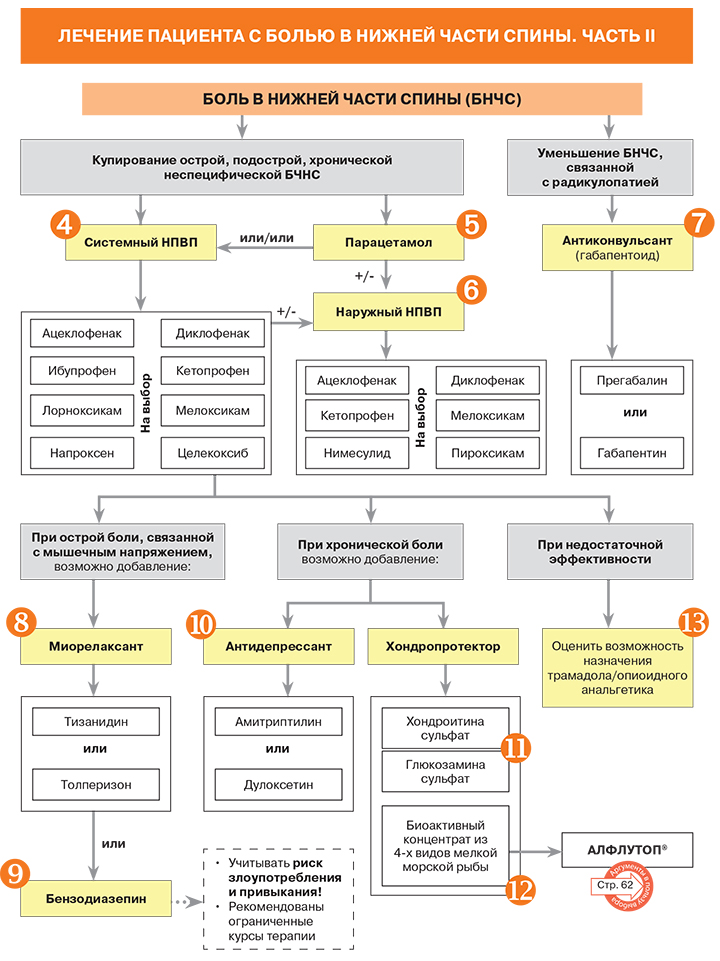
4. Кроме перечисленных системных НПВП для лечения боли в спине могут применяться амтолметил гуацин, индометацин, пироксикам, теноксикам, эторикоксиб. Декскетопрофен и кеторолак могут использоваться для купирования острой боли только короткими курсами – не более 5 дней. Нет достаточных данных для рекомендации ацетилсалициловой кислоты в качестве анальгетика при БНЧС.
• Перед назначением НПВП врач должен оценить факторы риска сердечно-сосудистых и желудочно-кишечных осложнений и рекомендовать минимальную эффективную дозу на необходимый максимально короткий срок приема.
• При приеме неселективных НПВП высок риск желудочно-кишечных и реноваскулярных осложнений. Существует связь между действием на организм НПВП (как селективных, так и неселективных) и повышенным риском инфаркта миокарда.
• Для предотвращения желудочно-кишечных осложнений НПВП наиболее безопасна комбинация селективного ингибитора ЦОГ-2 (целекоксиб, эторикоксиб, мелоксикам, нимесулид) с ингибитором протонной помпы.
5. Парацетамол и НПВП демонстрируют умеренный кратковременный положительный эффект у пациентов с БНЧС, при этом анальгетическое действием парацетамола слабее. В то же время он является рациональным выбором в случае умеренной острой и хронической боли, т.к. при соблюдении рациональных дозировок менее вреден, чем НПВП, и в среднем дешевле.
6. Возможно совместное использование НПВП в системной и наружной лекарственных формах. В этом случае рекомендовано применять НПВП из одной подгруппы (неселективный + неселективный или селективный + селективный). Среди неселективных НПВП в формах для наружного применения (гели, кремы, мази, трансдермальный пластырь, аэрозоль) в России представлены ацеклофенак, диклофенак, ибупрофен, индометацин, кетопрофен, кеторолак, пироксикам, среди селективных – мелоксикам и нимесулид.
7. • Прегабалин (300–600 мг/сут.) и габапентин (1800–2400 мг/сут.) рекомендуются для приема у пациентов с радикулопатией, в которой есть невропатический компонент боли.
• Нет достаточных данных для рекомендации других противосудорожных (противоэпилептических) препаратов пациентам с болью в спине как при радикулопатии, так и без нее.
8. Эффективность баклофена при боли в спине менее доказана, чем у толперизона и тизанидина. Миорелаксанты могут давать кратковременное уменьшение острой боли в спине, но все оказывают побочные эффекты на ЦНС (в первую очередь, седация).
9. Осторожное использование бензодиазепинов при боли в спине нацелено на миорелаксацию, снижение повышенной тревожности и улучшение сна.
10. • Обезболивающее действие амитриптилина и дулоксетина не зависит от их антидепрессивного эффекта и наступает раньше (через 10–14 дней).
• Селективные ингибиторы обратного захвата серотонина (флуоксетин, пароксетин, сертралин, циталопрам) не показали эффекта при лечении боли в спине и не должны рекомендоваться в этом случае.
11. В специальных работах показано, что глюкозамина сульфат и хондроитина сульфат в больших дозах обладают отчетливыми противовоспалительными свойствами и способны уменьшать боль в спине. При этом обезболивание на начальных этапах лечения не связано со структурно-модифицирующим эффектом хондропротекторов.
12. Хондропротекторы могут применяться как перорально, так и парентерально. Например, к инъекционным препаратам этой группы относится оригинальный биоактивный концентрат из 4 видов мелкой морской рыбы, который содержит гликозаминогликаны, в том числе хондроитина-4 и -6-сульфат, дерматансульфат, кератансульфат, глюкуроновую кислоту, аминокислоты и микроэлементы. Препарат обладает хондропротективным и противовоспалительным эффектом, регулирует обмен веществ в хрящевой ткани. Его хондропротективное действие связано с угнетением активности гиалуронидазы и других ферментов, которые принимают участие в разрушении межклеточного матрикса, в результате чего происходит нормализация биосинтеза гиалуроновой кислоты, коллагена II типа и структурных протеогликанов. Биоактивный концентрат из мелкой морской рыбы тормозит биосинтез медиаторов воспаления, снижает проницаемость капилляров. Протеогликаны, входящие в его состав, оказывают трофическое действие и обладают замещающим эффектом, увеличивая показатели гидрофильности, высоты хряща и однородности костной ткани (по данным МРТ). Результаты различных клинических исследований демонстрируют эффективность оригинального биоактивного концентрата из мелкой морской рыбы при дегенеративно-дистрофических заболеваниях позвоночника и крупных суставов. У больных с алгическими вертеброгенными синдромами препарат способствует стойкому уменьшению боли, увеличению подвижности позвоночника и расширению функциональных возможностей пациентов.
13. • Опиоидные анальгетики и трамадол при разумном использовании являются вариантом терапии у пациентов с интенсивной острой или хронической болью в спине, которая не купируется парацетамолом и НПВП. Преимущества и недостатки опиоидных анальгетиков должны быть тщательно взвешены. При отсутствии эффекта от наркотических анальгетиков необходимо произвести повторную диагностику или найти альтернативный метод терапии. Нет достаточных оснований для смены одного опиоидного анальгетика на другой.
• При неэффективности консервативного лечения неспецифической боли в спине на протяжении трех месяцев рекомендуется направить пациента на консультацию для рассмотрения инвазивных методов лечения или хирургического вмешательства.



