Идиопатический легочный фиброз – особая форма хронической фиброзирующей интерстициальной пневмонии неизвестной этиологии, которая возникает преимущественно у людей старшего возраста, поражает только легкие и связана с гистологическим и/или рентгенологическим паттерном обычной интерстициальной пневмонии [1].
В последние годы появляется все больше доказательств того, что генетические факторы играют важную роль в развитии легочного фиброза [2]. Накопленные сведения позволяют выделить множество причин развития этого заболевания, что ставит под сомнение правомочность термина «идиопатический».
Синдром Германского–Пудлака (HPS) назван в честь чешских терапевтов F. Hermansky и P. Pudlack, впервые описавших его в 1959 г. у двух неродственных пациентов [3]. Это редкое аутосомно-рецессивное заболевание, характеризующиеся альбинизмом в сочетании с геморрагическим диатезом вследствие нарушения агрегации тромбоцитов. Характерно поражение внутренних органов за счет накопления цероидоподобных пигментов в лизосомах различных тканей, что приводит к формированию фиброзов различной локализации, гранулематозного колита, кардиомиопатии.
Развитие синдрома в первую очередь связано с дефектами гена HPS. Ген HPS1 кодирует трансмембранный белок, который является компонентом различных внутриклеточных органелл (лизосом, меланосом, плотных гранул тромбоцитов) и, очевидно, играет жизненно важную роль в их нормальном функционировании. Альбинизм при этом синдроме не связан с дефектом тиразиназы, а выступает следствием изменения накопления и хранения меланина в гранулах-меланосомах. Окраска волос при этом варьирует от белой до рыжеватой, радужки глаз – от светло-серой до зеленоватой. Альбинизм сопровождается выраженным нистагмом, нарушением остроты зрения, светобоязнью, иногда косоглазием. Геморрагический синдром при синдроме Германского–Пудлака обычно умеренно выражен и не представляет серьезной опасности. Количество тромбоцитов, как правило, остается нормальным, ретракция кровяного сгустка не снижается [4].
В настоящий момент описано 10 типов HPS в зависимости от локализации мутации и клинических проявлений. HPS1 и HPS4 имеют наиболее тяжелые проявления (табл.). HPS1, HPS2 и HPS4 ассоциируются с легочным фиброзом. Пациенты с HPS3, HPS5, HPS6 имеют менее выраженные симптомы.
Компьютерная томография (КТ) с высоким разрешением – предпочтительный метод визуализации при оценке выраженности заболевания легких у пациентов с синдромом Германского–Пудлака, поскольку рентгенограммы грудной клетки не позволяют объективно оценить объем и характер поражения легких. Рентгенологические паттерны ранней стадии заболевания сходны с идиопатическим легочным фиброзом и включают утолщение перегородок, феномен «матового стекла» и легкую ретикуляцию. На более поздних стадиях заболевания отмечаются тяжелые ретикулярные изменения, бронхоэктазы, субплевральные кисты и перибронхиально-сосудистое утолщение. Изменения на компьютерной томограмме высокого разрешения отмечаются в средненижних отделах с тенденцией к периферии. Тем не менее по мере прогрессирования заболевания в процесс вовлекаются все легочные поля [5].
Идиопатический легочный фиброз и фиброз легких, связанный с синдромом Германского–Пудлака, имеют сходную рентгенологическую картину, могут демонстрировать сходные гистологические признаки. Однако, в отличие от идио-патического легочного фиброза, фиброз легких при синдроме Германского–Пудлака проявляется гораздо раньше, чаще в 30–40 лет, и характеризуется более выраженной одышкой и гипоксемией [6].
КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ
В марте 2019 г. в Воронежскую областную клиническую больницу № 1 поступило 2 пациента с РКТ-картиной обычной интерстициальной пневмонии.
Пациент № 1: 56 лет, обратился в больницу с жалобами на сухой кашель, одышку при незначительных физических усилиях. Женат, один ребенок. Из анамнеза известно, что курил более 30 лет по 5–7 сигарет в день. Считает себя больным в течение 1 года, когда стала беспокоить одышка во время ходьбы. До поступления в больницу за медицинской помощью не обращался.
Результаты осмотра: кожные покровы и волосы светлые, глаза светло-голубые, обнаружена деформация ногтевых фаланг по типу барабанных палочек. Аускультативно: в легких дыхание жесткое, выраженная крепитация в нижних отделах.
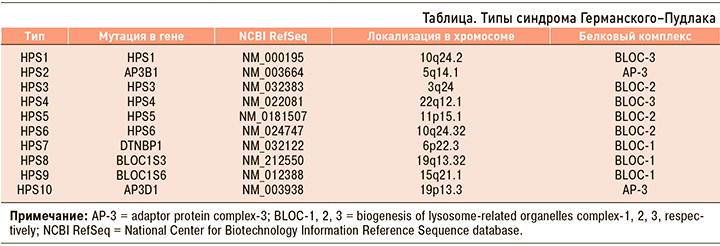
Дальнейшее обследование, включавшее рентгеновскую компьютерную томографию (РКТ) органов грудной клетки, спирографию, подтвердило наличие фиброзирующего альвеолита. По легочным полям с двух сторон на фоне диффузного уплотнения интерстиция в апикальных отделах выявлены многочисленные воздушные полости до 6 мм в диаметре. В проекции S6, S10 правого легкого виден участок интенсивной консолидации с кальцинатами и воздушными полостями до 4 мм. Бронхососудистый рисунок усилен (рис. 1).
Пациент № 2: 48 лет, поступил в пульмонологическое отделение больницы с жалобами на одышку при небольшой физической нагрузке, дыхательный дискомфорт, общую слабость, чувство заложенности в грудной клетке, сухой кашель в течение суток. Женат, имеет двоих детей. Считал, что имеет заболевания дыхательной системы с 2015 г., когда переехал из города в сельскую местность и стал замечать, что при физической нагрузке появилась одышка. Одышка постепенно нарастала.
В 2016 г. заметил деформацию ногтевой пластины, «округление». 14.03.2019 на плановой флюо-рографии отмечена патология легочной ткани, направлен на РКТ органов грудной клетки. РКТ от 16.03.2019 выявила КТ-признаки диффузного интерстициального процесса в легких, вероятен фиброзирующий альвеолит. Для дообследования и лечения госпитализирован в пульмонологическое отделение.
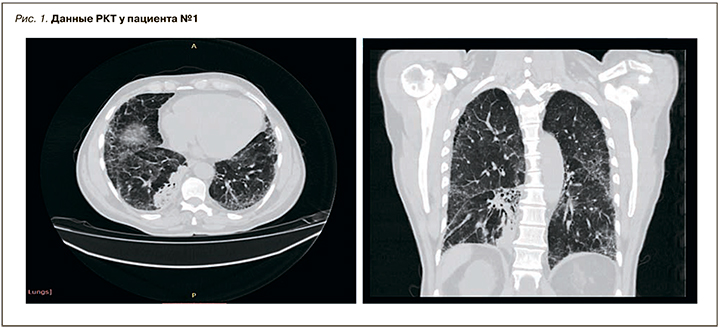
При осмотре кожные покровы и волосы светлые, глаза светло-голубые. Грудная клетка обычной формы, симметрично участвует в акте дыхания. Перкуторно над легкими выслушивается звук с коробочным оттенком, аускультативно дыхание жесткое, выраженная крепитация в нижних отделах с обеих сторон. Частота дыхательных движений (ЧДД) – 19 в минуту, SpO2 – 97%. Результаты РКТ органов грудной клетки: пневматизация легочной ткани неравномерно снижена, междольковый интерстиций неравномерно уплотнен. По легочным полям образования округлой и овальной формы с относительно четким контуром, наибольшим размером в S4 справа 15×12 мм, в S6 справа 6 мм, в S2 слева 14×11 мм, в S2 слева субплеврально 9 мм, очаги уплотнения до 3–4 мм. По легочным полям видны множественные буллы до 31 мм (рис. 2).
В связи с наличием альбинизма и интерстициальных изменений в легких у обоих пациентов было принято решение провести ДНК-диагностику синдрома Германского–Пудлака типа 1 (HPS1) методом прямого автоматического секвенирования экзонов 11,15-16 гена HPS1, в которых, по литературным данным, находятся две часто встречающиеся мутации при данном типе заболевания: с.972insС и c.1472_1487dup16. В результате анализа в экзоне 15 гена HPS1 у пациента № 1 выявлен ранее не описанный патогенный вариант с.1513С>T(p.(Gln505*) в гомо/гемизиготном состоянии. Полученные данные позволили подтвердить у пациента № 1 диагноз «синдром Германского–Пудлака». У пациента № 2 в результате анализа в экзоне 11 ген HPS1 выявлен только 1 ранее не описанный патогенный вариант c.962delG, на основании которого невозможно подтвердить или исключить диагноз.
ЗАКЛЮЧЕНИЕ
Наличие паттернов обычной интерстициальной пневмонии у пациентов, страдающих альбинизмом, служат показанием для проведения ДНК-диагностики синдрома Германского–Пудлака и раннего назначения антифибротической терапии, а также для решения вопроса о трансплантации легких.


