Диагностика
1
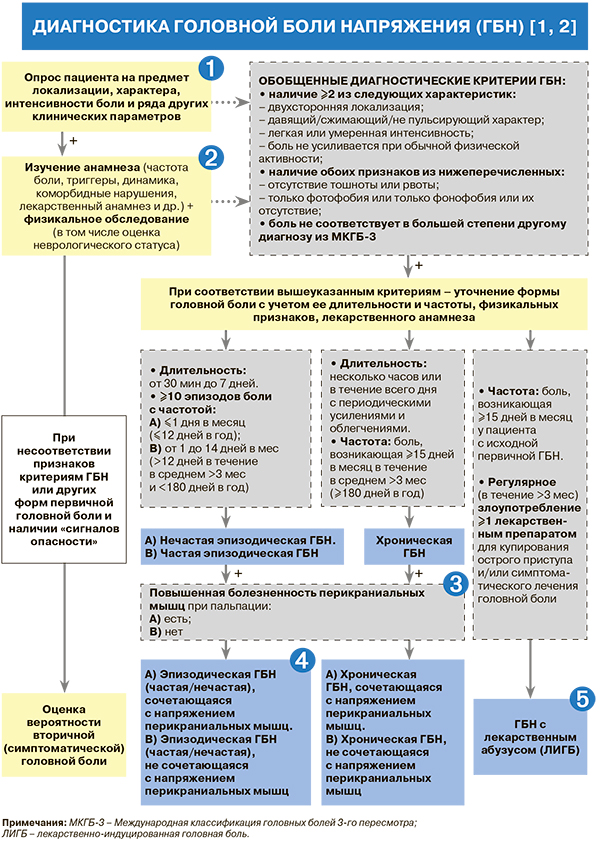
Рекомендуется клиническая диагностика головной боли напряжения (ГБН): уровень убедительности рекомендаций (УУР) – A, уровень достоверности доказательств (УДД) – 1 [1, 2]. В первую очередь проводится опрос пациента с целью установления типичных для ГБН клинических характеристик и соответствия их представленным в схеме диагностическим критериям Международной классификации головных болей 3 пересмотра (МКГБ-3). В случае ГБН отмечаются повторяющиеся эпизоды двусторонней диффузной сжимающей не пульсирующей боли по типу «каски» или «обруча» с вовлечением лба, висков, темени, возможно, затылка или всей головы. Боль имеет слабую или умеренную интенсивность, т.е. соответствует 4–7 баллам по визуальной аналоговой шкале, не усиливается при обычной физической нагрузке, такой как ходьба, подъем по лестнице. Сопутствующие симптомы для ГБН не типичны, однако возможна легкая тошнота и снижение аппетита; фотофобия и фонофобия отмечаются редко и, в отличие от мигрени, не развиваются одновременно [1, 2].
2
• Наряду с анализом жалоб пациента и оценкой их соответствия МКГБ-3, диагностика ГБН включает изучение анамнеза и нормальных данных неврологического осмотра: УУР – A, УДД – 1 [1, 2].
• Рекомендуется выявить факторы, провоцирующие и облегчающие головную боль, и получить данные о динамике заболевания в течение жизни: УУР – С, УДД – 5 [1, 3]. Эпизоды головной боли провоцируются психическим или позным напряжением головы и шеи, облегчаются в состоянии психологической релаксации и/или при расслаблении перикраниальных мышц. Поэтому частота болевых эпизодов может увеличиваться в периоды эмоционального напряжения и интенсивной работы, связанной с перенапряжением мышц головы, лица и шеи, и, напротив, снижаться при положительных эмоциях, психологическом и мышечном расслаблении [1].
• Рекомендовано выявлять сопутствующие коморбидные нарушения, которые могут поддерживать мышечное напряжение и существенно ухудшать качество жизни пациентов с ГБН; они способствуют хронизации ГБН и требуют терапевтической коррекции: УУР – В, УДД – 5 [1]. Наиболее частыми коморбидными нарушениями при ГБН являются депрессия, тревожные расстройства (в том числе панические атаки), соматоформные и сенестоипохондрические расстройства, нарушение ночного сна и другие болевые синдромы (включая фибромиалгию) [1].
• В рамках физикального обследования рекомендовано провести пальпацию перикраниальных мышц с целью выявления болезненного мышечного напряжения: УУР – В, УДД – 4 [1, 3].
• В рамках физикального обследования рекомендовано исследование неврологического статуса пациента с целью исключения органической неврологической симптоматики: УУР – В, УДД – 4 [1]. При типичном течении ГБН патологические изменения в неврологическом статусе не обнаруживаются. Может отмечаться снижение настроения, признаки повышенной тревожности, вегетативные нарушения (гипервентиляция, ладонный гипергидроз, признаки повышенной нервно-мышечной возбудимости в виде симптома Хвостека I–III степени), неспособность пациента к психологическому и мышечному расслаблению [1].
3
Пальпацию следует выполнять мелкими вращательными движениями вторым и третьим пальцами при надавливании с обеих сторон в области височных, жевательных, грудино-ключично-сосцевидных, трапециевидных мышц, а также задней группы мышц шеи (ременных, нижних косых). При выявлении болезненного напряжения в одной или более мышечных группах следует отразить этот факт в соответствующем диагнозе: УУР – А, УДД – 1 [1, 2].
4
• При невыполнении одного из критериев ГБН (эпизодической или хронической) может быть поставлен диагноз «возможная ГБН», например, «возможная нечастая эпизодическая ГБН» [1, 2]. При сочетании ГБН с другими формами первичных и вторичных цефалгий рекомендовано внести другие формы головной боли в диагноз, например, «эпизодическая ГБН с напряжением перикраниальных мышц. Мигрень без ауры»: УУР – В, УДД – 4 [1, 2].
• Не рекомендуется устанавливать вместо диагноза «ГБН» ошибочные диагнозы: УУР – С, УДД – 5 [1, 4]. Речь о следующих так называемых органических диагнозах: дисциркуляторная энцефалопатия; остеохондроз шейного отдела позвоночника; вегетососудистая дистония с цефалгическим синдромом; гипертензионногидроцефальный синдром с цефалгическим синдромом; головная боль, связанная с артериальной гипертензией; посттравматическая головная боль. Установление таких диагнозов вместо ГБН выступает одной из предпосылок для назначения неэффективного лечения [1, 4].
5
• Диагностика лекарственно-индуцированной головной боли (ЛИГБ) строится на клинической оценке ГБ, анализе данных о числе, кратности приема обезболивающих средств и типе препаратов злоупотребления [1, 2].
• ЛИГБ проявляется диффузной монотонной, чаще утренней или ночной, головной болью, которая нарастает по интенсивности с прекращением действия принятого ранее обезболивающего средства. Сходство клинических характеристик ЛИГБ и хронической ГБН нередко затрудняет их дифференциальную диагностику. При этом ЛИГБ рассматривается как один из ведущих факторов хронизации ГБН и мигрени [1].
• Основной диагностический критерий ЛИГБ – «число дней с приемом обезболивающих средств в течение месяца». Например, диагноз «головная боль, связанная с избыточным приемом комбинированных анальгетиков» выставляется при регулярном приеме ≥1 комбинированного анальгетика ≥10 дней в месяц на протяжении более 3 мес, а «головная боль, связанная с избыточным приемом других НПВП» – при регулярном приеме одного или более НПВП ≥15 дней в месяц на протяжении более 3 мес [1, 5].
• Наибольший риск ЛИГБ отмечается при использовании комбинированных анальгетиков, содержащих кодеин, барбитураты и кофеин [1, 6].
• Для уточнения характеристик, присущих ЛИГБ, желательно ведение пациентами специального дневника головной боли. Заполнение такого дневника в течение 1–3 мес помогает пациенту и врачу отличить один вариант головной боли от другого (дифференциальная диагностика ГБН с мигренью, головной болью, связанной с интракраниальной венозной дисфункцией, изменением ликворного давления, миофасциальной дисфункцией перикраниальных мышц и с цервикогенной головной болью), установить число дней с болью в месяц и число дней с приемом обезболивающих средств в месяц. Использование дневника головной боли обязательно для пациентов, наблюдаемых в специализированных центрах головной боли [1, 4].
• При выявлении ЛИГБ следует ставить два диагноза – ГБН и ЛИГБ: УУР – А, УДД – 1. Пример: «хроническая ГБН, сочетающаяся с напряжением перикраниальных мышц. ЛИГБ, связанная с избыточным приемом комбинированных анальгетиков» [1, 6].
Заподозрить вторичный (симптоматический характер) головной боли позволяет ее нетипичное течение или обнаружение ≥1 «сигнала опасности» (табл. 1). В этом случае пациентам рекомендованы инструментальные исследования и консультации профильных специалистов: УУР – В, УДД – 4 [1, 3, 4].
Лечение
1
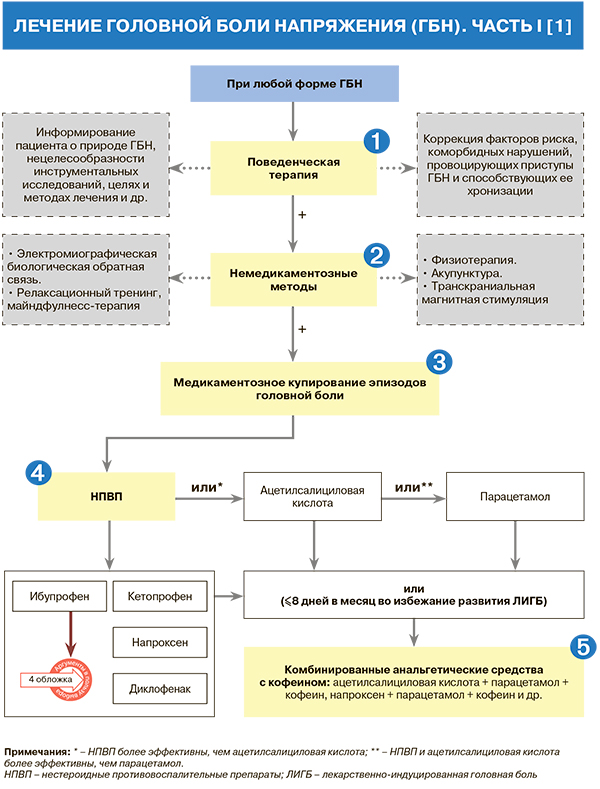
• Рекомендованы три подхода к лечению ГБН – поведенческая терапия, купирование эпизодов головной боли и профилактическая терапия: УУР – А, УДД – 1 [1, 4, 7].
• Рекомендовано проведение поведенческой терапии, направленной на модификацию образа жизни пациента: УУР – С, УДД – 5 [1, 7–9]. Ее основные направления включают [1]:
- разъяснение пациенту доброкачественной природы ГБН и механизмов ее возникновения и разубеждение в наличии органической причины головной боли;
- обоснование нецелесообразности дополнительных методов исследований (кроме случаев подозрения на симптоматический характер головной боли);
- разъяснение роли провокаторов эпизодов ГБН: эмоционального и мышечного напряжения, коморбидных эмоциональных расстройств (тревоги, депрессии и фобических нарушений);
- разъяснение необходимости обучения психологическому и мышечному расслаблению;
- обсуждение роли факторов риска учащения (хронизации) ГБН: лекарственного абузуса, мышечного напряжения, эмоциональных факторов. До пациентов с хронической ГБН, злоупотребляющих анальгетиками, следует донести необходимость отказа от приема обезболивающих;
- объяснение целей лечения, механизмов действия профилактических препаратов и пользы от использования немедикаментозных методов.
2
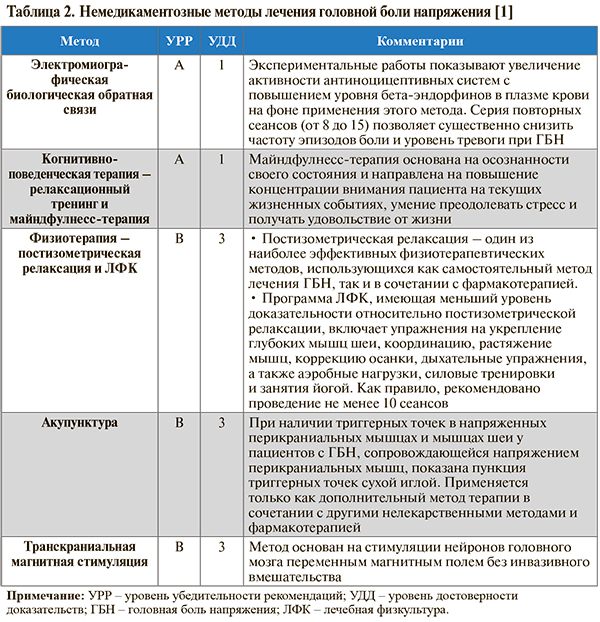
• У пациентов с ГБН рекомендовано комбинировать фармакологическое лечение с немедикаментозными методами терапии: УУР – А–В, УДД – 1–3 [1, 10]. Последние представлены в таблице 2.
3
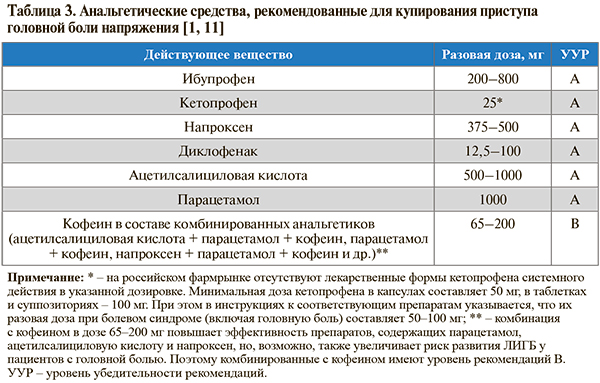
• Для купирования эпизодов ГБН рекомендованы простые анальгетики/нестероидные противовоспалительные препараты (табл. 3): УУР – А, УДД – 1 [1, 3].
• Не рекомендованы для купирования эпизодов ГБН любые препараты, содержащие метамизол натрия (риск развития агранулоцитоза), серотонинергические средства или триптаны, опиоидные анальгетики, миорелаксанты, а также комбинированные обезболивающие лекарственные средства, содержащие, помимо простого анальгетика, кодеин или барбитураты в связи с высоким риском развития ЛИГБ: УУР – А, УДД – 2 [1, 12].
• Выбор анальгетических средств при ГБН должен осуществляться на основании их эффективности и возможных побочных эффектов. Нестероидные противовоспалительные препараты (НПВП) более эффективны, чем ацетилсалициловая кислота (АСК), которая, в свою очередь, эффективнее парацетамола. В то же время у парацетамола менее выражены нежелательные явления, присущие ацетилсалициловой кислоте и НПВП (НПВП-гастропатия, риск кровотечения) [1]. Добавим, что на фармрынке, кроме монопрепаратов НПВП, АСК и парацетамола, представлены также комбинированные препараты, содержащие эти активные компоненты, например, ибупрофен + парацетамол (200 мг + 500 мг). В результате взаимоусиливающего действия этих веществ, обладающих разным механизмом действия, при их совместном приеме достигается более выраженное снижение болевой чувствительности, чем при приеме по отдельности [13].
• Более быстрый обезболивающий эффект могут обеспечить диспергируемые формы анальгетиков [1]. Также ускоренному наступлению клинического действия способствует использование препаратов в других специальных «экспресс-формах». Например, после применения оригинального ибупрофена в капсулах с жидким действующим веществом его максимальная концентрация в плазме крови достигается через 30–40 мин, что вдвое быстрее, чем после приема таблеток в эквивалентной дозе [14].
4
Применение НПВП возможно у пациентов с эпизодической ГБН при частоте эпизодов головной боли не более 2 раз в неделю (до 10 болевых дней в месяц). При увеличении частоты использования этих средств их эффект снижается, и возникает риск развития ЛИГБ [1].
5
Использование комбинированных средств, содержащих парацетамол, АСК и кофеин, более эффективно при ГБН, чем монотерапия АСК и парацетамолом, равно как сочетание напроксена, парацетамола и кофеина превосходит по анальгетическому эффекту монотерапию напроксеном или комбинацию парацетамол + кофеин [1, 15]. Однако при приеме этих препаратов более 8 дней в месяц возникает риск развития ЛИГБ [1].
6
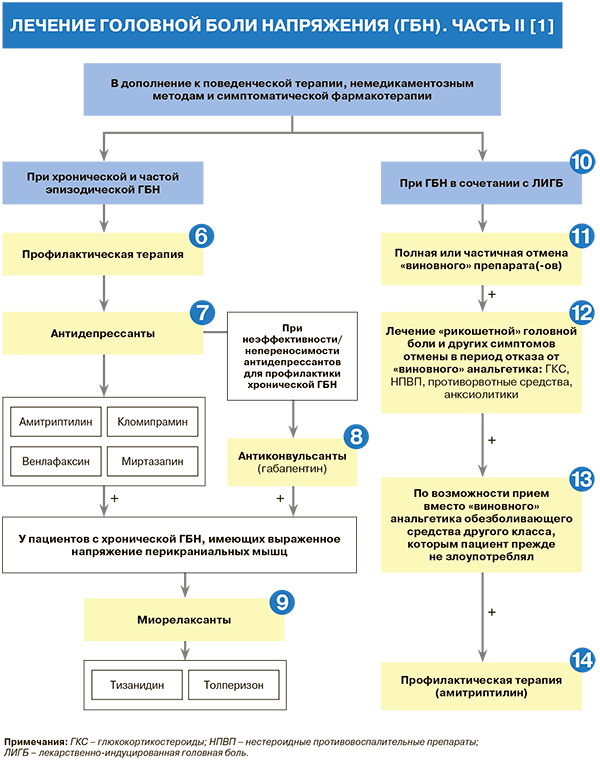
• Пациентам с частой эпизодической и хронической ГБН с целью уменьшения частоты эпизодов головной боли рекомендована профилактическая терапия: УУР – А, УДД – 1 [1].
• Общие подходы к профилактике приступов ГБН включают [1]:
- разъяснение пациенту целесообразности терапии антидепрессантами, информирование о механизмах действия и возможных побочных эффектах назначаемых лекарственных средств (например, о том, что антидепрессанты обладают не только антидепрессивным, но и противоболевым действием);
- медленное (постепенное) увеличение дозы препаратов для минимизации побочных эффектов;
- продолжительное использование выбранного профилактического средства в адекватно переносимой дозе на протяжении 6–12 мес;
- при отсутствии эффекта в течение 3 мес – отмена выбранного профилактического средства и применение другого препарата или комбинации средств;
- при наличии положительного эффекта через 6–12 мес – прекращение профилактического лечения.
• Рекомендовано оценивать эффективность профилактического лечения через 3 мес после начала приема лекарственного средства в рекомендованной дозе: УУР – С, УДД – 5 [1 ,4, 12]. Профилактическое лечение считается эффективным, если частота эпизодов ГБН (число дней с головной болью в месяц) через 3 мес терапии сокращается на 50% и более от исходной: УУР – С, УДД – 5 [1 ,4, 12]. К дополнительным критериям эффективности профилактической терапии относят уменьшение использования обезболивающих препаратов и выраженности коморбидных нарушений (улучшение настроения, снижение тревоги, нормализация сна), повышение работоспособности, уровня социальной адаптации и качества жизни пациента в целом: УУР – С, УДД – 5 [1, 3].
7
• Для профилактической терапии ГБН рекомендованы антидепрессанты (табл. 4): УУР – А–В, УДД – 1–4 [1]. Эффект антидепрессантов обусловлен их собственным противоболевым действием вследствие усиления активности антиноцицептивных систем. Анальгетическое действие наступает раньше, чем собственно антидепрессивный эффект и наблюдается при использовании антидепрессантов в меньших дозах [1, 3].
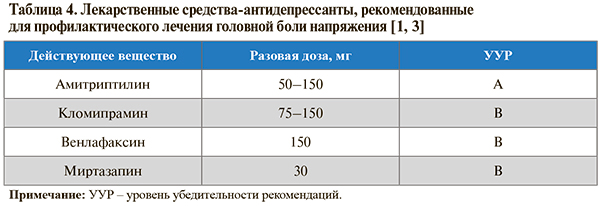
• В качестве препарата первого выбора для профилактической терапии ГБН рекомендован амитриптилин: УУР – А, УДД – 1 [1, 16]. Лечение этим антидепрессантом начинают с небольших доз (5–10 мг/сут), затем каждую неделю суточную дозу увеличивают (титруют) на те же 5–10 мг/сут до наступления клинического эффекта или появления нежелательных явлений; средняя эффективная доза амитриптилина составляет 50–75 мг/сут (разброс от 25 до 150 мг/сут). Для облегчения переносимости препарата и у пациентов с сопутствующими жалобами на нарушение ночного сна большая часть дозы амитриптилина должна быть принята за 1–2 ч до сна [1].
• Кломипрамин, венлафаксин и миртазапин рекомендованы в качестве препаратов второго выбора для профилактики ГБН: УУР – В, УДД – 4 [1, 3, 12]. Они могут быть использованы при отсутствии эффекта через 3 мес приема терапевтической дозы амитриптилина или при его плохой переносимости. Эффективность других антидепрессантов в профилактике ГБН недостаточно доказана [1].
• Антидепрессанты из группы селективных ингибиторов обратного захвата серотонина (СИОЗС) обладают менее выраженными противоболевыми свойствами и не имеют достаточной доказательной базы в лечении хронической ГБН, однако лучше переносятся пациентами из-за менее выраженных побочных явлений [1, 17]. Применение СИОЗС (циталопрам, эсциталопрам, флуоксетин, флувоксамин, пароксетин, сертралин) возможно при наличии у пациента с ГБН сопутствующих панических и/или фобических расстройств, при которых этот класс антидепрессантов имеет уровень доказательности А [1].
• При выборе средств из группы антидепрессантов следует учитывать характер сопутствующих коморбидных нарушений (панические атаки, тревожно-фобические, соматоформные, невротические и астенические расстройства, нарушения сна и др.) [1]. Предпочтение следует отдавать лекарственному средству с соответствующим дополнительным лечебным действием: анксиолитическим, седативным, гипнотическим, противотревожным или активирующим. Например, при наличии у пациента с ГБН тревожно-фобических нарушений целесообразно назначение антидепрессантов с седативным и противотревожным действием (амитриптилин или кломипрамин), при ведущих депрессивных и астенических проявлениях – препаратов с активирующим влиянием (флуоксетин). При сенестоипохондрических и соматизированных нарушениях необходима консультация и дальнейшее наблюдение психиатра [1].
8
При неэффективности или непереносимости антидепрессантов в качестве препаратов резерва для профилактики хронической ГБН рекомендованы лекарственные средства из группы антиконвульсантов: УУР – В, УДД – 4 [1]. Данная рекомендация подкреплена результатами рандомизированного контролируемого исследования, в котором было подтверждено превосходство габапентина (2400 мг/сут после титрации дозы) над плацебо при рассматриваемом заболевании [18].
9
• В качестве дополнительной терапии у пациентов с хронической ГБН, имеющих выраженное напряжение перикраниальных мышц, рекомендованы миорелаксанты тизанидин (6–8 мг/сут) и толперизон (450 мг/сут): УУР – С, УДД – 5 [1, 4, 12].
• Длительность терапии миорелаксантами составляет не более 2 мес (в среднем 3–4 нед). Поскольку клинический эффект этих лекарственных средств наступает быстрее, чем у антидепрессантов, назначение комбинированной терапии (антидепрессант + миорелаксант) может способствовать увеличению приверженности пациентов лечению [1].
10
• У пациентов с сочетанием хронической ГБН и ЛИГБ рекомендовано лечение ЛИГБ, включающее поведенческую терапию, отмену препаратов злоупотребления и профилактическое лечение ГБН: УУР – А, УДД – 2 [1, 4, 6, 9]. Поведенческая терапия (информирование пациента) в данном случае служит, скорее, для предотвращения развития ЛИГБ у пациентов с частой эпизодической ГБН (УУР – А, УДД – 2) [1, 9]. В связи с этим отметим, что в группу риска по развитию ЛИГБ входят пациенты с частой эпизодической ГБН, которые имеют ≥8 дней с головной болью 8 в месяц и около 8–10 дней с приемом обезболивающих средств в месяц. У таких пациентов предупреждение лекарственного абузуса с помощью поведенческой терапии более эффективно, чем лечение уже развившейся ЛИГБ [1].
• Основные стратегии профилактики развития ЛИГБ в группе риска включают информирование пациентов о безопасном режиме приема средств для купирования болевых эпизодов (не чаще 2 дней в неделю – не более 8 дней в месяц) и контроль других факторов риска хронизации ГБН (эмоциональный стресс, тревога, депрессия, напряжение перикраниальных мышц). Необходимо объяснить пациенту, что злоупотребление препаратами для купирования эпизодов ГБН способствует учащению дней с головной болью (хронизации ГБН и развитию ЛИГБ) и что единственный путь к облегчению боли – это отмена «препарата(ов) злоупотребления» [1].
11
• Рекомендована отмена «препарата(ов) злоупотребления» или существенное ограничение их приема с целью лечения ЛИГБ и облегчения обратной трансформации хронической ГБН в эпизодическую форму: УУР – А, УДД – 2 [1].
• Может применяться как полная, так и частичная отмена «препарата(ов) злоупотребления». Число дней с приемом любых обезболивающих средств не должно превышать двух в неделю (восьми в месяц). Отмена анальгетиков может быть малоэффективна у пациентов с коморбидными психическими нарушениями (депрессией, тревогой), злоупотребляющих опиоидами, транквилизаторами, барбитуратами или несколькими классами обезболивающих средств одновременно, а также у тех, у кого уже были неудачные попытки отказа от «препаратов злоупотребления». В связи с этим отмену неопиодных анальгетиков можно проводить в амбулаторных условиях, тогда как опиоидов, барбитуратсодержащих анальгетиков, в том числе при сочетании со злоупотреблением бензодиазепинами, – в условиях стационара/дневного стационара [1, 19].
12
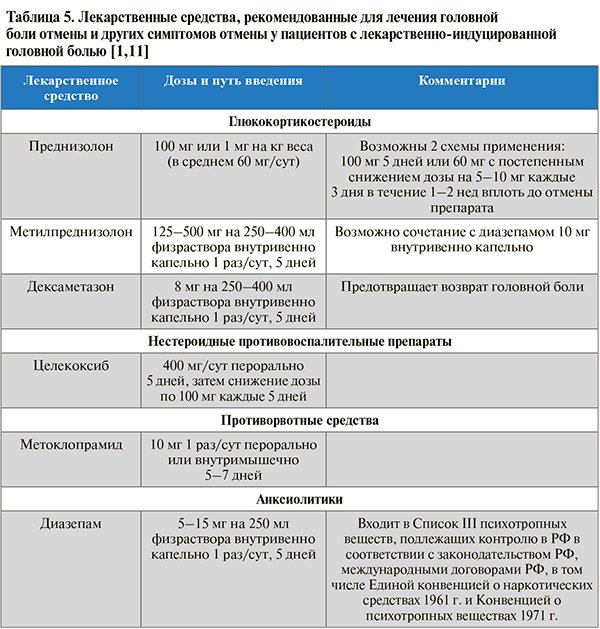
• В период отмены «препаратов злоупотребления» у пациентов с ГБН и ЛИГБ рекомендовано применение глюкокортикостероидов (ГКС), НПВП, противорвотные средства и анксиолитики для лечения «рикошетной» головной боли и других симптомов отмены (табл. 5): УУР – В–С, УДД – 3–5 [1].
• Лечение головной боли отмены (детоксикацию) следует проводить в первые 2 нед периода отмены. Выбор препаратов определяется клиническими проявлениями (например, при наличии рвоты целесообразно применение протоворвотных средств) [1].
• При назначении кортикостероидов или НПВП необходимо добавлять к терапии ингибиторы протонной помпы (омепразол) для снижения риска нежелательных явлений со стороны желудочно-кишечного тракта. Пациентам, злоупотребляющим опиоидами, бензодиазепинами, барбитуратами, необходим мониторинг метаболических показателей крови, артериального давления и восполнение жидкости (в том числе обильное питье) [1].
13
В период отмены привычных «виновных» анальгетиков в качестве альтернативных обезболивающих средств могут применяться препараты тех классов, которыми пациент ранее не злоупотреблял: например, при злоупотреблении комбинированными анальгетиками, особенно содержащими кодеин, могут быть рекомендованы простые анальгетики/НПВП [1].
14
• Наряду с лечением ЛИГБ, рекомендована профилактическая терапия ГБН (см. табл. 5): УУР – А, УДД – 1 [1].
• Профилактическую терапию хронической ГБН, сочетающейся с ЛИГБ, предпочтительно начинать вместе с отменой препарата(ов), вызвавшего(их) ЛИГБ и лечением головной боли отмены. Вместе с тем можно назначать ее и до отмены «препаратов злоупотребления» [1, 19, 20].
• В качестве препарата первого выбора для профилактической терапии хронической ГБН, сочетающейся с ЛИГБ, рекомендован амитриптилин: УУР – А, УДД – 2 [1, 16].
В клинической практике возможно использование и других антидепрессантов, но их эффективность при ЛИГБ не доказана [1].
• Врачам общей практики и неврологам, которые испытывают трудности ведения пациентов с ЛИГБ, рекомендовано коротко разъяснить пациенту негативную роль лекарственного абузуса в учащении головной боли, проинформировать его о необходимости полного или частичного отказа от приема «препаратов злоупотребления» и перенаправить пациента к специалисту по диагностике и лечению головной боли или в специализированный центр лечения боли (головной боли): УУР – С, УДД – 5 [1, 4, 12].



