ВВЕДЕНИЕ
Острый риносинусит (ОРС) по праву считается одним из наиболее распространенных ЛОР-заболеваний, и проблема качественной диагностики и лечения этой патологии не теряет своего значения в современной оториноларингологии [1]. В целом проблема ведения пациентов с ОРС как на амбулаторном, так и стационарном этапах наблюдения относится к актуальным вопросам медицины. С одной стороны, ОРС – один из компонентов острой респираторной вирусной инфекции (ОРВИ), с другой – для этих пациентов зачастую характерно длительное самолечение, несвоевременное обращение за медицинской помощью, что сопровождается высоким риском развития осложнений и необоснованным применением системных антибактериальных препаратов (АБП).
ЭПИДЕМИОЛОГИЯ, КРИТЕРИИ ДИАГНОСТИКИ, ТАКТИКА ВЕДЕНИЯ ПАЦИЕНТОВ С РИНОСИНУСИТАМИ
Опираясь на результаты исследований за последние 5 лет, Международный консенсус по аллергии и ринологии (International Consensus Statement on Allergy and Rhinology: Rhinosinusitis ICAR-RS, 2021) представил новые правила диагностики риносинусита [2].
Согласно данным этого консенсуса, ежегодно ОРС встречается у 10% населения. По оценкам экспертов, в США 10–15% популяции страдают хроническим риносинуситом и примерно 2–4% имеют назальные полипы. У детей, не имеющих сопутствующих хронических заболеваний, частота хронических риносинуситов ниже и составляет 1–2%.
В России это заболевание ежегодно переносят около 10 млн человек. Однако реальное число больных значительно выше, поскольку многие пациенты не обращаются к врачу при легких катаральных формах ОРВИ. По мнению ряда авторов, в структуре заболеваний ЛОР-стационаров синусит составляет от 15 до 40% [3, 4].
Считается, что практически при любой ОРВИ в патологический процесс в той или иной степени вовлекается слизистая оболочка околоносовых пазух, поэтому в данном случае правомочно говорить именно о риносинусите. К вирусам, наиболее часто вызывающим ОРС у взрослых и детей, относятся риновирусы, вирусы гриппа и парагриппа, респираторно-синцитиальные, аденовирусы, коронавирусы, бокавирусы, метапневмовирусы и др. Спектр возбудителей бактериального ОРС остается относительно постоянным, чаще всего у пациентов идентифицируют Streptococcus pneumoniae и Haemophilus influenzae (суммарно 70–75%) [4].
Клиническая картина ОРС, безусловно, зависит от его формы. Так, симптомы ОРС (воспалительный процесс в полости носа и придаточных пазухах, продолжающийся меньше 4 нед) и рецидивирующего ОРС (от 4 эпизодов ОРС в год с отчетливыми бессимптомными периодами между ними) у взрослых характеризуются острым началом, появлением затруднения или полного отсутствия носового дыхания, боли и чувства давления, распирания в области лица, снижением, либо отсутствием обоняния.
Клинические проявления хронического риносинусита (воспалительный процесс в полости носа и придаточных пазухах, продолжающийся свыше 12 нед) отличаются от двух вышеперечисленных форм. В этом случае характерно появление двух или более из следующего перечня симптомов: ринорея или постназальный затек; затруднение или полное отсутствие носового дыхания; снижение или отсутствие обоняния; боль или чувство давления, распирания в проекции придаточных пазух носа с наличием одного объективного критерия (признаки гнойного отделяемого из околоносовых пазух или остиомеатального комплекса).
Важно также помнить, что на основании наличия полипов выделяют хронический риносинусит с полипами и без полипов.
Важным аспектом является переход вирусного ОРС в бактериальный. Не существует абсолютных критериев, позволяющих в обычной клинической практике со 100% точностью поставить диагноз бактериального ОРС. Дифференцировать вирусный и бактериальный риносинуситы зачастую сложно, в том числе потому, что они часто «накладываются» друг на друга. Суммируя данные последних международных согласительных документов по проблеме ОРС, в качестве основных критериев постановки диагноза «острый бактериальный синусит» можно выделить длительность заболевания более 10 дней или ухудшение состояния после пятого дня от начала ОРВИ. Клиническими признаками острого бактериального риносинусита могут быть гнойное отделяемое, односторонний болевой синдром в проекции придаточных пазух и ухудшение самочувствия. Маркером бактериальной инфекции служит повышенный уровень С-реактивного белка (СРБ), дополнительным критерием – повышение уровня прокальцитонина. Использование этих маркеров позволяет избежать необоснованного назначения АБП [5, 6].
Принципы лечения определены в федеральных клинических рекомендациях Минздрава России по ведению пациентов с острым риносинуситом [4]. Существуют и другой согласительный документ, которым часто руководствуются ЛОР-врачи, – EPOS-2020 [6].
Антибактериальная терапия показана при среднетяжелой и тяжелой форме ОРС, а также больным с тяжелой сопутствующей соматической патологией (сахарным диабетом и др.) и иммунокомпрометированным пациентам. При легкой форме ОРС назначение АБП рекомендуются только при рецидивирующей инфекции верхних дыхательных путей и клинической симптоматике ≥5–7 дней [4].
Поскольку основная цель лечения острого бактериального синусита – эрадикация возбудителя, предпочтение среди АБП должно отдаваться тем препаратам, которые обладают быстрыми бактерицидными эффектами воздействия. При этом критериями эффективности лечения выступает в первую очередь динамика основных симптомов синусита (локальной боли или дискомфорта в проекции пораженного синуса, выделений из носа, температуры тела) и общего состояния пациента [6]. При отсутствии заметного клинического эффекта в течение трех дней, не дожидаясь окончания курса АБТ, следует заменить препарат.
В качестве средства стартовой эмпирической терапии бактериального синусита применяется амоксициллин внутрь в дозе 500–1000 мг 3 раза/сут. Его альтернативами являются амоксициллин с клавулановой кислотой внутрь 500/125 мг 3 раза/сут или 875/125 мг 2 раза/ сут; цефуроксим 250–500 мг 2 раза/ сут; цефиксим 400 мг 1 раз/сут; цефдиторен внутрь 400 мг 2 раза/ сут [4].
Польза от назначения АБТ очевидна: это укорочение длительности симптомов, снижение риска бактерионосительства. Вместе с тем известны и определенные риски, сопутствующие приему АБП: желудочно-кишечные нежелательные явления, бактериальная резистентность, аллергия на противомикробные средства. В целом при ведении пациентов рекомендована выжидательная тактика в первые 7 дней (вследствие высокой вероятности вирусного генеза), отслеживание внезапного ухудшения симптомов, затяжного течения заболевания. К одному из серьезных недостатков системной антибактериальной терапии, как было сказано выше, относится антибиотикорезистентность, которая не развивается при использовании местной (топической) антибактериальной терапии [7–10].
Многие авторы подчеркивают определенные ограничения системной антибиотикотерапии для борьбы с инфекцией в верхних отделах дыхательных путей при ее неосложненном течении [7, 11]. Действительно, эффект системных АБП в отношении уровня назальных воспалительных маркеров является менее выраженным, чем в отношении воспалительных маркеров в легких. Кроме того, в условиях воспаления поступление лекарственных средств из кровяного русла в слизистую оболочку околоносовых пазух резко снижается, а при местном применении их концентрация в очаге воспаления в 100–120 раз выше [8].
Исходя из рекомендаций Минздрава России [4], АБП для местного применения могут назначаться как в комплексе с системными антибиотиками, так и в качестве монотерапии или же в комбинации с противовоспалительными препаратами и отхаркивающими муколитическими препаратами при лечении пациентов с легким течением ОРС, имеющих признаки бактериального воспаления, в частности выделения из носа гнойного характера. Клинический эффект от использования топических АБП должен оцениваться врачом через 3–4 дня от начала терапии; при отсутствии положительного эффекта следует рассмотреть вопрос о необходимости назначения АБП системного действия.
В России к применению при ОРС зарегистрированы следующие интраназальные спреи: фрамицетин – назальный антибактериальный спрей для применения у детей с рождения (оригинальный препарат Изофра, производство Франция); топический комбинированный препарат, содержащий дексаметазон + неомицин + полимиксин B + фенилэфрин и разрешенный к использованию у пациентов с 2,5 лет (оригинальный препарат Полидекса с фенилэфрином, производство Франция). Сочетание в назальном спрее Полидекса с фенилэфрином двух АБП – неомицина и полимиксина В – расширяет антибактериальный спектр его действия и обеспечивает мощный бактерицидный и взаимоусиливающий эффект в отношении основных возбудителей ОРС. Неомицин активен в отношении грамположительных и грамотрицательных микроорганизмов, вызывающих воспалительные заболевания верхних дыхательных путей, полимиксин B проявляет наибольшую эффективность в отношении грамотрицательных бактерий.
Известно, что интраназальные глюкокортикостероиды (ГКС) при использовании в монотерапии способны улучшать течение легкого и среднетяжелого ОРС, а также могут быть полезными в качестве адъюванта к АБП при тяжелой форме заболевания. В составе назального спрея Полидекса с фенилэфрином ГКС представлен дексаметазоном в дегидрированной форме, которая практически нерастворима в воде, что повышает безопасность топического действия в месте введения препарата, исключает системное воздействие и передозировку, обеспечивает выраженный противовоспалительный, противоотечный, гипосенсибилизирующий эффект. Дополнительное противоотечное и вазоконстрикторное действие реализует и другой компонент препарата – фенилэфрин, являющийся мягким сосудосуживающим средством из группы альфа-адреномиметиков.
ПРИМЕНЕНИЕ ТОПИЧЕСКИХ АНТИБАКТЕРИАЛЬНЫХ ПРЕПАРАТОВ
Высокая терапевтическая эффективность препарата Полидекса с фенилэфрином при остром и обострении хронического риносинусита была подтверждена в различных исследованиях как у взрослых, так и у пациентов детского возраста [12, 13].
Так, Овчинников А.Ю. с соавт. (2022) провели сравнительное наблюдательное исследование комплексного лечения затяжных риносинуситов у 60 взрослых пациентов после перенесенной SARS-CoV-2-инфекции. На фоне сравнительного 7-дневного лечения назальным спреем Полидекса с фенилэфрином (по одному впрыскиванию в нос 3 раза/ сут) и мометазона фуроатом (по 2 дозы 2 раза/ сут) положительная динамика в самочувствии пациентов по визуально-аналоговой шкале (ВАШ) отмечалась в обеих группах, однако на фоне применения Полидекса с фенилэфрином она была более выраженной в отношении всех симптомов уже ко второму визиту (р<0,05) – на третий день терапии. При этом у пациентов, которые получали мометазона фуроат, явное улучшение наблюдалось лишь к третьему визиту – на 7-й день терапии [14].
Гаращенко Т.И. с соавт. (2019) оценили терапевтическую активность препарата Полидекса с фенилэфрином при лечении 60 детей в возрасте от 2,5 до 18 лет с острым поствирусным риносинуситом. По результатам исследования были выявлены не только быстрое купирование симптоматики заболевания и выраженная нормализация микрофлоры полости носа, но также объективное снижение проявлений воспаления на основании исследования мазков-отпечатков со слизистой оболочки полости носа [4, 15].
Специализированные оториноларингологические исследования также продемонстрировали, что спрей Полидекса с фенилэфрином эффективен в стандартной терапии ОРС, причем эффективность местной противовоспалительной терапии сохранялась на протяжении всего периода наблюдения (12 сут). Было установлено, что препарат положительно влиял на двигательную активность мукоцилиарного транспорта как через 20 мин после введения, так и в отдаленные сроки наблюдения. Бактериологические исследования мазков со слизистой полости носа, выполнявшиеся до и после проводимого лечения, показали выраженную антимикробную активность Полидекса с фенилэфрином в отношении основных клинически значимых патогенов ОРС, которая проявлялась эрадикацией и снижением обсемененности биоматериала в большем проценте случаев по сравнению с группой контроля [1].
Интересное исследование, касающееся важных характеристик распределения лекарственного средства внутри носовой полости, что является значимым показателем для топических препаратов, было представлено Грибановой С.В. с соавт. (2022). Группой исследователей было проведено сравнительное изучение и анализ параметров распыления назальных монопрепаратов (спреев), содержащих фрамицетин: оригинального препарата Изофра (Laboratories Bouchara Recordati, Франция) и генерика Трамицент (ООО Гротекс, Санкт-Петербург). Для изучения распределения дозы препарата внутри носовой полости использовалась силиконовая модель носовой полости (Koken Co. Ltd., Токио, Япония). Динамические характеристики распыления и дисперсный состав частиц распыла спреев исследовались методом теневой фотографии. С использованием силиконовой имитационной модели носа было продемонстрировано, что спрей Изофра создает большее по площади распределение лекарственного вещества внутри полости носа по сравнению со спреем Трамицент, что свидетельствует о большей степени охвата оригинальным препаратом слизистой оболочки носа. Сравнение динамических характеристик распылов (длительности фаз распыла, угла и формы конуса) препаратов Изофра и Трамицент, определявшихся методом теневой фотографии, показало, что Изофра создает более равномерное распыление в виде мелкодисперсных частиц. В свою очередь, сравнительное изучение дисперсного состава позволило заключить, что основная масса дозы спрея Изофра распыляется каплями меньших размеров по сравнению со спреем Трамицент, что указывает на бόльшую степень дисперсности оригинального препарата [16].
КЛИНИЧЕСКИЙ ПРИМЕР
Пациент И., 42 лет, обратился к врачу общей практики с жалобами на повышение температуры тела до 37,8° С, заложенность носа, ночной кашель, слизисто-гнойное отделяемое из носа, боль в проекции гайморовых пазух, которые беспокоили его в течение последних 8 дней. Около 9 мес назад пациент перенес вирусную инфекцию, вирус SARS-CoV-2 был подтвержден; лечился амбулаторно, осложнений не наблюдалось.
Данные объективного осмотра: общее состояние удовлетворительное, кожные покровы телесного цвета, чистые, повышенной влажности. При аускультации легких – везикулярное дыхание, хрипов нет, частота дыхательных движений – 16/мин, сатурация кислорода – 97%. Другие органы и системы без особенностей.
Локально: слизистая оболочка полости носа гиперемирована, нижние носовые раковины отечны, вязкое слизисто-гнойное отделяемое.
Лабораторные показатели: в клиническом анализе крови – острофазовые показатели в пределах референсных значений. Уровень СРБ 6,0 мг/л, прокальцитонина – 0,02 нг/мл.
На рентгенограмме придаточных пазух носа: незначительное пристеночное утолщение в верхнечелюстных пазухах.
Для оценки тяжести риносинусита была применена ВАШ (рис. 1), на которой пациент отметил выраженность симптомов, равную 7 баллов, что соответствует средней тяжести заболевания. Значение по ВАШ более 5 баллов свидетельствует о неблагоприятном влиянии заболевания на качество жизни пациента [7, 15].
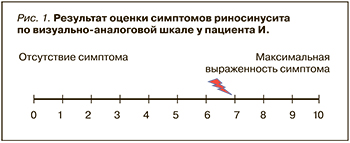
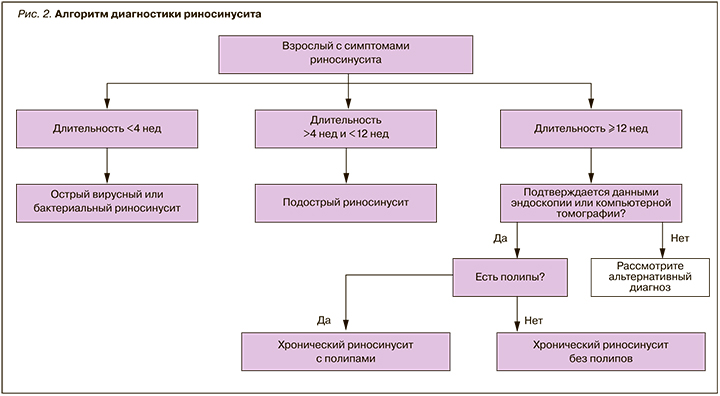
Согласно алгоритму, представленному на рисунке 2, у пациента имел место «острый вирусный или бактериальный риносинусит». Принимая во внимание состояние пациента, продолжающуюся симптоматику более 7 дней, слизисто-гнойный характер ринореи, было принято решение о назначении топической антибактериальной терапии. В связи с заложенностью носа целесообразным представлялось добавление к топическим АБП интраназального ГКС в сочетании с сосудосуживающим препаратом. Вышеуказанным условиям отвечает назальный спрей Полидекса с фенилэфрином, который и был назначен пациенту – по одному впрыскиванию 3 раза/сут; также ему был рекомендован деконгестант по мере необходимости 7 дней.
В дополнительном лечении пациент не нуждался, к использованию деконгестантов не прибегал. К четвертому дню лечения он отметил явное улучшение состояния, к шестому дню – полный регресс жалоб (0 баллов по ВАШ).


