Новая коронавирусная инфекция COVID-19, вызванная вирусом SARS-CoV-2, который генетически схож с ранее идентифицированным штаммом коронавируса, спровоцировавшим вспышку атипичной пневмонии в 2003 г., сопровождается высокой летальностью и создает огромную нагрузку на системы здравоохранения всех стран [1]. По прошествии времени становится очевидным, что ситуация отягощается не только длительной циркуляцией самого вируса в популяции, его мутацией, бессимптомными проявлениями, но и отдаленными последствиями заболевания, связанными в том числе с несвоевременной госпитализацией пациентов [2, 3]. Известно, что инфицирование вирусом SARS-CoV-2 может вызывать пять различных исходов: а) бессимптомное течение (1,2%); б) легкую и среднюю степень тяжести заболевания (80,9%); в) тяжелые случаи (13,8%); г) критические случаи (4,7%); д) смерть (2,3%) [4].
Исследование 44 672 пациентов с положительным результатом респираторного мазка на определение рибонуклеиновой кислоты (РНК) SARS-CoV-2 продемонстрировало, что большинство случаев COVID-19 (81,0%) протекает в легкой форме, 14,0% – в тяжелой, с нарастанием дыхательной недостаточности, прогрессированием повреждения легких и формированием нестабильной гемодинамики, еще в 5,0% развивается критическая респираторная недостаточность, септический шок и/или полиорганная недостаточность [5]. Несомненный интерес представляет изучение основных факторов, значимо влияющих на развитие у пациента неблагоприятного сценария заболевания, что позволит максимально рано принимать решение о госпитализации. Одним из ключевых вопросов, стоящих перед системой здравоохранения, остается оптимальный алгоритм определения условий ведения больных с COVID- 19 (на амбулаторном или стационарном этапах) [6]. Во Временных клинических рекомендациях по ведению пациентов с новой коронавирусной инфекцией, разработанных Минздравом России [7], определены контингенты, подлежащие лечению в условиях стационара; вместе с тем в реальной практике нередко наблюдается задержка сроков госпитализации, ее несвоевременность, что связано именно с ошибочным решением врача об этапности оказания медицинской помощи.
Цель настоящего исследования – изучить фенотип пациента с подтвержденной новой коронавирусной инфекцией COVID-19 и предложить эффективный способ принятия решений о своевременной госпитализации в условиях реальной клинической практики.
МАТЕРИАЛ И МЕТОДЫ
Исследование выполнено на базе Самарского государственного медицинского университета (ГМУ) коллективом кафедры госпитальной терапии с курсами поликлинической терапии и трансфузиологии в рамках темы «Фундаментальные, клинико-патогенетические и эпидемиологические аспекты COVID-19: междисциплинарный подход к профилактике, диагностике, лечению и последующей реабилитации пациентов с коронавирусной инфекцией».
Сбор данных. Ретроспективно методом сплошной выборки в условиях одного лечебного учреждения Самары (Клиники Самарского ГМУ) в течение всего октября 2020 г. в исследование было включено 100 пациентов (56 мужчин и 44 женщины, средний возраст 49,58±15,87 лет), получавших лечение амбулаторно или в стационаре. Критерии включения: диагноз «новая коронавирусная инфекция», подтвержденный лабораторно методом полимеразной цепной реакции (ПЦР); добровольное информированное согласие пациента. Критерий исключения: случай заболевания COVID-19, закончившийся летальным исходом. Случаем заболевания считали весь период оказания первичной медико-санитарной или стационарной помощи пациенту с диагнозом COVID-19 (МКБ-10: U07.1).
Сбор данных осуществлялся специально обученным медицинским персоналом, который в ходе исследования принимал участие в изучении результатов опроса пациентов, первичной медицинской документации. В индивидуальную регистрационную карту (ИРК) больного вносилась следующая информация: пол, возраст, рост, вес, индекс массы тела (ИМТ), анамнез табакокурения, сопутствующие заболевания, с которыми пациент состоит на диспансерном учете (артериальная гипертензия, сахарный диабет, ишемическая болезнь сердца, язвенная болезнь желудка, хронический гастрит, хроническая обструктивная болезнь легких, бронхиальная астма, хроническая болезнь почек, варикозная болезнь нижних конечностей, перенесенный инсульт). Также указывались сведения о клинических симптомах заболевания (повышение температуры тела, кашель, одышка, выраженная слабость, головокружение, головные боли, кардиалгии, боли в спине и суставах, дискомфорт в эпигастральной области, запоры, нарушения сердечного ритма) и лекарственных средствах, принимаемых пациентом постоянно (ингибиторы АПФ, сартаны, диуретики, антагонисты кальция, β-блокаторы, гипогликемические средства, статины, антикоагулянты, антиагреганты, химиотерапевтические препараты, флеботоники) в период заболевания COVID-19. Кроме этого, в ИРК фиксировались лабораторные и функциональные показатели, отраженные в первичной медицинской документации на момент начала (1–3-е сутки) и окончания случая заболевания: количество лейкоцитов, эритроцитов, уровень гемоглобина, скорость оседания эритроцитов (СОЭ), концентрация общего белка, общего и прямого билирубина, мочевины, креатинина, аланиламинотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ), глюкозы, С-реактивного белка (СРБ), Д-димера, фибриногена сыворотки крови; параметры эхокардиографического исследования (ЭхоКГ) со стандартным определением фракции выброса левого желудочка (ФВ ЛЖ), данные компьютерной томографии (КТ) органов грудной клетки с указанием процента поражения легочной ткани.
Все пациенты были проинформированы о ходе исследования и подписали добровольное согласие в соответствии со стандартами надлежащей клинической практики. Протокол исследования был одобрен этическим комитетом Самарского государственного медицинского университета.
Статистический анализ. Собранные данные были обработаны с использованием стандартных статистических программ. С учетом рассчитанных коэффициентов в одномерной логистической модели в зависимости от условий оказания медицинской помощи (амбулаторное или стационарное) был рассчитан вес каждого признака для разработанного алгоритма принятия решений о своевременной госпитализации в отношении пациентов с COVID-19. Качество полученного алгоритма было проверено путем построения ROC-кривых. Описание нормально распределенных количественных признаков выполнено с указанием среднего и среднеквадратичного отклонения (М+SD), приведено сравнение групп по критерию Манна–Уитни–Вилкоксона.
РЕЗУЛЬТАТЫ
Описание популяции. В ходе исследования нами были изучены данные пациентов, внесенные в ИРК. Установлено, что большинство больных (n=56/56,0%) были направлены на стационарный этап оказания медицинской помощи (1-я группа), амбулаторно лечились и наблюдались 44 пациента (2-я группа). С целью решения основной задачи исследования – изучения фенотипа пациента с COVID-19, подлежащего госпитализации, нами был проведен последовательный анализ популяции двух групп пациентов, сделано сравнение их по основными клинико-демографическим параметрам. Основные клинико-демографические характеристики участников исследования представлены в таблице 1.
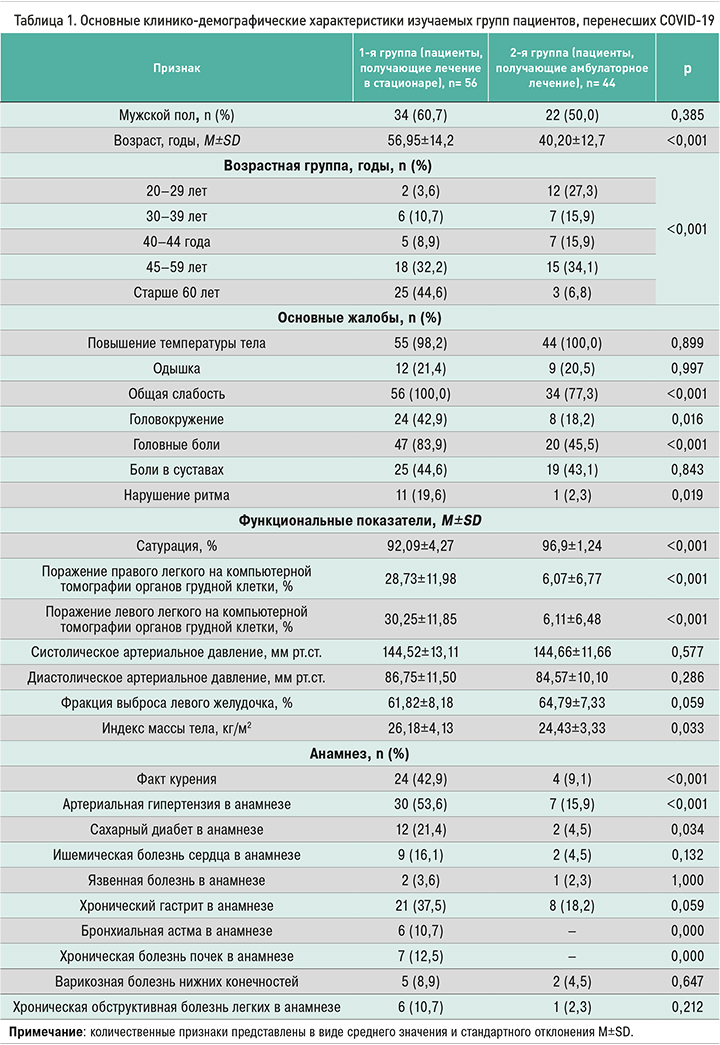
Обратим внимание, что пациенты, направленные на стационарный этап оказания медицинской помощи, были статистически значимо (p <0,001) старше (56,95±14,20 лет) в сравнении с пациентами, получавшими лечение амбулаторно (40,20±12,70 лет). При этом большинство стационарных пациентов (44,0%) относилось к возрастной группе лиц старше 60 лет. В возрасте 45–59 лет процент пациентов, получавших лечение как амбулаторно, так и стационарно, был сравним; соответственно в более молодом возрасте превалирует оказание медицинской помощи на дому, несмотря на имевшие место случаи госпитализации в стационар.
В совокупности эти данные демонстрируют, что возраст служит важнейшим фактором при решении вопроса о выборе этапа оказания медицинской помощи. Вместе с тем в нашем исследовании не все пациенты старше 60 лет были направлены в стационар, а случаи госпитализации наблюдались в том числе и среди лиц молодого возраста. С учетом этого необходимо было проанализировать и другие параметры, сопоставить их влияние на своевременность принятия решений об уровне оказания медицинской помощи.
Анализируя анамнестические данные, следует подчеркнуть, что среди госпитализированных пациентов с COVID-19 было статистически значимо больше лиц с наличием в истории болезни артериальной гипертензии (p <0,001), сахарного диабета (p=0,034), хронической болезни почек (p=0,042). Основная часть пациентов обеих групп не имели анамнеза курения, однако процент курящих лиц был статистически значимо выше (p <0,001) в 1-й группе (42,9%), чем во 2-й.
Несмотря на множество клинических проявлений заболевания, статистически значимые данные были зарегистрированы в отношении следующих жалоб: головные боли (p <0,001), кашель (p <0,001), одышка (p <0,001). Заметим, что статистически значимым (p <0,001) проявлением оказалось также нестабильное артериальное давление (АД), которое было зарегистрировано у 48,2% стационарных пациентов и 18,2% амбулаторных больных. За параметр нестабильного АД мы принимали значительные (более 30 мм рт.ст. как в сторону повышения, так и понижения) колебания систолического и диастолического АД в течение суток на протяжении всего периода наблюдения за пациентами.
Существенные различия между стационарными и амбулаторными пациентами с COVID-19 в нашем исследовании наблюдались не только в клинико-анамнестических, но и диагностических данных. Так, статистически значимые различия (p <0,001) были получены по сатурации крови, которая в 1-й группе больных была ниже, чем у пациентов из амбулаторной группы; при этом данный параметр коррелировал со степенью поражения легочной ткани (r=-0,59, p=0,003). Также статистически значимые различия между исследуемыми группами были зарегистрированы в отношении таких показателей, как СРБ, СОЭ, глюкоза, креатинин и D-димер.
Полученные и обработанные нами данные не имеют существенных расхождений с результатами исследований, опубликованных в открытых литературных источниках на таких ресурсах, как PubMed, Cochrane, eLIBRARI, EMBASE, Clinical evidence, Centre for Evidence based medicine. Однако проводившийся нами сплошной сбор данных и включение пациентов в установленный временной промежуток позволили нам не только представить клинико-демографические характеристики больных, но и проанализировать исходы COVID-19 (госпитализация/амбулаторное лечение) с выявлением значимых критериев для госпитализации.
На основании полученных клинико-демографических и лабораторно-диагностических параметров нами построены прогностические модели, позволяющие с высокой долей статистической значимости выделить признаки, которые являются важными для определения уровня оказания медицинской помощи пациентам с COVID-19 – стационарного или амбулаторного. По данным одномерной логистической регрессии, представленной в таблице 2, в прогностическую модель вошли следующие показатели: возраст старше 65 лет, избыточная масса тела, курение, наличие артериальной гипертензии (АГ) и сахарного диабета (СД).
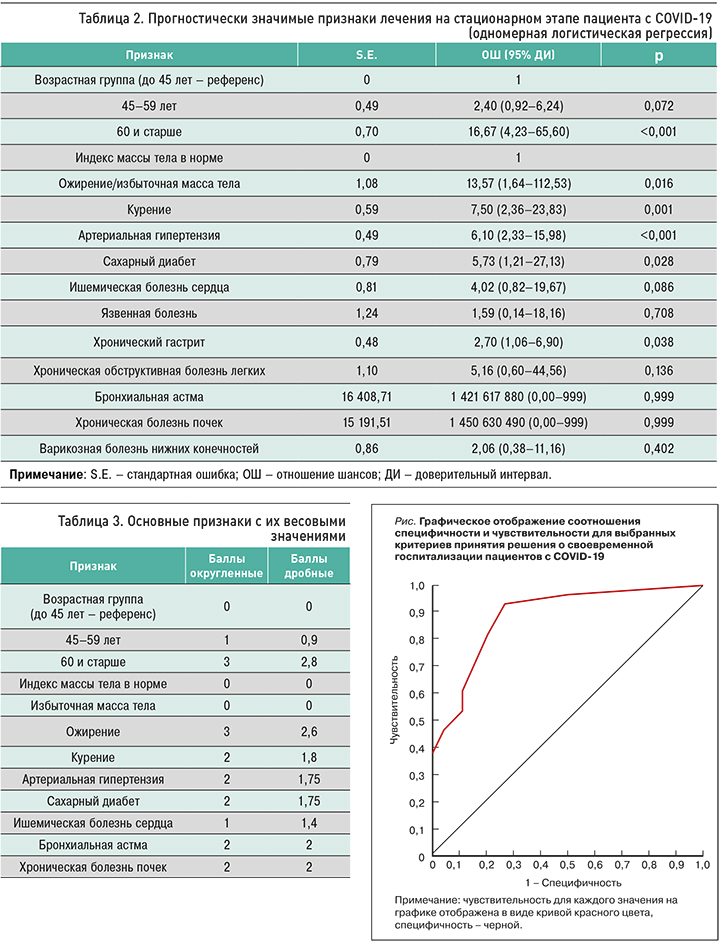
Ориентируясь на коэффициенты в одномерной логистической модели, нами была сформирована шкала (табл. 3), в которой с учетом рассчитанных коэффициентов в зависимости от условий оказания медицинской помощи (стационарно/амбулаторно) определен вес каждого признака.
Полученные цифровые значения в отношении каждого признака позволили нам рассматривать модель (шкалу) принятия решений в отношении уровня оказания медицинской помощи у конкретного пациента.
Способ принятия решения о своевременной госпитализации. Предложенный нами способ предполагает использование Шкалы маршрутизации и своевременности госпитализации пациента с COVID-19 (акроним АРГО-VID-19). В шкале АРГО-VID-19 каждому признаку присвоено определенное количество баллов, представленных в таблице 3. Так, в 1 балл оцениваются такие параметры, как возраст от 45 до 59 лет включительно, ИМТ 25–29,9, ишемическая болезнь сердца, в 2 балла – анамнез табакокурения, наличие СД, АГ, бронхиальной астмы, хронической болезни почек, в 3 балла – возраст старше 60 лет, ИМТ ≥30.
При сравнительном анализе в логистической модели установлено, что в случае общей суммы баллов от 0 до 3 включительно пациент находился на амбулаторном этапе и имел благоприятный исход заболевания. Если общее количество баллов превышает 3 балла, то рекомендовано рассмотреть вопрос о госпитализации пациента с подтвержденным диагнозом COVID-19 в стационар вне зависимости от других клинических показателей и даже в отсутствие у него на момент первого контакта с врачом клинических проявлений инфекции.
Качество полученного нами способа принятия решения о своевременной госпитализации проверено путем построения ROC-кривой, представленной на рисунке. Координаты этой ROC-кривой приведены в таблице 4.
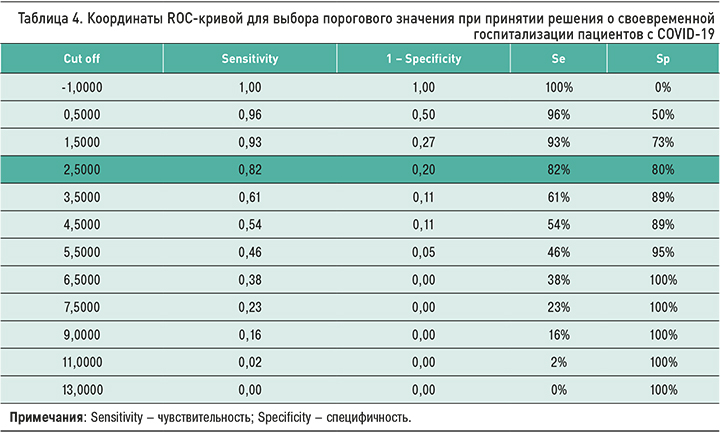
Анализируя предложенную схему, стоит принять во внимание, что значение 3 балла – самое верное: в этом случае чувствительность метода составляет 82%, а специфичность – 80%.
ОБСУЖДЕНИЕ
Проведенное исследование было посвящено изучению пациентов, инфицированных вирусом SARS-CoV-2, и основано на ретроспективном анализе клинико-демографических показателей, данных анамнеза, течения заболевания и его исходов. Основными задачами были изучение фенотипа амбулаторных пациентов с назначенным лечением в сравнении с больными, направленными на стационарный этап оказания медицинской помощи, для формирования алгоритма принятия решений в отношении уровня оказания медицинской помощи при COVID-19.
При подготовке материала нами были проанализированы данные, опубликованные в открытом доступе на таких ресурсах, как PubMed, EMBASE, Cochrane, eLIBRARY. Было обнаружено значимое количество проводимых исследований по COVID- 19, что отражает большой интерес к оптимизации оценки состояния пациентов, прогнозированию вероятности возникновения отсроченных осложнений в условиях реальной клинической практики, в том числе связанных с несвоевременной госпитализацией. С этой целью необходимо последовательно проанализировать основные характеристики пациентов, которые по тем или иным причинам проходили лечение в стационаре.
Исследование госпитализированных пациентов с COVID-19 в Нью-Йорке показало, что наличие ожирения сопряжено с высоким риском тяжелого заболевания [8]. Кроме того, доказано, что SARS-CoV-2 может негативно влиять на сердечно-сосудистую систему, вызывая декомпенсацию различных форм ишемической болезни сердца [9, 10], неконтролируемое повышение АД [11], отрицательно сказываться на состоянии желудочно-кишечного тракта [12], затрудняет коррекцию уровня глюкозы крови при наличии в анамнезе СД [13], а также может провоцировать острую почечную недостаточность [14, 15]. Оценка влияния вирусной инфекции на печень у 148 пациентов с COVID-19 показала, что у более трети пациентов зафиксированы нарушения функции этого органа, что продлило срок их госпитализации [16]. В нашем исследовании среди сопутствующих заболеваний у пациентов, получавших амбулаторное лечение, наиболее часто наблюдались хронический гастрит (18,2%) и АГ (15,9%), тогда как у стационарных больных, помимо АГ (53,6%) и хронического гастрита (37,5%), были зарегистрированы СД (21,4%), ишемическая болезнь сердца (16,1%), хроническая болезнь почек (12,5%), бронхиальная астма (10,7%), хроническая обструктивная болезнь легких (10,7%).
На сегодняшний день известны ориентировочные сроки острого периода COVID-19. Так, результаты анализа по случаям COVID-19 в 38 странах показали, что средняя продолжительность болезни от появления симптомов до выздоровления составляет 24,7 дня (95% доверительный интервал (ДИ): 22,9–28,1), а до смертельного исхода – 17,8 дней (95% ДИ:16,9–19,2) [17]. В нашем исследовании средняя продолжительность случая оказания медицинской помощи пациентам 1-й группы (стационарные больные) составила 21,20±5,26 дня, что статистически было больше (p=0,004), чем для пациентов 2 группы (амбулаторных больных) – 15,00±2,97 дней.
В опубликованном реестре пациентов из Китая, инфицированных Sars-Cov-2, было отмечено, что наиболее частыми симптомами COVID-19 были лихорадка (98,0%), кашель (76,0%), одышка (45,2%), миалгия или утомляемость (44,0%). К менее распространенным симптомам относились головная боль (8,0%), кровохарканье (5,0%) и диарея (3,0%) [18]. Наши данные в этом плане несколько отличаются: так, у пациентов 1-й группы головные отмечались в 83,9% случаях, кашель в – 76,8%, одышка – в 62,5%. В свою очередь, у пациентов 2-й группы головные боли встречались только в 45,5%, а кашель – в 40,9% случаев. У 29,5% амбулаторных больных имели место боли в суставах.
Исследования в области клинико-лабораторной диагностики показали, что у пациентов с COVID- 19 зарегистрированы частые случаи повышения уровня лактатдегидрогеназы (ЛДГ), АСТ, АЛТ, СРБ, креатинкиназы, СОЭ, лейкоцитов, уровеня Д-димера, прокальцитонина, мочевины и креатинина [19]. Наряду с этим обнаружено снижение уровня гемоглобина, количества лимфоцитов, эозинофилов и сывороточного альбумина [20]. У 82,1% пациентов, поступивших в ОРИТ, наблюдалась лимфопения [21].
При оценке лабораторных данных пациентов, включенных в наше исследование, зафиксировано, что средняя СОЭ у больных амбулаторной группы составила 11,11±6,32 мм/ч, при этом у стационарных пациентов данный показатель был существенно выше – 19,35±14,86 мм/ч. Средний показатель СРБ оказался в 2 раза выше в группе пациентов, получавших лечение в стационаре: 32,38±31,90 против 15,45±21,50 мг/л в амбулаторной группе. При оценке состояния гемостаза уровень Д-димера у пациентов 2-й группы также был ниже по сравнению со стационарными больными: 132,03±85,37 против 191,11±95,62 нг/л соответственно.
При анализе результатов КТ грудной клетки установлено, что у 98% пациентов имелось двустороннее поражение легких, наиболее частыми проявлениями которого на изображении были двусторонние множественные долевые и субсегментарные области консолидации, двустороннее помутнение матового стекла и субсегментарные области консолидации [22, 23]. Средний показатель процента поражения легких для группы стационарных пациентов в нашем исследовании составил 28,73±11,98 и 30,25±11,85 для правого и левого легкого соответственно. Среднее значение уровня сатурации крови у больных, получавших амбулаторное лечение, равнялось 96,9±1,24, в то время как этот же показатель у стационарной группы составлял 92,09±4,27.
Результаты настоящего исследования, полученные путем анализа фенотипических признаков, первичной медицинской документации (включая анамнез заболеваний, с которыми пациент состоит на диспансерном учете), клинико-лабораторных данных и сроков госпитализации (при ее подтверждении) пациентов с COVID-19, демонстрируют, что существуют наиболее весомые критерии, по наличию которых можно спрогнозировать вероятность отсроченных неблагоприятных прогнозов у данной группы больных. Разработанная нами балльная система, основанная на анализе клинико-демографических показателей, факторов образа жизни, сопутствующих патологических состояний и заболеваний, а также анамнестических данных, позволяет определиться с условиями ведения больных COVID-19. При общей сумме баллов от 0 до 3 включительно пациенту проводят амбулаторное лечение, если же общее количество баллов превышает 3, рекомендовано рассмотреть вопрос о госпитализации в стационар. Повторимся, что именно порог в 3 балла является оптимальным для данного способа принятия решения о своевременной госпитализации, поскольку чувствительность для предложенных критериев оценки в выбранном пороговом значении равна 82%, а специфичность – 80%.
Способ оценки своевременности госпитализации пациента с подтвержденной новой коронавирусной инфекцией COVID-19 может применяться как на момент первичного обращения пациента в амбулаторно-поликлиническом звене после лабораторного подтверждения заболевания, так и при его выявлении в качестве сопутствующего диагноза у больного, получающего лечение в условиях стационара по поводу любого другого патологического состояния, не связанного с вирусом SARS-CoV-2.
ЗАКЛЮЧЕНИЕ
Полученные нами данные пациентов из группы исследования, анализ их клинико-демографических, анамнестических, лабораторно-инструментальных показателей дает возможность идентифицировать неблагоприятный фенотип пациента с подтвержденной новой коронавирусной инфекцией, характеризующийся высокой вероятностью возникновения отсроченных негативных проявлений заболевания.
Нами определены весомые критерии, позволяющие принять врачу решение о госпитализации с помощью способа АРГО-VID-19 вне зависимости от клинических проявлений заболевания. Балльный вариант оценки возникновения отсроченных осложнений доступен и прост в применении на любом этапе ведения пациентов с COVID-19 и позволяет избежать их несвоевременной госпитализации. Данный способ определения условий проведения лечения для пациентов целевой группы (амбулаторное/стационарное) оптимизирует процесс их маршрутизации и способствует снижению риска возникновения худших исходов.
Мы заявляем, что дизайн наблюдения и полученные нами данные соответствуют критериям оригинального исследования. Все авторы гарантируют, что внесли существенный вклад в получение, анализ и интерпретацию данных и гарантируют точность и добросовестность на всех этапах проведенной работы. Соавторы представленной работы ознакомлены с окончательной версией работы и согласились с представлением ее к публикации.



