Несмотря на то что ситуация с COVID-19 в России в настоящее время относительно стабильна, последствия новой коронавирусной инфекции еще долго будут напоминать о себе многим перенесшим ее пациентам. Причина проста: организм постепенно накапливает различные хронические заболевания, поддерживать которые в состоянии ремиссии с годами становится все труднее, при этом любое инфекционное заболевание способно привести к обострению имеющейся хронической патологии. Это особенно ярко проявилось именно у больных COVID-19: ко множеству проблем со здоровьем эта инфекция добавляет свои собственные отдаленные последствия, которые касаются практически всех органов и систем организма, но пока мало изучены [1].
В данной работе на конкретных примерах с патоморфологическим обоснованием мы рассмотрим варианты тяжелого течения COVID-19 с летальным исходом, которые в ряде случаев можно назвать клиническими масками новой коронавирусной инфекции [2, 3].
КЛИНИЧЕСКИЙ СЛУЧАЙ № 1: «ПОД КОРОНОЙ У ВИРУСА»
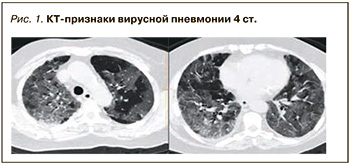 Пациент – мужчина, 53 лет. «Сосудистый» анамнез – не леченая гипертоническая болезнь. Страдал ожирением. Поводом для вызова скорой медицинской помощи стали лихорадка, одышка, синкопальное состояние. При поступлении в больницу выявлены КТ-признаки вирусной пневмонии 4 ст. (рис. 1).
Пациент – мужчина, 53 лет. «Сосудистый» анамнез – не леченая гипертоническая болезнь. Страдал ожирением. Поводом для вызова скорой медицинской помощи стали лихорадка, одышка, синкопальное состояние. При поступлении в больницу выявлены КТ-признаки вирусной пневмонии 4 ст. (рис. 1).
На электрокардиограмме (ЭКГ) обнаружены признаки гипертрофии миокарда левого желудочка, на эхокардиограмме (ЭхоКГ) – умеренная легочная гипертензия. По данным ультразвукового исследования (УЗИ) органов брюшной полости имели место признаки хронического панкреатита, диффузные изменения увеличенной печени.
Результаты биохимического анализа крови: гипоальбуминемия, высокий уровень Д-димера и C-реактивного белка (СРБ), нарастание креатинина в динамике, гипергликемия, лейкоцитоз с лимфопенией, снижение сатурации кислорода.
У больного наблюдались выпот под печенью, парез кишечника, гипотония, тахикардия.
Таким образом, тяжелое состояние пациента было обусловлено тяжелой вирусной пневмонией, осложненной развитием острого респираторного дистресс-синдрома (ОРДС), почечной недостаточностью, впервые выявленным сахарным диабетом и, возможно, мезентериальным тромбозом.
Заключительный клинический диагноз: основное заболевание: U07.1 Новая коронавирусная инфекция (COVID-19). ПЦР-тест на SARS-CoV-2 положительный.
Фоновые заболевания: ожирение 1 ст. Сахарный диабет 2 типа, впервые выявленный. Гипертоническая болезнь 1 ст.
Осложнения основного заболевания: двусторонняя вирусная полисегментарная пневмония. Острый респираторный дистресс-синдром. Синдром полиорганной недостаточности. Жировой гепатоз. ТЭЛА. Мезентериальный тромбоз. НК 2Б. Инфаркт миокарда 2-го типа. Нормоцитарная анемия легкой степени. Отек головного мозга.
 Сопутствующие заболевания: хронический панкреатит.
Сопутствующие заболевания: хронический панкреатит.
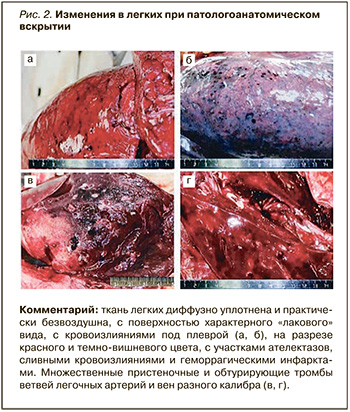
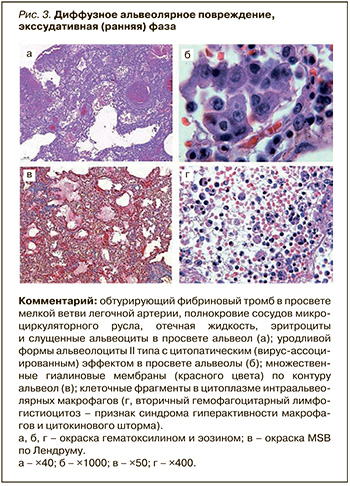
Результаты патологоанатомического вскрытия: изменения в легких макроскопически соответствовали понятию «шоковое легкое» (диффузному альвеолярному повреждению, или ОРДС при вирусной пневмонии). Ткань легких диффузно уплотнена и практически безвоздушна, с поверхностью характерного «лакового» вида, с кровоизлияниями под плеврой, на разрезе – красного и темно-вишневого цвета, с участками ателектазов, сливными кровоизлияниями и геморрагическими инфарктами. Выявлены множественные пристеночные и обтурирующие тромбы ветвей легочных артерий и вен разного калибра (рис. 2). Гистологически диагностирована ранняя (экссудативная) фаза диффузного альвеолярного повреждения в сочетании с поражением сосудов разного калибра (микроангиопатия – эндотелиит, тромбозы), что характерно для COVID-19 (рис. 3).
Таким образом, пациент стал жертвой «двойного удара» – альвеолярного и сосудистого повреждения структур аэрогематического барьера, ведущего к тяжелой гипоксии. Причем сосудистые изменения в таком случае распространяются за пределы легких и сочетаются с синдромом гиперкоагуляции и развитием тромбозов и эмболий. Патогенез этих патологических процессов связывают как с прямым действием вируса на разные клеточные популяции, включая эндотелий, так и с неадекватным иммунным ответом с развитием синдрома гиперактивности макрофагов, дисфункции Т-лимфоцитов и цитокинового «шторма». При этом лимфопения в общем анализе крови, повышение уровней интерлейкина-6 и ряда других цитокинов являются клиническими признаками неблагоприятного прогноза течения заболевания.
 В рассматриваемом примере результатом системной ангиопатии и гиперкоагуляционного синдрома стало развитие мезентериального тромбоза и гангрены тонкой кишки наряду с характерным для COVID-19 катарально-геморрагическим энтеритом и колитом (рис. 4).
В рассматриваемом примере результатом системной ангиопатии и гиперкоагуляционного синдрома стало развитие мезентериального тромбоза и гангрены тонкой кишки наряду с характерным для COVID-19 катарально-геморрагическим энтеритом и колитом (рис. 4).
Другими проявлениями системных поражений при COVID-19 были развитие острой почечной недостаточности в результате описанного при этой инфекции повреждения эпителия канальцев почек, гипергликемия, часто переходящая во впервые выявленный сахарный диабет 2 типа, а также очаги повреждения миокарда и жировой гепатоз. При этом большое значение имеет коморбидная патология: в данном случае таковой было ожирение, играющее роль в нарушенном иммунном ответе, и гипертоническая болезнь с изначальной микроангиопатией.
Таким образом, неблагоприятный исход заболевания в этом случае наглядно демонстрирует полиорганный характер новой коронавирусной инфекции и влияние на патологический процесс коморбидной патологии.
КЛИНИЧЕСКИЙ СЛУЧАЙ № 2: «ЦЕРЕБРАЛЬНОЕ ЭХО»
Пациент – мужчина, 78 лет. «Сосудистый» анамнез – многолетняя не леченая гипертоническая болезнь. Больной поступил с пароксизмом тахиформы трепетания предсердий, диффузным цианозом, гипотонией, тяжелой пневмонией и инсультом 8-дневной давности.
На КТ выявлены признаки вирусной пневмонии (3 ст.), на ЭКГ – пароксизм трепатения предсердий с частотой сердечных сокращений (ЧСС) около 300 уд./мин.
Результаты биохимического анализа крови: тромбоцитопения, высокий уровень Д-димера, гипопротеинемия, в периферической крови – ускорение СОЭ, лимфопения, лейкопения. Результаты аутопсии позволили сформулировать следующий патологоанатомический диагноз.
Основное заболевание: U07.1 Новая коронавирусная инфекция (COVID-19). ПЦР-тест на SARS-CoV-2 положительный.
Фоновое заболевание: гипертоническая болезнь: эксцентрическая гипертрофия миокарда (масса сердца 420 г, толщина стенки левого желудочка 2,0 см, правого – 0,5 см). Артериолосклеротический нефросклероз.
Осложнения основного заболевания: двусторонняя нижнедолевая вирусная пневмония (диффузное альвеолярное повреждение, экссудативная фаза). Красный тромб правой средней мозговой артерии. Ишемический инфаркт в подкорковых ядрах и теменно-височной области головного мозга. Хроническое общее венозное полнокровие: «мускатная» печень, цианотическая индурация почек, селезенки. Отек головного мозга.
Сопутствующие заболевания: стенозирующий атеросклероз коронарных артерий сердца, артерий основания головного мозга (II стадия, 3 степень, стеноз до 50%), атеросклероз аорты (IV стадия, 3 степень).
Поражение центральной нервной системы при COVID-19 в старших возрастных группах во многом обусловлено коморбидной патологией и не всегда позволяет разграничить влияние инфекции и сопутствующей соматической патологии, которые чаще всего взаимно отягощают друг друга.
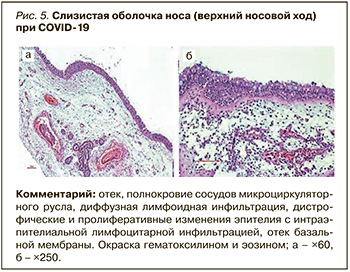
 Характерные симптомы COVID-19 в виде временных аносмии и агевзии (утраты вкусовых ощущений) более вероятно связаны не с повреждением соответствующих отделов головного мозга, а с поражением слизистой оболочки носа и полости рта (рис. 5).
Характерные симптомы COVID-19 в виде временных аносмии и агевзии (утраты вкусовых ощущений) более вероятно связаны не с повреждением соответствующих отделов головного мозга, а с поражением слизистой оболочки носа и полости рта (рис. 5).
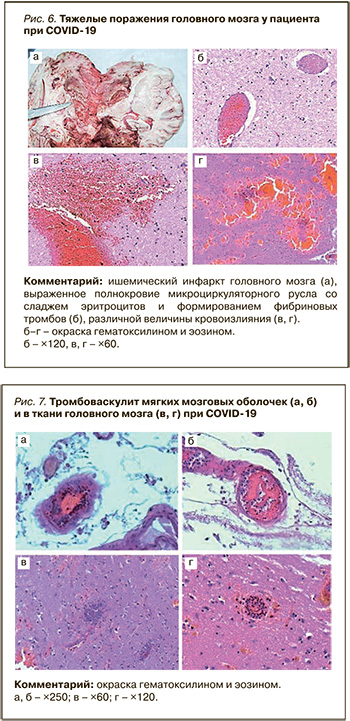
В то же время для COVID-19 характерны разнообразные, нередко тяжелые поражения головного мозга, вызванные как гипоксией, цитокиновым «штормом» или, возможно, прямым вирусным поражением, так и ангиопатией с тромбозами и эмболиями (рис. 6).
При микроскопическом исследовании у некоторых умерших выявляется тромбоваскулит мягких мозговых оболочек и в ткани головного мозга (рис. 7).
Согласно одной из гипотез, вирус при определенных условиях (например, при цитокиновом «шторме») может проникать через гематоэнцефалический барьер и вызывать у отдельных пациентов развитие специфического COVID-19-вирусного менингита и энцефалита. Однако в любом случае гипоксия при вирусной пневмонии может приводить к гипоксической гибели нейронов, а характерный синдром гиперкоагуляции – к развитию инфарктов и кровоизлияний в головной мозг.
Факторами, предрасполагающими к развитию неврологических нарушений при COVID-19, являются разнообразные коморбидные хронические заболевания, особенно сердечно-сосудистой системы, и сахарный диабет.
В клинике наблюдаются головная боль, головокружение, тошнота, рвота, менингиальный симптомокомплекс, нарушения сознания, парестезии в руках и ногах, миалгии, двигательные нарушения, речевые нарушения, эпилептические приступы, нарушения поведения, психические нарушения. Определенный опыт (пока небольшой) показывает, что некоторые неврологические и психические нарушения могут долгое время сохранятся после выздоровления [4].
КЛИНИЧЕСКИЙ СЛУЧАЙ № 3: «БЕРЕГИТЕ ПЕЧЕНЬ»
Пациент, 67 лет, с КТ-признаками пневмонии 2–3 ст., алкогольным циррозом печени, алкогольной поливисцеропатией, лихорадкой, геморрагическим синдромом, желтухой, макроцитарной анемией, лейкоцитозом, лимфопенией, избытком креатинина в крови и гипогликемией. Результаты аутопсии позволили сформулировать следующий патологоанатомический диагноз.
Основное заболевание: U07.1 Новая коронавирусная инфекция (COVID-19). ПЦР-тест на SARS-COV-2 положительный.
Сочетанное заболевание: алкогольный крупномелкоузловой цирроз, класс С по Чайлд–Пью.
 Фоновые заболевания
Фоновые заболевания
1. Хроническая алкогольная интоксикация с полиорганными поражениями: хронический атрофический гастрит, хронический индуративный панкреатит в стадии ремиссии (атрофия, склероз и липоматоз поджелудочной железы), алкогольная кардиомиопатия.
2. Гипертоническая болезнь: эксцентрическая гипертрофия миокарда (масса сердца 460 г, толщина миокарда левого желудочка 2,0 см, правого – 0,3 см). Артериолосклеротический нефросклероз.
Осложнения: двусторонняя нижнедолевая вирусная полисегментарная пневмония. ОРДС. Печеночно-клеточная недостаточность (АСТ 334 ед./л, АЛТ 81 ед./л, общ. билирубин 383 ммоль/л). Желтушное прокрашивание кожных покровов и слизистых оболочек. Синдром портальной гипертензии: варикозное расширение вен пищевода, спленомегалия (масса селезенки 220 г), асцит (800 мл). Хроническая почечная недостаточность (мочевина 18,7 ммоль/л, креатинин 320,0 мкмоль/л от 04.06.2020).
Сопутствующие заболевания: стенозирующий атеросклероз коронарных артерий сердца (III стадия, 2 степень, стеноз 50%). Атеросклероз аорты (IV стадия, 3 степень). Хронический холецистит в стадии ремиссии.
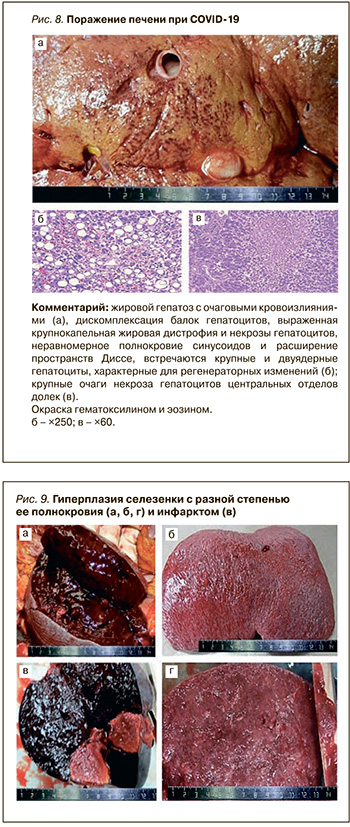
Как показывает опыт, в подобных случаях COVID-19 способствует бурному течению и прогрессированию органных поражений, в частности алкоголь-ассоциированных. Однако поражение печени в виде жирового гепатоза, нередко с очаговыми кровоизлияниями и обширными участками гипоксических некрозов характерно практически для всех летальных исходов,связанных с COVID- 19 (рис. 8).
Помимо этого, при данной инфекции часто отмечается гиперплазия селезенки, сходная с септической (но в наблюдениях без сепсиса) вследствие иммунных и сосудистых нарушений. Встречаются тромбоз ветвей селезеночной артерии и инфаркты селезенки (рис. 9). Следствием этого может быть разрыв капсулы селезенки с фатальным внутрибрюшным кровотечением.
КЛИНИЧЕСКИЙ СЛУЧАЙ № 3: «МИКРОБНАЯ ИНТЕРВЕНЦИЯ»
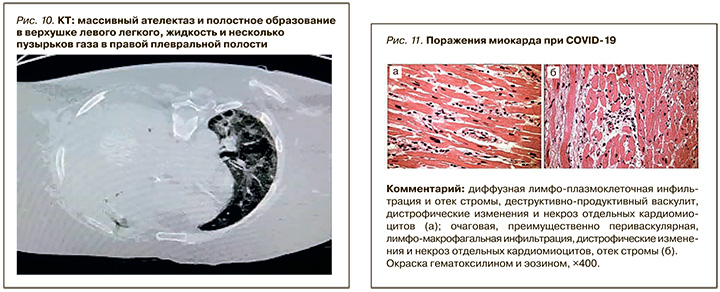
Пациентка – женщина, 71 года, с «сосудистым» анамнезом: гипертонической болезнью, хронической ишемией головного мозга (дисциркуляторной энцефалопатией). Поступила с парапроктитом, аноректальным абсцессом, лихорадкой, одышкой, интоксикацией. Отмечены также множественные кисты правой почки, увеличение размеров и застойное содержимое желчного пузыря. На ЭКГ выявлены признаки гипертрофии и дилатации левого желудочка, на КТ – массивный ателектаз и полостное образование в верхушке левого легкого, жидкость и несколько пузырьков газа в правой плевральной полости (рис. 10).
Результаты аутопсии позволили сформулировать следующий патологоанатомический диагноз.
Основное заболевание: U07.1 Новая коронавирусная инфекция (COVID-19). ПЦР-тест на SARS-COV-2 положительный.
Сочетанное заболевание: постинфарктный кардиосклероз: трансмуральный рубец в переднебоковой стенке левого желудочка сердца (1×1,5×1,1 см). Стенозирующий атеросклероз коронарных артерий (III стадия, 2 степень, стеноз до 50%).
Фоновые заболевания
1. Гипертоническая болезнь: эксцентрическая гипертрофия миокарда (масса сердца 440 г, толщина миокарда левого желудочка 2,0 см, правого – 0,3 см). Артериолосклеротический нефросклероз.
2. Ожирение 3 ст.
Осложнения основного заболевания: сепсис. Двусторонняя вирусно-бактериальная полисегментарная пневмония, абсцесс (5×4×3,5см) верхней и ателектаз нижней доли левого легкого, гнойный плеврит справа. Острый гнойный парапроктит, параректальный абсцесс с распространением на ягодичную область слева (4×3×3,5см). Операция: вскрытие параректального абсцесса. Хроническая почечная недостаточность (мочевина 27,1 ммоль/л, креатинин 263 мкмоль/л). Отек легких.
Сопутствующие заболевания: хроническая ишемия головного мозга. Стенозирующий атеросклероз артерий основания головного мозга (III стадия, 2 степень, стеноз до 50%). Хронический бронхит. Хронический холецистит. Хронический панкреатит. Киста левой почки (7×6×8 см).
По данным литературы, частота присоединения бактериальной инфекции при гриппе A/ H1N1 наблюдается в 30% случаев, при COVID- 19 этот процент несколько выше и составляет около 37%. При этом обычно отмечаются вирусно-бактериальная (или вирусно-микотическая) пневмония, редко аспирационная пневмония, септицемия и септический шок. В отдельных наблюдениях сепсис протекает по типу септикопиемии с разнообразной локализацией гнойных метастазов.
В части наблюдений остается неясной этиология поражения ряда органов, в частности, головного мозга и его оболочек или миокарда. Наблюдаемые при этом менингит, менингоэнцефалит или миокардит могут быть различной этиологии, и не исключено, что у некоторых больных они вызваны непосредственно SARS-CoV-2 или цитокиновым «штормом» (рис. 11).
В то же время есть наблюдения, показывающие возможность не только развития бактериальной или микотической суперинфекции при COVID- 19, но и активации дремлющей вирусной инфекции (в частности, герпетической) с ее генерализацией.
Таким образом, клиническими масками COVID- 19 могут быть и сепсис, и разнообразные поражения сердца, включая инфаркт миокарда. Их клинические проявления могут доминировать и превалировать над симптомами поражения легких, которые, однако, наблюдаются у всех больных.
Независимо от этиологии (в том числе гипоксической и ишемической при ангиопатии и тромбозах коронарных артерий вплоть до развития инфарктов миокарда) различные тяжелые поражения миокарда, наблюдаемые у части больных COVID-19, ведут к неблагоприятным отдаленным последствиям, которые пока изучены недостаточно.
КЛИНИЧЕСКИЙ СЛУЧАЙ № 4: «ПОЧКА КИПЕНИЯ»
Пациент – мужчина, 52 лет, с гипертонической болезнью, сахарным диабетом 2 типа, лихорадкой, кашлем, одышкой. В анамнезе операция резекции правого легкого по поводу туберкуломы. На КТ органов грудной клетки признаки вирусной пневмонии 4 ст.
На ЭКГ – левограмма, неполная блокада левой ветви пучка Гиса. Данные УЗИ: диффузные изменения увеличенной печени и поджелудочной железы.
Данные лабораторного исследования: крайне низкая скорость клубочковой фильтрации (СКФ), причем уровень креатинина за несколько дней вырос в 4 раза, ускорение СОЭ, лимфопения, гипергликемия, глюкозурия, кетоацидоз, гипопротеинемия.
 Результаты аутопсии позволили сформулировать следующий патологоанатомический диагноз.
Результаты аутопсии позволили сформулировать следующий патологоанатомический диагноз.
Основное заболевание: U07.1 Новая коронавирусная инфекция (COVID-19). ПЦР-тест на SARS-COV-2 положительный.
Сочетанное заболевание: двусторонний хронический пиелонефрит в стадии обострения. Острый гнойный паранефрит справа. Почечная артериальная гипертензия (масса сердца 420 г, толщина стенки левого желудочка 1,8 см).
Фоновые заболевания: сахарный диабет 2 типа. Атрофия, склероз и липоматоз поджелудочной железы. Ожирение 1 ст.
Осложнения: двусторонняя вирусная полисегментарная пневмония. ОРДС. Некротический нефроз: острая почечная недостаточность (клинически). Острое общее венозное полнокровие. Жировой гепатоз. Отек головного мозга.
Сопутствующие заболевания: атеросклероз аорты (IV стадия, 3 степень), атеросклероз коронарных артерий сердца и артерий основания головного мозга (II стадия, 3 степень, стеноз до 25%). Операция резекции правого легкого по поводу туберкуломы (год).
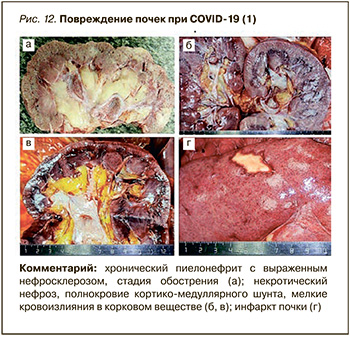
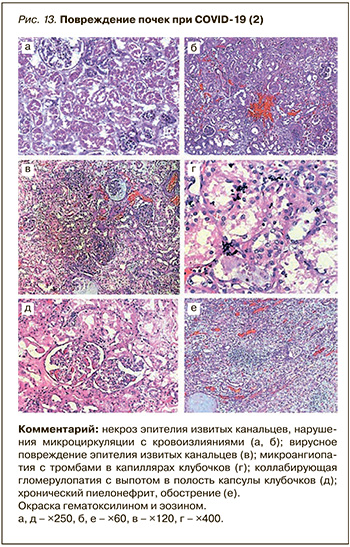 В данном примере в финале заболевания развилась острая почечная недостаточность, которая нередко наблюдается при тяжелом течении COVID-19 и бывает обусловлена целым комплексом взаимно отягощающих причин. Так, в ее патогенезе большую роль играют предшествующие поражения почек (варианты нефросклероза) при гипертонической болезни, сахарном диабете, хронических гломерулонефрите или пиелонефрите и др. Декомпенсация функции почек, наблюдавшаяся в описанном наблюдении, в том числе в связи с обострением пиелонефрита, характерна для COVID-19. В случае септического шока, острой сердечной недостаточности, тяжелой гипоксии при ОРДС и ряде других осложнений COVID- 19 типично развитие «шоковой почки» (острого некротического нефроза) с острой почечной недостаточностью, в том числе в отсутствие предсуществующей патологии почек. Однако важно учитывать и специфические для COVID-19 поражения почек, которые, как полагают, играют важную роль в генезе почечной недостаточности. Эпителий почечных канальцев несет на себе множество рецепторов ангиотензинпревращающего фермента 2 (АПФ2) – «входных ворот» для SARS-CoV-2, что обусловливает его специфическое вирусное повреждение. Кроме того, системная ангиопатия и гиперкоагуляционный синдром ведут к тромбозу почечных сосудов разного калибра, от капилляров клубочков до крупных артерий, в результате чего повреждаются клубочки и развиваются инфаркты почек (рис. 12, 13).
В данном примере в финале заболевания развилась острая почечная недостаточность, которая нередко наблюдается при тяжелом течении COVID-19 и бывает обусловлена целым комплексом взаимно отягощающих причин. Так, в ее патогенезе большую роль играют предшествующие поражения почек (варианты нефросклероза) при гипертонической болезни, сахарном диабете, хронических гломерулонефрите или пиелонефрите и др. Декомпенсация функции почек, наблюдавшаяся в описанном наблюдении, в том числе в связи с обострением пиелонефрита, характерна для COVID-19. В случае септического шока, острой сердечной недостаточности, тяжелой гипоксии при ОРДС и ряде других осложнений COVID- 19 типично развитие «шоковой почки» (острого некротического нефроза) с острой почечной недостаточностью, в том числе в отсутствие предсуществующей патологии почек. Однако важно учитывать и специфические для COVID-19 поражения почек, которые, как полагают, играют важную роль в генезе почечной недостаточности. Эпителий почечных канальцев несет на себе множество рецепторов ангиотензинпревращающего фермента 2 (АПФ2) – «входных ворот» для SARS-CoV-2, что обусловливает его специфическое вирусное повреждение. Кроме того, системная ангиопатия и гиперкоагуляционный синдром ведут к тромбозу почечных сосудов разного калибра, от капилляров клубочков до крупных артерий, в результате чего повреждаются клубочки и развиваются инфаркты почек (рис. 12, 13).
КЛИНИЧЕСКИЙ СЛУЧАЙ № 5: «СИСТЕМНЫЙ ДИСБАЛАНС»
Пациентка – женщина, 72 лет, с гипертонической болезнью и сахарным диабетом 2 типа. В анамнезе при мультифокальном атеросклерозе, доказанном при жизни с помощью ультразвуковой допплерографии, дисциркуляторная энцефалопатия (хроническая ишемия головного мозга). Перенесла ранее операцию струмэктомии по поводу узлового зоба. Жалобы при поступлении – лихорадка, одышка, кашель, головная боль, слабость.
На КТ при поступлении наблюдались признаки вирусной пневмонии 1 ст. Больная получала массивную терапию, и на этом фоне за короткий период времени картина КТ резко изменилась – из первой степени она перешла в четвертую.
На ЭхоКГ выявлена умеренная легочная гипертензия, на ЭКГ – гипертрофия левого желудочка, АВ-блокада 1 степени, возможно, из-за заинтересованности миокарда.
Данные лабораторного исследования: увеличение СОЭ, СРБ, лимфопения, гипергликемия, высокий уровень Д-димера, гипопротеинемия.
У пациентки развился тромбоз плечевой артерии, приведший к гангрене пальца кисти.
Патологоанатомический диагноз: основное заболевание: U07.1 Новая коронавирусная инфекция (COVID-19). ПЦР-тест на SARS-COV-2 положительный.
Сочетанное заболевание: ишемическая кардиомиопатия: эксцентрическая гипертрофия миокарда с выраженной дилатацией полостей сердца и относительной недостаточностью клапанов сердца (масса сердца 460 г, толщина стенки левого желудочка 2,1 см, правого – 0,3 см). Стенозирующий атеросклероз коронарных артерий сердца (IV стадия, 3 степень, стеноз до 50%).
Фоновые заболевания
1. Гипертоническая болезнь, артериолосклеротический нефросклероз.
2. Сахарный диабет 2 типа. Атрофия, склероз и липоматоз поджелудочной железы.
Осложнения: двусторонняя вирусная полисегментарная пневмония (диффузное альвеолярное повреждение, ранняя стадия пролиферативной фазы). Хроническое общее венозное полнокровие: мускатный фиброз печени, цианотическая индурация почек и селезенки. Отек легких. Красный обтурирующий тромб (длиной 5 см) правой плечевой артерии с развитием сухой гангрены пальца правой кисти.
 Сопутствующие заболевания: хроническая ишемия головного мозга. Стенозирующий атеросклероз артерий основания головного мозга (III стадия, 3 степень, стеноз до 50%). Хронический калькулезный холецистит, ремиссия. Давняя операция струмэктомии по поводу узлового зоба.
Сопутствующие заболевания: хроническая ишемия головного мозга. Стенозирующий атеросклероз артерий основания головного мозга (III стадия, 3 степень, стеноз до 50%). Хронический калькулезный холецистит, ремиссия. Давняя операция струмэктомии по поводу узлового зоба.
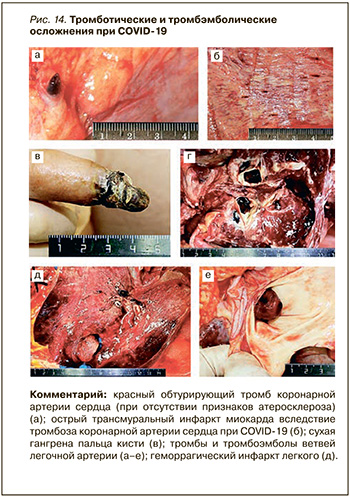
В данном случае речь идет о сочетании COVID- 19 с тяжелой сердечно-сосудистой патологией (ишемическая кардиомипатия, гипертоническая болезнь, сахарный диабет), которая значительно усиливает тяжесть вирус-ассоциированных микроангиопатии и гиперкоагуляционного синдрома и, как следствие, вызывает более тяжелое поражение легких, тромбозы артерий и инфаркты разных органов, гангрену конечностей, кишечника, у ряда больных – тромбоэмболический синдром (см. рис. 4а, 6а, 9в, 12г, рис. 14). Необходимо отметить, что это не единичный случай при COVID-19, когда развивался тромбоз артерий верхних конечностей с развитием гангрены пальцев кистей, что в обычной клинической практике является редкостью.
Заключая экскурс по тромботическим и тромбоэмболическим проявлениям и осложнениям COVID-19, следует отметить, что это острая респираторная инфекция, но с обязательным сосудистым компонентом, часто системным, в виде сочетания микроангиопатии с гиперкоагуляционным синдромом. Такие нарушения нередко пролонгируются на достаточно длительный срок, состояние больного может стабилизироваться, но его настигают последствия гиперкоагуляции.
КЛИНИЧЕСКИЙ СЛУЧАЙ № 6: ФАТАЛЬНЫЙ ИЗЛИШЕК
Пациентка – женщина, 52 лет. «Сосудистый» анамнез: гипертоническая болезнь, сахарный диабет 2 типа. Также больная страдала ожирением, хроническим панкреатитом, желчекаменной болезнью, жаловалась на одышку, кашель, лихорадку. На КТ отмечался выпот в плевральной полости и полости перикарда.
На ЭКГ и ЭхоКГ выявлена дилатация всех полостей сердца.
Результаты лабораторного исследования: ускоренное СОЭ, лимфопения, гипергликемия, гипопротеинемия, высокий уровень Д-димера.
Патологоанатомический диагноз: основное заболевание: U07.1 Новая коронавирусная инфекция (COVID- 19). ПЦР-тест на SARS-COV-2 положительный.
Фоновые заболевания
1. Гипертоническая болезнь: эксцентрическая гипертрофия миокарда (масса сердца 420 г, толщина миокарда левого желудочка 1,8 см, правого – 0,3 см), артериолосклеротический нефросклероз.
2. Сахарный диабет 2 типа (глюкоза крови 11,6 ммоль/л). Атрофия, склероз и липоматоз поджелудочной железы. Ожирение 3 ст.
Осложнения: двусторонняя вирусная полисегментарная пневмония. ОРДС. Острое общее венозное полнокровие. Двусторонний гидроторакс, гидроперикард. Жировая дистрофия печени.
Сопутствующие заболевания: стенозирующий атеросклероз коронарных артерий сердца и артерий основания головного мозга (III стадия, 3 степень, стеноз до 50%). Атеросклероз аорты (IV стадия, 3 степень). Хронический калькулезный холецистит.
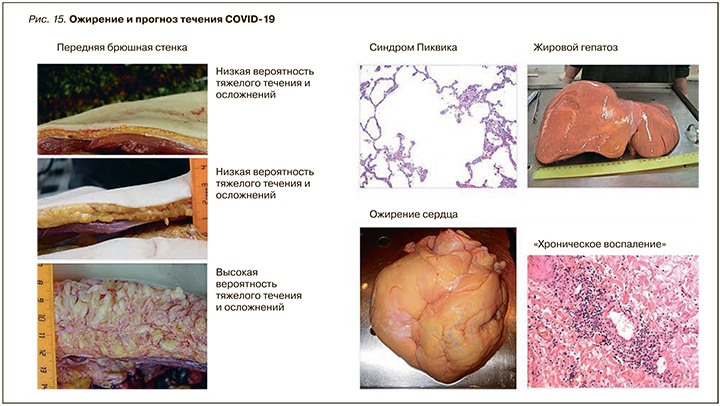
Частота ожирения и сахарного диабета у умерших от COVID-19 значительно выше, чем в популяции. До 90% зараженных больных с такой коморбидной патологией требовали госпитализации, в связи с чем ожирение представляется самостоятельным фактором риска тяжелого течения новой коронавирусной инфекции.
Как известно, ожирение сопровождается определенными иммунными нарушениями, которые сравнивают с вялотекущем хроническим воспалением, а также гиповентиляцией (вплоть до синдрома Пиквика) и избыточным накоплением жировой ткани в эпикарде (ожирение сердца) с нарушением сократительной функции миокарда. Показан также тропизм SARS-CoV-2 к адипозоцитам жировой ткани с активной репликацией в них вируса и увеличением вирусной нагрузки. Ожирение нередко сопровождается развитием метаболического синдрома с неалкогольным жировым гепатозом и другими хорошо известными его тяжелыми проявлениями, получившими название «смертельный квартет». Все это и делает неблагоприятным прогноз течения COVID-19 у таких пациентов (рис. 15).
КЛИНИЧЕСКИЙ СЛУЧАЙ № 7: «РЕТИВЫЙ МОТОР»
Пациентка – женщина, 67 лет. «Сосудистый» анамнез: гипертоническая болезнь, перенесенный инсульт, окклюзирующий тромбоз глубоких вен и варикозно расширенные поверхностные вены нижних конечностей. В давнем прошлом перенесла операцию струмэктомии по поводу узлового зоба. Предъявляла жалобы на лихорадку, слабость, головокружение.
На ЭКГ выявлены пароксизм фибрилляции предсердий, синдром S1Q3, что может свидетельствовать о перегрузке правого желудочка. На ЭхоКГ наблюдалась умеренная легочная гипертензия.
Данные лабораторных исследований: ускорение СОЭ, лимфопения, гипергликемия, высокий уровень Д-димера и лактатдегидрогеназы.
Патологоанатомический диагноз: основное заболевание: U07.1 Новая коронавирусная инфекция (COVID-19). ПЦР-тест на SARS-COV-2 положительный. Уровень IgM в сыворотке крови 1,13 г/л, IgG 26,62 г/л.
Фоновые заболевания
1. Гипертоническая болезнь: гипертрофия миокарда (масса сердца 370 г, толщина стенки левого желудочка 1,7 см, правого – 0,3 см); артериолосклеротический нефросклероз.
2. Сахарный диабет 2 типа (сахар крови – 13,5 ммоль/л). Склероз и липоматоз поджелудочной железы.
Осложнения: двусторонняя вирусная нижнедолевая пневмония. Очаги повреждения миокарда. Пароксизмальная форма фибрилляции предсердий (по клиническим данным). Острое общее венозное полнокровие. Отек легких.
Сопутствующие заболевания: постинфарктная киста в подкорковых ядрах правого полушария головного мозга. Стенозирующий атеросклероз артерий основания головного мозга, коронарных артерий сердца (III стадия, 3 степень, стеноз до 75%). Атеросклероз аорты (IV стадия, 3 степень). Окклюзирующий тромбоз глубоких вен и варикозно расширенные поверхностные вены нижних конечностей. Старая операция струмэктомии по поводу узлового зоба.
Различные поражения сердца встречаются у многих больных с COVID-19, их тяжесть зависит как от индивидуальных особенностей течения инфекции, так и коморбидных заболеваний. Спектр поражений миокарда может включать гипоксическое и метаболическое поражение, специфическое вирусное и обусловленное цитокиновым «штормом» повреждение кардиомиоцитов, нередко расценивамое как миокардит, микроангиопатию с эндотелиитом, васкулиты, кровоизлияния, тромбоз коронарных артерий с развитием инфарктов миокарда (см. рис. 11а, б, 14а, б). Обсуждается возможность аутоиммунного поражения миокарда. Практически всегда из-за поражения сосудов легких есть легочная гипертензия с перегрузкой правого желудочка. На вскрытии иногда выявляется пролонгированный тромбоз легочных артерий с распространением тромба в правое предсердие. Кроме того, присоединение бактериальной или микотической инфекции отягощает поражение сердца, а также ведет к риску развития септического миокардита.
ЗАКЛЮЧЕНИЕ
Таким образом, представленные в статье наблюдения летальных исходов с различными проявлениями и осложнениями COVID-19 ярко демонстрируют разнообразие клинических масок этого инфекционного заболевания, при котором наряду с поражением легких на первый план выступает патология того или иного органа.


