Высокая медико-социальная значимость проблемы дисплазии соединительной ткани (ДСТ) обусловлена прежде всего распространенностью недифференцированных ее форм и диспластикозависимой патологии среди молодого трудоспособного населения. Многообразие и полисистемность клинико-функциональных проявлений ДСТ связано с широкой репрезентативностью различных разновидностей соединительной ткани в организме [1], что предопределяет клиническую значимость и мультидисциплинарность диагностических и лечебно-профилактических подходов.
Одно из наиболее частых проявлений ДСТ – гипермобильность суставов (ГМС), распространенность которой варьирует от 6 до 57% в зависимости от возраста, пола и расовой принадлежности обследуемых [2, 3]. ГМС в сочетании с костно-мышечным болевым синдромом может служить предвестником системных заболеваний соединительной ткани [2].
Одной из диспластических нозологически обособленных форм, наиболее часто встречающихся в терапевтической и ревматологической практике, является синдром гипермобильности суставов (СГМС). Помимо суставных симптомов, к его облигатным клинико-диагностическим составляющим относятся различные мышечно-скелетные дисплазии [1, 4, 5].
Целью нашей работы стала оценка частоты встречаемости и клинического спектра костно-мышечных суставных проявлений и диспластической патологии опорно-двигательного аппарата у лиц молодого возраста с СГМС.
МАТЕРИАЛ И МЕТОДЫ
Клинико-инструментальные особенности костно-мышечных диспластических проявлений и ортопедической патологии на момент обследования или в анамнезе были исследованы у 214 пациентов (128 мужчин и 86 женщин) с СГМС в возрасте от 18 до 34 лет (средний возраст 22,8±3,6 лет). Гипермобильный синдром диагностировали по шкале Р. Beighton согласно действующим критериям [1]. В исследование не включались больные с моногенными наследственными заболеваниями, ревматической патологией. В контрольную группу вошли 40 человек без внешних признаков ДСТ, сопоставимых по полу и возрасту с основной группой.
Полученные результаты подверглись статистической обработке. Количественные данные представлены в виде средней и стандартной ошибки средней. Различия качественных признаков оценивали с помощью критерия χ2. Различия считались достоверными при p ≤0,05.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Выраженность ГМС, в соответствии с суставным счетом по шкале P. Beighton, чаще всего (51,9%) соответствовала 5 баллам. У 24,3% обследуемых данный показатель составил 4 балла. Выраженные степени гипермобильности – по 7 и 9 баллов – были выявлены у 13,1 и 10,7% пациентов соответственно.
Костно-суставные и мягкотканные периартикулярные проявления относятся к диагностическим критериям СГМС по действующей оценочной Брайтонской системе [1, 6]. Анализ суставных проявлений продемонстрировал высокую распространенность вывихов и дисторсий суставов у больных СГМС – 35,6% (χ2=8,21, р=0,004), которые в 21,2% случаев (χ2=4,97, р=0,026) носили характер рецидивирующих (так называемых привычных). При этом наличие рецидивирующего течения суставного синдрома в 59,1% было установлено только при целенаправленном активном опросе пациентов. Активное обращение за медицинской помощью по поводу вывихов наблюдалось менее чем в половине случаев; к ортопеду, терапевту или ревматологу обращались 37,8% больных с СГМС. В зависимости от локализации с наибольшей частотой отмечались вывихи плеча и рецидивирующая дисторсия голеностопных суставов. При этом не было обнаружено зависимости между частотой вывихов, количеством вовлеченных суставов и степенью гипермобильности по шкале Р. Beighton.
Мягкотканные периартикулярные поражения (тендиниты, бурситы, энтезиты), сопровождавшиеся болевыми симптомами различной интенсивности и длительности, имели место у 32,7% (χ2=7,085, р=0,002) пациентов с СГМС. При этом бурситы и тендиниты с вовлечением околосуставных элементов плечевого сустава, тендинит ахиллова сухожилия, позадипяточный бурсит были выявлены в 26,9% случаев (χ2=4,97, р=0,026); у 6 (5,8%) пациентов отмечались энтезопатии в виде наружных эпикондилитов.
Частота периартикулярной патологии у мужчин с СГМС оказалась в 1,8 раз больше, чем у женщин.
Артралгии, которые, в зависимости от количества вовлеченных суставов и длительности манифестации, рассматриваются как большие или малые нозологические критерии СГМС, были зарегистрированы у 71,1% (χ2=14,6, р <0,0001) исследованных пациентов. Чаще всего боли локализовались моно- и олигоартикулярно, как правило, в коленном или голеностопном суставах. Полиартралгия с вовлечением суставов кистей, а в 16,1% случаев в сочетании с туннельным карпальным синдромом наблюдалась у 12 (38,7%) женщин.
Дорсалгический синдром как малый «позитивный» признак СГМС в обследуемой группе встречался достоверно часто (61,7%, χ2=11,63, р <0,0001) по сравнению с контрольной группой. При этом дорсалгия оказалась превалирующей жалобой со стороны опорно-двигательного аппарата у пациентов с СГМС обоего пола; по степени тяжести она чаще определялась как «умеренная» и в большинстве случаев имела «тянущий» и «ломящий» характер. У женщин с гипермобильным синдромом боль наиболее часто локализовалась в поясничном отделе позвоночника, тогда как у мужчин носила характер торакалгии или тораколюмбалгии. Появление дорсалгий пациенты с СГМС в большинстве случаев связывали с длительным пребыванием в вертикальном положении, продолжительной ходьбой или статическими нагрузками и отмечали усиление интенсивности болевых ощущений при увеличении экспозиции.
Как известно, малым диагностическим критерием СГМС считается дорсалгия в течение ≥3 мес. Однако, несмотря на унифицированность и простоту подобного подхода, дорсалгический синдром у гипермобильных пациентов весьма неоднороден по своей структуре. Боль в спине может быть неспецифической, не сопровождаясь какими-либо формативными изменениями, или же сочетаться с патологией позвоночника в виде дисплазий костных элементов позвонков и связочного аппарата, сколиозов, остеохондропатий, а также дегенеративно-дистрофических заболеваний. Часто дорсалгические симптомы ассоциированы с нарушениями осанки и другими диспластическими соединительнотканными проявлениями со стороны опорно-двигательного аппарата [7].
При клиническом осмотре у больных СГМС достоверно часто (р ≤0,05) встречались такие аномалии ортопедического статуса, как изменение выраженности (сглаженность или усиление) физиологических изгибов позвоночника, нарушение осанки, сколиоз, а также воронкообразная деформация грудной клетки.
Структура нарушений осанки в соответствии с особенностями грудного кифоза у пациентов с СГМС представлена на рисунке 1.
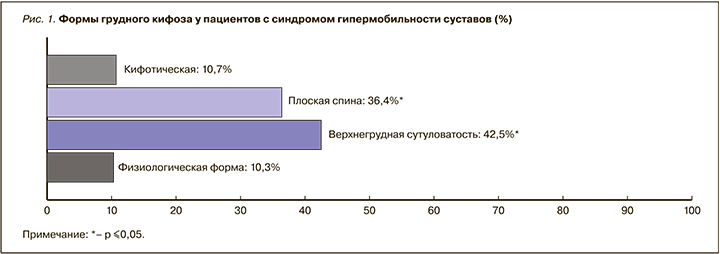
Следует отметить, что преобладающей при СГМС оказалась верхнегрудная форма кифоза – так называемая верхнегрудная сутуловатость (χ2=5,999, р=0,014). Также достоверно чаще, по сравнению с контролем в исследуемой группе, встречался синдром «плоской спины» (χ2=8,545, р=0,003). Как известно, именно «плоская спина» предрасполагает к сниженной упругости позвоночного столба и формированию фронтальных его искривлений – сколиозов. Менее всего – в 22 случаях против 82,5% наблюдений в контрольной группе – наблюдалась физиологическая форма грудного кифоза (χ2=46,645, р <0,0001).
Другим достоверно частым проявлением соединительнотканной скелетной дисплазии у пациентов с СГМС оказались деформации грудной клетки (χ2=12,474, р <0,0001). Различные их виды были зарегистрированы у 48,1% лиц с СГМС (рис. 2).
В подавляющем большинстве случаев у больных СГМС встречались воронкообразные деформации грудной клетки (ВДГК) с начальной степенью глубины воронки. ВДГК более выраженной, II степени также достоверно чаще наблюдались у пациентов с гипермобильным синдромом по сравнению с группой контроля.
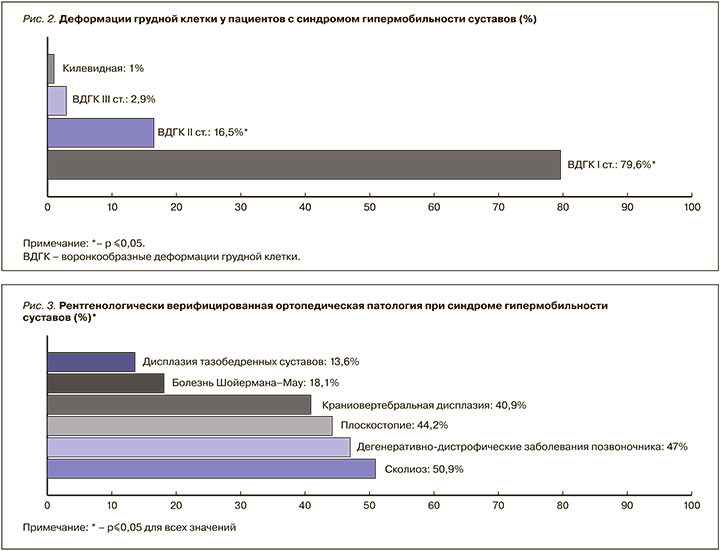
Рентгенологические и рентгенофункциональные исследования позволили верифицировать нозологические формы скелетной диспластической патологии у больных СГМС, носившие в ряде случаев полифокальный характер (рис. 3).
Представленные на рисунке 3 нозологические варианты патологии опорно-двигательного аппарата достоверно чаще отмечались в исследуемой группе по сравнению с контрольной. При этом превалирующими были различные вертебральные проявления в виде фронтальных искривлений и полисегментарного остеохондроза.
Сколиотические деформации позвоночника достоверно чаще фиксировались в основной группе по сравнению с контрольной (χ2=8,210, р=0,004). При этом в подавляющем большинстве (83%) случаев у пациентов имелась начальная, I степень искривления позвоночника. У 15,1% больных был выявлен сколиоз II степени. Выраженные сколиотические деформации у пациентов с СГМС практически не встречались. Так, лишь у одного больного был клинически и рентгенологически верифицирован сколиоз III степени. С учетом локализации сколиотической дуги наиболее часто имели место грудной, и комбинированный, грудопоясничный сколиоз.
Полисегментарный остеохондроз, регистрировавшийся у пациентов с СГМС достоверно часто (χ2=5,691, р=0,017), может свидетельствовать о раннем появлении и прогрессировании дегенеративных изменений в суставах, в том числе позвоночника, при гипермобильном синдроме.
Среди дегенеративно-дистрофической патологии опорно-двигательного аппарата у лиц молодого возраста нередко наблюдаются остеохондропатии. Остеохондропатия позвоночника – так называемый ювенильный кифоз или болезнь Шойермана–Мау – во многих случаях сопровождается дорсалгией [7, 8]. У больных СГМС распространенность остеохондропатии позвоночника превышала общепопуляционную (р >0,05), что закономерно объясняется общностью патогенетических механизмов нарушенного метаболизма коллагена и других компонентов соединительнотканного матрикса, а также врожденной или приобретенной функциональной недостаточности хрящевой ткани [9].
Краниовертебральная дисплазия у лиц с гипермобильным синдромом встречалась достоверно чаще (χ2=6,831, р=0,009) в сравнении с контролем. Диспластические аномалии позвонков зачастую приводят к формированию болевого синдрома, возникающего спонтанно или в результате минимального низкоэнергетического либо позиционного воздействия. Дисплазия краниовертебрального сегмента позвоночника, как известно, может включать костную, связочную и сочетанные костно-связочные аномалии. Избыточная подвижность суставов шейного отдела позвоночника на фоне связочной дисплазии часто проявляется нестабильностью краниовертебрального сегмента с болевой симптоматикой в верхних отделах спины.
У 26,9% (χ2=5,088, р=0,024) пациентов исследуемой группы фиксировался спондилолистез, часто ассоциированный с болевым синдромом в нижней части спины, в поясничной области [10–12]. Дополнительным фактором, провоцирующим смещение позвонка относительно нижележащего у лиц с гипермобильным синдромом, может служить излишняя растяжимость соединительнотканных связочных элементов, типичная для СГМС. Как и в общей популяции, среди гипермобильных женщин данная патология встречалась в 1,9 раз чаще, чем среди мужчин с СГМС.
Более чем у 44% обследуемых было диагностировано двустороннее плоскостопие. При этом 86,3% пациентов с СГМС имели продольное плоскостопие, 9,5% – поперечное, а 4,2% – смешанное. В 32,2% случаев плоскостопию сопутствовал персистирующий болевой синдром. В качестве провоцирующих факторов боли в стопах пациенты указывали длительную ходьбу или статические нагрузки. В ряде наблюдений усиление болевых ощущений в области подошвы и пальцев стопы не только было связано с ходьбой, но и отмечалось в ночное время, сопровождалось парестезиями, что характеризовало развитие синдрома тарзального канала. Как известно, боль в стопах может быть ассоциирована с различными формами и степенями плоскостопия и его осложнениями в виде артроза таранно-ладьевидных суставов. Артроз таранно-ладьевидных суставов рентгенологически был подтвержден у 37,9% больных СГМС.
Из полифокальных скелетно-мышечных нарушений наиболее распространенным было сочетание сколиоза, полисегментарного остеохондроза и двустороннего плоскостопия, наблюдавшееся у 64,4% больных с СГМС.
ЗАКЛЮЧЕНИЕ
Таким образом, распространенность и широкий клинический спектр скелетных дисплазий и ортопедической патологии, зачастую множественной и полифокальной, при гипермобильном синдроме диктует необходимость применения специализированных диагностических мероприятий и активных лечебно-профилактических стратегий для своевременного выявления и адекватной коррекции ортопедических заболеваний, оптимизации образа жизни и двигательных стереотипов. Также пациентам с СГМС показано использование рациональных кинезио- и физиотерапевтических пособий и ортезирования. С учетом выявленной ортопедической патологии у пациентов с СГМС целесообразно модифицировать модели комплексов лечебной физкультуры в лечебно-профилактических и реабилитационных программах для повышения их эффективности и достижения рационального системного воздействия.


