ОПРЕДЕЛЕНИЕ
Существует несколько определений острого бронхита (МКБ-10: J20). Так, в ряде источников его определяют как остро/подостро возникшее заболевание нижних отделов дыхательных путей преимущественно вирусной этиологии, ведущим клиническим симптомом которого является кашель, продолжающийся не более 2–3 нед и, как правило, сопровождающийся конституциональными симптомами и симптомами инфекции верхних дыхательных путей [1–4]. Похожую дефиницию можно найти в рекомендациях Европейского респираторного общества (ERS) и других публикациях: острый бронхит (ОБ) – остро или подостро возникшее воспаление бронхиального дерева, преимущественно вирусной этиологии с ведущим клиническим симптомом в виде кашля (чаще продуктивного), ассоциированное с характерными признаками инфекции нижних отделов дыхательных путей (хрипы, дискомфорт в грудной клетке, одышка) без возможности их альтернативного объяснения в рамках хронического процесса (хронический бронхит, бронхиальная астма) [5–6]. И, наконец, клиническая формулировка: ОБ характеризуется остро возникшим кашлем, продолжающимся менее 14 дней, в сочетании по крайней мере с одним из таких симптомов, как отделение мокроты, одышка, свистящие хрипы в легких или дискомфорт в груди [7].
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Типичным пусковым механизмом ОБ обычно служит вирусная инфекция, однако установить патоген удается только в половине случаев [8–9].
В подавляющем числе случаев этиологическими агентами ОБ у взрослых являются респираторные вирусы (табл. 1) [10–12]. Спектр возбудителей представлен вирусами гриппа А и В, парагриппа, а также респираторно-синцитиальным вирусом, человеческим метапневмовирусом; реже заболевание обусловлено коронавирусной, аденовирусной и риновирусной инфекцией [13–15]. При этом у пациентов с ОБ риновирусы выявляются в 33%, а вирусы гриппа в 24% случаев [16].
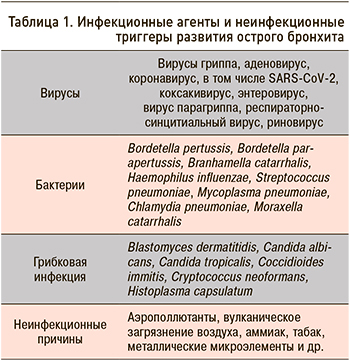
Бактериальная этиология острых бронхитов наблюдается значительно реже, не более чем у 10–15% пациентов [17–19]. Бактериальными возбудителями ОБ могут выступать Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis [20]. Однако, на наш взгляд, данный факт требует дальнейших исследований с целью уточнить, у какого рода пациентов ОБ может быть вызван бактериальными агентами и не является ли это течением или следствием иного инфекционного процесса. В этом случае клинические проявления ОБ можно рассматривать как симптомокомплекс, а не как нозологию.
На долю Mycoplasma и Chlamydophila pneumoniae приходится не более 5–7% от всех случаев заболевания [21]. Bordetella pertussis встречается в 5–10% случаев [22]. Кроме инфекционных агентов, причиной развития ОБ может быть вдыхание различных аэрополлютантов (паров аммиака, хлора, двуокиси серы и др.).
В развитии ОБ свою играют роль такие факторы, как переохлаждение, наличие очагов хронической инфекции в ротоглотке, пожилой или детский возраст, различные иммунодефицитные состояния, курение, нарушение носового дыхания, рефлюкс-эзофагит, алкоголизм, проживание в районах с повышенным загрязнением окружающей среды, контакт с ингаляционными химическими агентами (пары аммиака, серы и др.) [4–6, 23–24].
Воздействие инфекционных или токсических агентов вызывает отек слизистой оболочки трахеобронхиального дерева, повышение продукции слизи, нарушение мукоцилиарного клиренса. В свою очередь, воспалительный отек слизистой оболочки бронхов приводит к нарушению их проходимости.
У 22,5% пациентов с ОБ диагностируется сочетанная инфекция, обусловленная более чем одним возбудителем [25]. Наиболее часто она отмечается при гриппе и риновирусной инфекции, при которых дополнительным этиологическим фактором могут выступать как вирусы (парагрипп, аденовирус и др.), так и бактерии (Haemophilus influenzae, Streptococcus pneumoniae и др.). Сочетанная бактериально-бактериальная инфекция встречается редко [20].
При новой коронавирусной инфекции, в отличие от других респираторных инфекций, как правило, не наблюдается поражение эпителия трахеобронхиального дерева (отсутствует продуктивный кашель), однако такие клинические проявления, как повышенная температура, надсадный сухой кашель, общая слабость, могут быть обусловлены именно вирусом SARS-CoV-2. Для уточнения диагноза в таких случаях целесообразно выполнение иммунохроматографического экспресс-теста, получение материала для вирусологического исследования (ПЦР-тест).
ОБ относится к наиболее актуальным проблемам современной пульмонологии, что связано с высокой заболеваемостью им, достигающей 30–40‰ ежегодно [1–2]. По результатам эпидемиологических исследований, именно ОБ является одной из наиболее частых причин обращения пациентов за медицинской помощью в амбулаторной практике [3–5]. Известно, что в США ОБ диагностируется более чем у 2,5 млн человек ежегодно [26], в Великобритании заболеваемость составляет 40‰ в год [8], а в Австралии течением ОБ обусловлен каждый пятый вызов врача общей практики [27].
Заболеваемость ОБ характеризуется широкой вариабельностью и зависит от времени года (пик приходится на осенне-зимний период) и эпидемиологической ситуации (эпидемический подъем заболеваемости гриппом). Стоит отметить, что истинные масштабы распространенности ОБ у взрослых оценить крайне сложно, так как большинство исследований базируется на анализе обращаемости населения за медицинской помощью, тогда как нетяжелые клинические формы заболевания зачастую попросту не регистрируются.
КЛАССИФИКАЦИЯ
В соответствии с Международной классификацией болезней, травм и причин смерти X пересмотра (МКБ-10) ОБ кодируется в рубрике J20:
- J20.0 Острый бронхит, вызванный Mycoplasma pneumoniae;
- J20.1 Острый бронхит, вызванный Haemophilus influenzae;
- J20.2 Острый бронхит, вызванный стрептококком;
- J20.3 Острый бронхит, вызванный вирусом Коксаки;
- J20.4 Острый бронхит, вызванный вирусом парагриппа;
- J20.5 Острый бронхит, вызванный респираторным синцитиальным вирусом;
- J20.6 Острый бронхит, вызванный риновирусом;
- J20.7 Острый бронхит, вызванный эховирусом;
- J20.8 Острый бронхит, вызванный другими уточненными агентами;
- J20.9 Острый бронхит неуточненный.
Как можно видеть, в МКБ-10 принят этиологический подход к классификации ОБ. Однако ряд объективных и субъективных факторов (нетяжелое течение заболевания, невозможность получить качественный клинический материал, отсутствие возможностей для вирусологического исследования, недостаточная информативность традиционных микробиологических исследований, распространенная практика самолечения, включающего прием антибактериальных препаратов, и др.) становится причиной того, что этиология заболевания верифицируется крайне редко.
В зависимости от этиологического фактора выделяют:
- ОБ инфекционного происхождения (вирусный, бактериальный, вызванный вирусно-бактериальной ассоциацией);
- ОБ, обусловленный ингаляционным воздействием химических или физических факторов.
ДИАГНОСТИКА
Жалобы и анамнез
• Рекомендуется у всех больных с подозрением на ОБ провести оценку жалоб, социального статуса, собрать полный медицинский, эпидемиологический и профессиональный анамнез: уровень убедительности рекомендаций (УУР) – В; уровень достоверности доказательств (УДД) – 4.
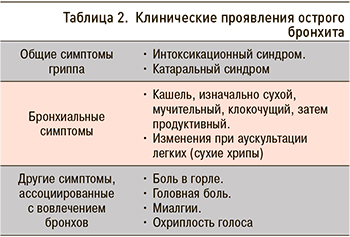
Комментарии: клиническая картина ОБ характеризуется острым началом, наличием симптомов, обусловленных поражением верхних и нижних дыхательных путей, а также симптомами интоксикации различной степени выраженности.
Симптомы ОБ, обусловленные поражением дыхательных путей:
- основной симптом – кашель, как правило, продуктивный, с отделением небольшого количества слизистой, а иногда и гнойной мокроты. В ряде случаев кон приобретает надсадный мучительный характер;
- дискомфорт в грудной клетке;
- при аускультации выслушивается везикулярное дыхание, возможно, с удлиненным выдохом, диффузными сухими свистящими и жужжащими хрипами при вирус-индуцированном бронхообструктивном синдроме;
- в редких случаях пациента беспокоит одышка;
- нередко наблюдаются симптомы поражения верхних отделов респираторного тракта (заложенность носа, ринорея, нарушение носового дыхания, гиперемия ротоглотки). При инфекции, вызванной вирусом парагриппа, нередко наблюдается осиплость голоса. Для аденовирусной инфекции характерно развитие конъюнктивита.
Симптомы интоксикации при ОБ включают повышение температуры тела (как правило, до субфебрильных значений), головную боль, общую слабость и др. Клинические проявления ОБ суммированы в таблице 2.
Сбор анамнеза, оценка социального статуса и семейно-бытовых условий важны для уточнения факторов риска инфицирования определенными возбудителями ОБ. Клиническая картина заболевания зависит от актуального патогена, и с учетом этого фактора в ряде случаев можно выделить некоторые характерные особенности в течении болезни. Так, типичная гриппозная инфекция обычно начинается с резкого подъема температуры тела (38–40 °С), которая сопровождается ознобом, головокружением, болями в мышцах, головной болью и общей слабостью. Температура достигает максимума к концу первых – началу вторых суток болезни. К этому времени все симптомы гриппа максимально выражены. Ринорея, как правило, не наблюдается, напротив, больные часто жалуются на чувство сухости в носу и глотке. В большинстве случаев появляется сухой или малопродуктивный кашель, сопровождающийся болью за грудиной. Длительность лихорадочного периода составляет в среднем 3–5 дней, общая продолжительность заболевания – 7–10 дней. Снижение температуры тела сопровождается улучшением состояния пациента, однако явления постинфекционной астении могут сохраняться в течение 2–3 нед, что наиболее часто наблюдается у пожилых больных.
Mycoplasma pneumoniae чаще всего встречается у молодых пациентов (16–40 лет), течение заболевания характеризуется фарингитом, общим недомоганием, слабостью, потливостью и длительным постоянным кашлем (более 4 нед). В то же время в случае остро развившегося кашля M. pneumoniae как верифицированный возбудитель возникшей инфекции дыхательных путей, по данным исследований, встречается менее чем в 1% случаев.
Хламидийная инфекция (C. pneumoniae) у взрослых пациентов с диагнозом ОБ выявляется менее чем в 5%. Ее клинические особенности описываются как сочетание симптомов бронхита, фарингита и ларингита. Пациенты наиболее часто отмечают в жалобах хрипоту, осиплость голоса, субфебрильную лихорадку, першение в горле и, как следствие, постоянный малопродуктивный кашель с отхождением слизистой мокроты.
Возбудители коклюша и паракоклюша Bordetella pertussis и Bordetella parapertussis, по данным отдельных исследований, определяются в среднем у 10% взрослых с кашлем длительностью более 2 нед. Основная жалоба пациентов – надсадный «лающий» кашель. В то же время клиническая симптоматика коклюша у взрослых нередко остается неоцененной, а возможно, и «стертой» вследствие приема больными противокашлевых средств. Так, в клиническом исследовании у 153 взрослых пациентов с жалобами на кашель более 2 нед лабораторные признаки B. pertussis обнаруживались у 12% больных, но при этом было отмечено, что врачами дифференциальной диагноз с коклюшем не проводился ввиду отсутствия типичной клинической симптоматики [28].
Несмотря на наличие определенных особенностей в клинической картине и течение ОБ разной этиологии, каких-либо закономерностей, позволяющих с высокой степенью надежности предсказать возбудителя заболевания без использования дополнительных лабораторных методов исследования, в настоящее время не существует.
Физическое обследование
• Рекомендуется у всех больных ОБ провести общий осмотр, измерить показатели жизнедеятельности (частоту дыхательных движений, частоту сердечных сокращений, артериальное давление, температура тела) и выполнить детальное обследование грудной клетки: УУР – В; УДД – 4.
Комментарии: физическими признаками ОБ являются выслушиваемые при аускультации легких жесткое дыхание (в том числе с удлиненным выдохом), диффузные сухие свистящие и жужжащие хрипы. При появлении в бронхах секрета могут выслушиваться влажные хрипы. При этом необходимо отметить, что данные, получаемые при физическом обследовании, зависят от многих факторов, включая возраст пациента, наличие сопутствующих заболеваний и др.
Лабораторная диагностика
• Всем больным ОБ рекомендуется развернутый общий анализ крови с определением уровня лейкоцитов, эритроцитов, тромбоцитов, лейкоцитарной формулы: УУР – С; УДД – 1.
Комментарии: данные общего анализа крови (ОАК) не являются специфичными, однако при ОБ вирусной этиологии в нем, как правило, не отмечается лейкоцитоза и палочкоядерного сдвига в сторону юных форм. Напротив, лейкоцитоз >10–12×109/л с повышением уровня нейтрофилов и/ или палочкоядерный сдвиг >10%, нейтрофильно-лимфоцитарное соотношение >20 указывают на высокую вероятность бактериальной инфекции, что требует дальнейшего обследования пациента с целью исключения пневмонии.
• Госпитализированным больным с ОБ рекомендуется биохимический анализ крови (мочевина, креатинин, электролиты, печеночные ферменты, билирубин, глюкоза, альбумин): УУР – С; УДД – 1.
Комментарии: биохимический анализ крови не дает какой-либо специфической информации, однако обнаруживаемые в нем отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний, а также имеют определенное прогностическое значение при выборе лекарственных средств и/или режима их дозирования.
• Исследование уровня С-реактивного белка (СРБ) в сыворотке крови рекомендуется при дифференциальной диагностике с пневмонией и для определения показаний к антибактериальной терапии: УУР – B, УДД – 3.
Комментарии: определение СРБ при ОБ направлено на исключение бактериальной инфекции. Так, при пороговом значении этого биомаркера <20 мг/л в подавляющем числе случаев ОБ можно предположить вирусную этиологию заболевания и отказаться от применения антибиотиков. Напротив, уровень СРБ >50 мг/л подтверждает подозрение на бактериальную инфекцию (концентрация СРБ >100 мг/л свидетельствует в пользу пневмонии), в связи с чем в этом случае рекомендовано обследование, направленное на исключение бактериального процесса [5, 29]. В случае промежуточных значений СРБ (20 до 50 мг/л) также рекомендовано динамическое наблюдение, обследование, нацеленное на исключение бактериального процесса.
Микробиологическая диагностика при ОБ включает культуральное исследование мокроты, экспресс-тесты по выявлению гриппа, ПЦР-диагностику для обнаружения респираторных вирусов, иммуносерологические исследования на основании клинической картины заболевания.
• При ОБ микробиологические исследования рутинно не проводятся: УУР – B, УДД – 3.
Комментарии: при неосложненном ОБ микробиологические исследования, направленные на верификацию этиологического диагноза, не оказывают существенного влияния на тактику лечения.
• Исследование респираторного образца (мокрота, мазок из носоглотки и задней стенки глотки и др.) на грипп методом полимеразной цепной реакции (ПЦР) рекомендуется во время эпидемии гриппа в регионе или при наличии соответствующих клинических и/или эпидемиологических данных: УУР – B, УДД – 4.
Комментарии: ранняя диагностика вирусов гриппа играет важную роль при выборе режима эмпирической терапии. Основным методом идентификации вирусов гриппа в настоящее время служит ПЦР и ее модификации. Существуют экспресс-тесты для выявления антигенов гриппа А и Б в респираторных образцах, основанные на иммуноферментном анализе (ИФА) или иммунохроматографическом методе. Их основным преимуществом является возможность выполнения у постели больного и быстрота получения результата. Однако они характеризуются вариабельной чувствительностью и специфичностью, в связи с чем могут использоваться только в качестве скрининговых тестов с необходимостью дальнейшего подтверждения результатов исследования более точными методами, в частности ПЦР.
• При ОБ не рекомендуется рутинное использование методов идентификации M. pneumoniae, C. pneumoniae и других респираторных вирусов (кроме вирусов гриппа): УУР – B, УДД – 4.
Комментарии: целесообразность выполнения исследований, направленных на выявление M. pneumoniae и C. Pneumonia, должна определяться клиническими показаниями для конкретного пациента (семейный анамнез, затяжное течение заболевания, бронхообструктивный синдром и др.). Основной метод диагностики M. pneumoniae – ПЦР (ПЦР-РТ). Для выявления C. pneumoniae используются молекулярные и серологические методы исследования. Предпочтительно исследовать клинический материал из нижних дыхательных путей (мокроту), при невозможности его получения – объединенный мазок из носоглотки и задней стенки глотки.
Современные методы обнаружения респираторных вирусов основаны на выявлении РНК/ДНК возбудителей с помощью ПЦР и антигенов методами иммунохроматографии, ИФА, иммунофлюоресценции. В настоящее время доступны мультиплексные ПЦР тест-системы, предусматривающие одновременную идентификацию РНК/ДНК нескольких респираторных вирусов, в частности РС-вируса, метапневмовируса и бокавируса человека, вирусов парагриппа, аденовирусов, коронавирусов, риновирусов.
Инструментальная диагностика
Инструментальная диагностика при ОБ включает лучевые методы исследования (рентгенографию органов грудной полости), пульсоксиметрию, электрокардиографическое исследование (ЭКГ).
Показаниями для проведения рентгенологического исследования органов грудной клетки амбулаторным больным с жалобами на остро возникший кашель с целью исключения диагноза пневмонии служит выявление в ходе осмотра пациента увеличения частоты сердечных сокращений более 100/мин, одышки более 24/мин или температуры тела >38 °С либо выслушивание при аускультации влажных хрипов на стороне поражения.
• Рекомендуется обзорная рентгенография органов грудной полости в передней прямой и боковой проекциях (при неизвестной локализации воспалительного процесса целесообразно выполнять снимок в правой боковой проекции): УУР – B, УДД – 4.
Комментарии: у пациента с ОБ каких-либо изменений при рентгенографии органов грудной клетки не наблюдается.
• Всем пациентам с ОБ рекомендуется проведение пульсоксиметрии с измерением SpO2 для выявления дыхательной недостаточности (ДН): УУР – B, УДД – 4.
Комментарии: пульсоксиметрия – простой и надежный скрининговый метод, позволяющий выявлять пациентов с ДН. ОБ, как правило, не сопровождается ДН.
• Пациентам с ОБ, имеющим сопутствующую патологию со стороны сердечно-сосудистой системы, рекомендуется проведение ЭКГ в стандартных отведениях: УУР – С, УДД – 4.
Комментарии: данное исследование не несет в себе какой-либо специфической информации при ОБ. Однако течение этого заболевания увеличивает риск декомпенсации хронических сопутствующих заболеваний, развития нарушений ритма и острого коронарного синдрома.
Дополнительные методы обследования
• Диагностические исследования с целью исключения постназального затека, бронхиальной астмы, эзофагогастрального рефлюкса следует проводить в тех случаях, когда по результатам проведенного врачебного осмотра выявляются особенности клинической картины соответствующего заболевания, либо при наличии у пациента кашля продолжительностью более 4-нед: УУР – В, УДД – 4.
Дифференциальная диагностика
Учитывая клинические проявления (продуктивный кашель нередко с эспекторацией гнойной мокроты, интоксикация, дискомфорт в грудной клетке), дифференциальная диагностика ОБ должна проводиться прежде всего с внебольничной пневмонией (ВП). Так, остро возникший кашель у пациента с субфебрильной температурой тела (менее 38 °С), симптомами инфекции верхних дыхательных путей (боль в горле, насморк) при отсутствии тахикардии (пульс менее 100 уд/мин), тахипноэ и локальной физической симптоматики является клинической картиной, характерной для ОБ вирусной этиологии. Напротив, при наличии у пациента фебрильной лихорадки (более 38 °С), ознобов, гнойного характера откашливаемой мокроты с сопутствующей болью в груди, усиливающейся на вдохе/кашле, тахипноэ, а также локальной физической симптоматики (укорочение перкуторного звука, бронхиальное дыхание, феномен крепитации, влажных хрипов и др.) следует склониться в пользу диагноза ВП.
Вместе с тем приводимые выше направления диагностического поиска на практике оказываются клиническими крайностями, тогда как абсолютное большинство пациентов демонстрирует некую усредненную клиническую картину. Кроме всего прочего, кашель с отделением гнойной мокроты не является адекватным свидетельством бактериальной инфекции. Так, частота экспекторации гнойной мокроты при ОБ составляет порядка 48%, а при пневмонии – 65%.
В этих условиях большое значение приобретает необходимость полноценного осмотра больного, анализ аускультативной картины и доступность рентгенологических методов исследования.
Показания для проведения рентгенологического исследования органов грудной клетки амбулаторным больным с жалобами на остро возникший кашель с целью исключения диагноза пневмонии приведены выше. Помимо этого, целесообразно выполнять рентгенологическое обследование у больных пациентов пожилого и старческого возраста в случае сохранения у них лихорадки более 3 сут.
В случае затяжного течения заболевания, протекающего с явлениями бронхообструкции и/или длительным кашлем, дифференциальная диагностика должна проводиться с обострением хронического бронхита/хронической обструктивной болезнью легких (ХОБЛ), обострением бронхиальной астмы (БА). Диагностические критерии ХОБЛ, БА представлены в соответствующих клинических рекомендациях.
Наиболее частая клиническая ситуация – проведение дифференциальной диагностики ОБ с обострением хронического бронхита (ХБ), ввиду того что наличие ряда критериев (гнойная мокрота) при обострении ХБ требует решения вопроса о назначении антибактериальных средств, в то время как при ОБ гнойная мокрота не свидетельствует в пользу бактериальной инфекции. Под ХБ в настоящее время понимают хроническое воспалительное заболевание бронхов, характеризующееся морфологической перестройкой их слизистой оболочки и проявляющееся кашлем с выделением мокроты в течение 3 мес и более в году на протяжении 2 последовательных лет.
Обоснование и критерии постановки диагноза
Диагноз ОБ формируется синдромально на основании характерных клинических симптомов острого поражения бронхиального дерева, данных лабораторных и инструментальных исследований при условии исключения хронической патологии бронхолегочной системы и острого инфекционного процесса с поражением легочной ткани. При формулировке диагноза ОБ учитывают особенности клинического течения заболевания (степень тяжести, период болезни) и приводят его обоснование. При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой для каждого из пунктов.
Этиологический диагноз считают установленным при наличии характерных клинических симптомов ОБ и лабораторном подтверждении его этиологии любым регламентированным нормативно-методическими документами методом. При обосновании диагноза следует указать эпидемиологические, клинические, лабораторные, инструментальные данные и результаты специальных методов исследования, на основании которых подтвержден этиологический диагноз.
ЛЕЧЕНИЕ
Требования к уходу за пациентом и вспомогательным процедурам
Требования к уходу за пациентом с ОБ и вспомогательным процедурам включают:
- изоляцию пациента;
- соблюдение масочного режима;
- домашний режим в течение острого периода болезни;
- использование индивидуальных и одноразовых средств по уходу;
- гигиеническую обработку слизистых полости рта и носа.
Требования к диетическим назначениям и ограничениям
При отсутствии заболеваний органов пищеварения и показаний для назначения специализированной диеты показан «Стол № 15».
Медикаментозная терапия
• При ОБ применение антимикробных препаратов не рекомендовано: УУР – А, УДД – 1.
Комментарии: прием антибактериальных препаратов при неосложненном ОБ до настоящего времени является проблемой для практической медицины [8, 10, 30–31]. Так, в целом ряде рандомизированных контролируемых исследований (РКИ) был сделан вывод о том, что антибиотики не оказывают никакого влияния на улучшение состояния пациентов [32–33]. В то же время сообщается о высокой частоте нежелательных явлений, которые сопутствуют антибиотикотерапии [8, 33]. Другая проблема неоправданного назначения противомикробных средств при ОБ – рост устойчивости актуальных респираторных патогенов к антибактериальным препаратам. И лишь в некоторых наблюдениях можно найти свидетельства того, что назначение антибиотиков при ОБ на амбулаторном этапе сопровождается возможным снижением частоты госпитализаций по поводу инфекций дыхательных путей у пациентов старших возрастных групп [34]. Тем не менее в настоящее время всеми авторами признается, что единственной клинической ситуацией, при которой оправдано стартовое назначение антибиотиков пациенту с острым кашлем, является вероятная инфекция, вызванная Bordetella pertussis. В таком случае рекомендуется назначать макролиды – кларитромицин.
Показания к антибактериальной терапии при установленном диагнозе «острый бронхит» включают:
- кашель с гнойной мокротой (грязно-желто-зеленой) в сочетании с выраженной интоксикацией (снижение аппетита, недомогание, слабость при отсутствии другой диагностической альтернативы) при:
- числе лейкоцитов ≥12,0×109/л (и/или нейтрофилов ≥5,5×109/л), палочкоядерных нейтрофилов ≥10% в анализе периферической крови и/или
- СРБ >50 мг/л.
• Рутинное применение бронхолитиков при ОБ не рекомендовано; применение этой группы лекарственных средств оправдано только при ОБ с неотвязным кашлем и признаками бронхиальной гиперреактивности: УУР – В, УДД – 4.
Комментарии: по данным РКИ, потенциальные положительные эффекты от применения β2-агонистов сомнительны по сравнению с наличием у данных средств нежелательных явлений, наблюдаемых в процессе лечения [35]. Рассмотреть необходимость их применения β2-агонистов целесообразно у пациентов с длительным кашлем и признаками бронхиальной гиперреактивности [23–24].
• Применение ингаляционных кортикостероидов (ИГКС) у пациентов с ОБ не рекомендовано: УУР – В, УДД – 4.
Комментарии: согласно данным отдельных РКИ, применение ИГКС у пациентов с ОБ может сопровождаться снижением интенсивности кашля, но для подтверждения этого эффекта требуется выполнение дальнейших клинических исследований. В связи с этим рутинное применение ИГКС при ОБ не рекомендовано [36].
• Рекомендовано назначение осельтамивира пациентам с симптомами гриппа, имеющим факторы риска (пожилой возраст, сахарный диабет, хроническая сердечная недостаточность и др.): УУР – С, УДД – 4.
Комментарии: целесообразность назначения осельтамивира (или других противовирусных препаратов) определяется врачом индивидуально для каждого пациента.
• Рекомендовано назначение нестероидных противовоспалительных препаратов (НПВП) пациентам с гипертермией выше 38 °С, мышечными и суставными болями с целью достижения жаропонижающего, болеутоляющего и противовоспалительного действия: УУР – С, УДД – 5.
Комментарии: применение НПВП может быть рекомендовано только с симптоматической целью для достижения жаропонижающего и анальгетического эффектов. Назначение препаратов этой группы длительным курсом нецелесообразно. Кроме того, с практической точки зрения следует помнить о том, что назначение НПВП может дезориентировать врача в оценке эффективности проводимой терапии. Наиболее рекомендованы парацетамол по 325 мг до 3 раз/ сут (максимальная суточная доза 1500 мг), ибупрофен по 400 мг 3 раз/ сут (максимальная суточная доза 1200 мг), комбинированные препараты, содержащие парацетамол/ибупрофен, а также парацетамол в сочетании с фенилэфрином и фенирамином.
• Не рекомендуется назначение производных салициловой кислоты у пациентов младше 18 лет, назначение селективных НПВП вследствие возможных побочных явлений: УУР – С, УДД – 5.
• Рекомендовано пациентам с ОБ назначение мукоактивных препаратов для разжижения и улучшения отхождения мокроты: УУР – С, УДД – 5.
Комментарии: мукоактивные препараты (амброксол, бромгексин, N-ацетилцистеин, ингаляции 3% или 7% гипертоническим раствором с гиалуроновой кислотой, карбоцистеин, эрдостеин, комбинированные растительные средства, содержащие плющ, тимьян, первоцвет, гвайфенезин) применяются при наличии продуктивного кашля.
Согласно Кокрановскому систематическому обзору, гипертонический раствор увеличивает мукоцилиарную активность, разрушает ионные связи гликопротеинов мокроты и уменьшает отек дыхательных путей, что снижает выраженность бронхиальной обструкции [37].
Имеются данные отдельных РКИ, свидетельствующие о том, что при ОБ с продуктивным кашлем и бронхообструктивным синдромом прием комбинированных средств, содержащих мукоактивные средства амброксол/бромгексин, гвайфенензин и β2-агонист сальбутамол, сопровождается более быстрым регрессом кашля [38–41]. Фиксированная комбинация, включающая эти активные компоненты, может быть рекомендована и при продуктивном кашле без бронхообструктивного синдрома.
• Применение противокашлевых препаратов при ОБ, сопровождающемся всегда продуктивным кашлем, не рекомендовано: УУР – С, УДД – 5.
Комментарии: при ОБ, протекающем с продуктивным кашлем, назначение противокашлевых средств не рекомендовано, так как их назначение может сопровождаться нарушением мукоцилиарного клиренса [41]. В отдельных случаях, при сухом мучительном кашле, значительно нарушающем качество жизни пациента (болевой синдром, нарушение сна), рекомендовано рассмотреть назначение противокашлевого средства коротким курсом (бутамират, леводропропизин, ренгалин).
ЭКСПЕРТИЗА
Сроки временной нетрудоспособности при ОБ – 7–14 дней
ПРОГНОЗ
При неосложненном течении ОБ прогноз благоприятный. Госпитализация больным с ОБ не показана.
При осложненном ОБ течение заболевания зависит от характера осложнений и может относиться к другой категории болезней.



