Всемирная организация здравоохранения (ВОЗ) включила ожирение в Международную классификацию болезней еще в 1950 г. По данным ВОЗ, в 2008 г. более чем у 1,6 млрд взрослого населения планеты имелась избыточная масса тела, в том числе более чем у 500 млн могло быть диагностировано ожирение, а к 2030 г., в соответствии с экспертными оценками, эти цифры удвоятся [1].
В крупных эпидемиологических исследованиях продемонстрировано, что избыточный индекс массы тела (ИМТ) и ожирение являются важнейшим факторами риска развития сердечно-сосудистых заболеваний, их жизнеугрожающих осложнений [2, 3]. Ожирение влечет за собой целый ряд неблагоприятных последствий для здоровья, социальные, психологические и экономические проблемы, затрагивающие как отдельного человека, так и общество в целом [4, 5].
В то же время публикуется достаточно много результатов исследований, посвященных так называемому «парадоксу ожирения», в которых показано, что в отдельных популяционных группах (люди пожилого возраста, с некоторыми кардиологическими заболеваниями, хронической почечной недостаточностью и прошедшие диализ) выживаемость пациентов с избыточной массой тела и ожирением выше, чем при нормальной массе тела [6–13].
 Мета-анализ, в котором представлены результаты 9 опубликованных исследований (28209 пациентов; средний срок наблюдения – 2,7 года), показал, что риск смерти от всех причин среди лиц с хронической сердечной недостаточностью (ХСН) и избыточной массой тела по сравнению с показателем при нормальной массе тела составляет 0,84, а среди пациентов с ожирением – еще меньше 0,67. В этих же группах риск смерти от сердечных причин составил соответственно 0,81 и 0,6. При равных классах ХСН в течение 3 лет наблюдения от сердечно-сосудистых причин погибает на 40% больше людей с нормальным ИМТ, чем с ожирением [11].
Мета-анализ, в котором представлены результаты 9 опубликованных исследований (28209 пациентов; средний срок наблюдения – 2,7 года), показал, что риск смерти от всех причин среди лиц с хронической сердечной недостаточностью (ХСН) и избыточной массой тела по сравнению с показателем при нормальной массе тела составляет 0,84, а среди пациентов с ожирением – еще меньше 0,67. В этих же группах риск смерти от сердечных причин составил соответственно 0,81 и 0,6. При равных классах ХСН в течение 3 лет наблюдения от сердечно-сосудистых причин погибает на 40% больше людей с нормальным ИМТ, чем с ожирением [11].
Несмотря на то что хирургический метод лечения ИБС в настоящее время рассматривается в качестве наиболее эффективного метода улучшения качества жизни, профилактики внезапной смерти и острого инфаркта миокарда (ОИМ) [14–16], взаимосвязь ИМТ, госпитальной летальности и отдаленных результатов после коронарного шунтирования изучена недостаточно.
Цель исследования – изучение влияния ИМТ на исходы лечения больных после операции коронарного шунтирования.
Материал и методы
Исследование выполнено на основе данных регистра больных ИБС, перенесших КШ в сочетании или без коррекции порока клапанов сердца и/или резекции аневризмы левого желудочка (ЛЖ) за период с 2000 по 2009 гг. в Челябинском межобластном кардиохирургическом центре. Для учета информации о каждом пациенте предусмотрена электронная версия «Карты сбора информации о больном ИБС после реконструктивной операции на сосудах сердца», являющаяся одной из основных учетных форм в рамках Регистра. В рамках данного информационного ресурса предусмотрена также регистрация сведений о летальных исходах на основании учета данных, содержащихся в протоколах патологоанатомических вскрытий, журналов регистрации летальности медицинских учреждений, материалов отдела адресно-справочной работы УВД России по Челябинской области. База данных Регистра ассоциирована со статистическими программами обработки данных, что позволяет после регистрации данных в Карте производить расчеты основных статистик для любых выборок больных. Оценивали распределение больных в зависимости от ИМТ согласно классификации ВОЗ (2004), при этом уровень ИМТ от 18,5 до 24,9 кг/м2 рассматривали в качестве референтного (табл. 1).
Статистическая обработка данных исследования выполнена с помощью программы SPSS 20.0.1. При статистическом анализе материала рассчитывали средние величины (М), стандартные отклонения (SD), Частоту регистрации признака в группе определяли в абсолютных числах и процентах. Сравнение показателей в группах выполнено с помощью критерия χ2 для сравнения качественных показателей и однофакторного дисперсионного анализа (с поправкой Бонферрони) для количественных. Оценку риска при однофакторном анализе проводили с помощью сравнения частоты исходов в двух группах и вычисления отношения шансов (ОШ) и 95% доверительных интервалов (ДИ). Выполнены многофакторный логистический регрессионный анализ влияния ИМТ на летальность и анализ выживаемости Каплана—Мейера, а также выявление действия факторов на отдаленную выживаемость с помощью регрессионного анализа Кокса. Различия считали статистически значимыми при p<0,05.
Результаты исследования
Основные демографические, социальные и клинические характеристики пациентов представлены в табл. 2.
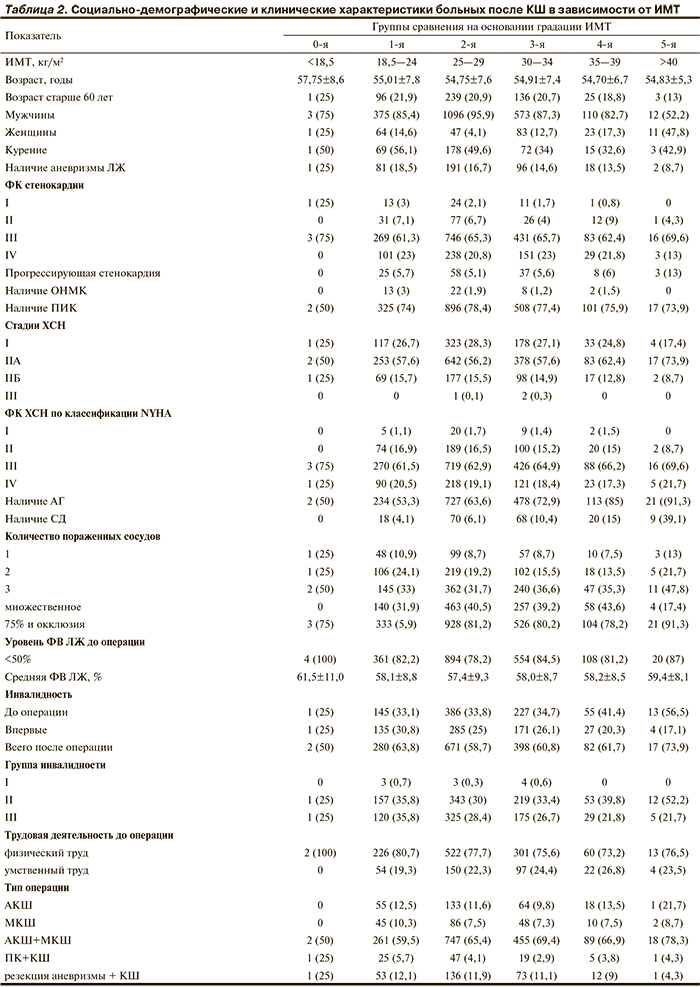

Анализ распределения больных, поступивших на коронарное шунтирование, показал: по возрасту и полу статистически значимых различий в зависимости от уровня ИМТ не отмечалось. Пациентов, имеющих в анамнезе фактор риска курение, было больше среди больных с нормальной и недостаточной массой тела (56,1 и 50% соответственно). Среди пациентов с ПИК преобладали лица с избыточной массой тела и ожирением 1–3-й степени, но наличие аневризмы отмечалось чаще при недостаточной и нормальной массе тела (25 и 18,5% соответственно). Среди больных, имеющих III–IV ФК стенокардии, различий в ИМТ не было. Среди больных, имеющих ХСН II–IIа стадии, преобладают лица с ожирением 3-й степени, а в группе больных с ХСН IIб стадии и III–IV ФК (декомпенсация) преобладали лица с пониженной массой тела (см. табл. 2). Острое нарушение мозгового кровообращения (ОНМК) в анамнезе чаще регистрировали при нормальной массе тела.
Анализ показал, что для пациентов с избыточным ИМТ по сравнению с группой пациентов с нормальным ИМТ была характерна более высокая частота артериальной гипертонии (АГ) (ОШ 1,5 при 95% ДИ от 1,22 до 1,9; р<0,0001). Отмечена также более частая регистрация многососудистого поражения (р=0,008) и 75% стеноза коронарных артерий (ОШ 1,4 при 95% ДИ от 1,1 до 1,8; р=0,0021). Соответственно пациентам этой группы чаще выполнялось сочетанное вмешательство — аортокоронарное шунтирование (АКШ) и маммарокоронарное шунтирование (МКШ) (ОШ 1,3 при 95% ДИ от 1,02 до 1,6; р=0,0021), реже выполнялись сочетанные операции КШ и коррекции порока клапана (ОШ 0,59; 95% ДИ от 0,37 до 0,98; р<0,004). В этой группе значимо меньшей была доля женщин (ОШ 0,25 при 95% ДИ от 0,17 до 0,37; р<0,0001), число пациентов с хроническими заболеваниями легких (ОШ 0,55 при 95% ДИ от 0,37 до 0,85; р=0,006) и лиц, получивших инвалидность впервые после операции (ОШ 0,75 при 95% ДИ от 0,59 до 0,95; р=0,002), а также ниже доля лиц, занимающихся физическим трудом (ОШ 0,79 при 95% ДИ от 0,64 до 0,99; р=0,003).
Среди пациентов с ожирением 1-й степени по сравнению с группой пациентов с нормальным ИМТ значимо меньше была доля лиц с перенесенным ранее ОНМК (ОШ 0,41 при 95% ДИ от 0,17 до 0,98; р=0,004). В то же время у этой группы больных чаще выявлялись такие сопутствующие заболевания, как АГ (ОШ 2,5 при 95% ДИ от 1,82 до 3,0; р<0,0001) и сахарный диабет — СД (ОШ 2,7 при 95% ДИ от 1,56 до 4,6; р<0,0001). Пациентам этой группы чаще выполнялось АКШ + МКШ (ОШ 1,5 при 95% ДИ от 1,19 до 1,98; р=0,001), но реже — сочетанные операции КШ и коррекции порока клапана (ОШ 0,39 при 95% ДИ от 0,2 до 0,74; р<0,003).
 Среди пациентов с ожирением II степени по сравнению с группой пациентов с нормальным ИМТ также значительно чаще регистрировались АГ (ОШ 4,9 при 95% ДИ от 2,9 до 8,2; р<0,0001) и СД (ОШ 4,1 при 95% ДИ от 2,1 до 8,0; р<0,0001). Пациентам этой группы статистически значимо реже инвалидность определялась после КШ, поскольку больные данной группы чаще поступали на КШ, имея группу инвалидности (ОШ 0,58 при 95% ДИ от 0,36 до 0,92; р=0,003). Остальные различия показателей пациентов этих групп по другим признакам были статистически незначимы.
Среди пациентов с ожирением II степени по сравнению с группой пациентов с нормальным ИМТ также значительно чаще регистрировались АГ (ОШ 4,9 при 95% ДИ от 2,9 до 8,2; р<0,0001) и СД (ОШ 4,1 при 95% ДИ от 2,1 до 8,0; р<0,0001). Пациентам этой группы статистически значимо реже инвалидность определялась после КШ, поскольку больные данной группы чаще поступали на КШ, имея группу инвалидности (ОШ 0,58 при 95% ДИ от 0,36 до 0,92; р=0,003). Остальные различия показателей пациентов этих групп по другим признакам были статистически незначимы.
У пациентов с ожирением III степени по сравнению с группой больных с нормальным ИМТ значительно чаще регистрировались АГ (ОШ 9,2 при 95% ДИ от 2,1 до 39,5; р<0,0001) и СД (ОШ 15,0 при 95% ДИ от 5,7 до 39,1; р<0,0001), значительно выше была доля женщин (ОШ 5,4 при 95% ДИ от 2,3 до 12,7; р<0,0001). Пациентам этой группы статистически значимо чаще инвалидность определялась до КШ (ОШ 2,6 при 95% ДИ от 1,1 до 6,1; р=0,002).
В целом полученные данные свидетельствовали о закономерно более частом выявлении в качестве сопутствующих заболеваний АГ и СД у больных с повышенным ИМТ. Группы с различным ИМТ статистически значимо отличались от группы с нормальным ИМТ по 1—2 клинико-функциональным показателям, без четкой тенденции к увеличению различий с нарастанием ИМТ. Существенных различий по социально-демографическим характеристикам между группами больных с различным ИМТ не выявлено.
Анализ госпитальной летальности больных после КШ показал, что для больных с пониженным (0-я группа) по сравнению с референсным значением (1-я группа) ИМТ была характерна максимальная летальность в госпитальном периоде – 25 % (табл. 3).
Различия по летальности были статистически значимы между группой с нормальным и пониженным ИМТ (р=0,006), однако следует учитывать, что число больных с недостаточной массой тела было крайне малым. Статистически значимых отличий между группой с нормальным ИМТ и группами с избыточным ИМТ и ожирением не было.
Анализ дожития Каплана—Мейера, выполненный в общей группе больных ИБС после КШ (n=2398) в зависимости от ИМТ, показал, что отдаленная 10-летняя выживаемость была выше в группе лиц с ожирением 3-й степени (76,9%), часть больных с дефицитом массы тела выбыли из исследования (по причине смерти) на четвертом году. В группе больных с ожирением 2-й степени отдаленная десятилетняя выживаемость составила 61,0%. Среди остальных групп наблюдения уровень выживаемости находился на одном уровне. При этом статистически значимых различий между группами методами Log Rank и Breslow выявлено не было (р=0,496).
Многофакторный анализ летальности больных ИБС после КШ показал, что в качестве независимых факторов смерти в стационаре выступают многососудистое поражение, ФВ ЛЖ менее 50%, выполнение сочетанной операции КШ и коррекции клапанного порока, наличие хронических заболеваний легких (табл. 4). Несмотря на то что летальность в группах пациентов с ИМТ различалась, эти различия были статистически незначимыми при выполнении различных видов статистического анализа (одно- и многофакторного).
Несмотря на доказанную взаимосвязь ожирения и риска развития многих хронических неинфекционных, в том числе сердечно-сосудистых заболеваний, после коронарного шунтирования ни в нашем исследовании, ни в более крупном исследовании, включавшем 14 тыс. больных, у больных с избыточным ИМТ убедительных данных за увеличение смертности не выявлено. Среди больных с ожирением имеется тенденцию к увеличение смертности. Так, в исследовании U. Benedetto и соавт. (2013) среди пациентов кардиохирургического профиля послеоперационная летальность с учетом риска летального исхода, оцениваемого по системе Euroscore, не отличалась в группах пациентов с нормальным, избыточным ИМТ и ожирением [15]. В отдаленный период относительный риск смерти зависел от используемого метода статистического анализа, так при использовании регрессионного анализа Cox была выявлена «протективная» роль избыточного ИМТ. Относительный риск смерти при избыточном ИМТ по сравнению с нормальным ИМТ составил 0,88; (95% ДИ, 0,80–0,97; P=0,018), ожирении (ОР=1,04; 95% ДИ 0,93–1,17; р=0,43) и болезненным ожирением (ОР=1,29; 95% ДИ 0,85–1,96; р=0,20). В то же время при использовании метода «копия-пара» для создания групп, статистически значимо не отличающихся по другим признакам, кроме ожирения, выявлено, что относительный риск смерти среди пациентов с избыточным ИМТ (ОР=1,05; 95% ДИ, 0,9–1,08; р=0,4), и болезненным ожирением (ОР=1,36; 95% ДИ 0,74–2,49; р=0,3) выше, чем среди пациентов с нормальным ИМТ в отдаленном периоде, но эти различия не были статистически значимыми. При сравнении групп с нормальным ИМТ и группы с ожирением различия оказались статистически значимыми (ОР=1,22; 95% ДИ 1,07–2,66; р=0,006). Таким образом, полученные в исследовании результаты зависели от используемого метода статистического анализа и, вероятно, не могут свидетельствовать о надежных доказательствах негативного влияния избыточного ИМТ и ожирения на исходы больных, перенесших коронарное шунтирование. Зависимость результатов от используемого вида анализа уже обсуждалась в ряде публикаций, посвященных взаимосвязи ИМТ с отдаленным прогнозом. Ряд специалистов полагают, что приводимые в публикациях и мета-анализах результаты о «парадоксе ожирения» обусловлены методологическими погрешностями исследований (случайные, систематические ошибки, публикационные) [16–18]. Например, среди людей с повышенной массой тела во всех исследованиях значительно меньше было курильщиков, что могло теоретически (несмотря на корректирующие методы учета факторов риска) привести к вероятности статистической ошибке. К неучтенным факторам следует отнести и влияние лечения статинами, которое может нивелировать взаимосвязь гиперлипидемии и дислипидемии, сопровождающих избыточный ИМТ и ожирение, и которые, как было показано в более ранних исследованиях, являются ведущими факторами образования атеромы в нативных артериях и шунтах, ухудшают прогноз течения ИБС [19]. Нельзя исключить, что гипохолестеринемический эффект статинов «нейтрализует» отрицательную взаимосвязь ожирения – гиперхолестеринемии и худшего прогноза для выживаемости. Такая взаимосвязь среди больных, которым выполнено коронарное шунтирование, до настоящего времени не рассматривалась.
Гипотеза о том, что избыточный ИМТ у некоторых групп людей сопряжен с меньшей смертностью, сложна для восприятия, поскольку к настоящему времени как у населения в целом, так и у специалистов сложился четкий стереотип об однозначном вреде ожирения. Большинство специалистов склоняются к мысли, что ожирение не является фактором, способствующим лучшей выживаемости при неблагоприятных для организма ситуациях. Полагают, что ожирение является маркером до сих пор не совсем понятного механизма такого улучшения. Основная версия такого парадокса в настоящее время полагает, что «не все формы ожирения одинаково плохи» [20]. ИМТ не является истинным показателем анатомической массы жировой ткани в организме и не позволяет дифференцировать избыточную массу тела, обусловленную жировой или мышечной тканью [19]. В этой связи для диагностики ожирения и оценки эффективности его лечения предложено использовать ряд дополнительных лабораторных, инструментальных и физикальных методов определения объема жировой ткани и «метаболически нормального» ожирения (metabolically healthy obese) [20]. Кроме того, есть данные, что жировая ткань обладает свойствами активно функционирующей эндокринной ткани, секретирующей большое количество факторов – действующих аутокринно, паракринно или эндокринно, контролируя различные метаболические функции. Был предложен более широкий термин «adipose derived hormones» – адипопродуцируемые гормоны, хотя сегодня чаще всего применяют название «адипокины» [21]. Ведется активный научный поиск молекулярных механизмов биосинтеза адипопродуцируемых гормонов, их роли в развитии различных патологических состояний, в том числе ССЗ.
Обращает внимание, что несмотря на крайне малое количество больных со сниженным ИМТ, в нашем исследовании, как и в других исследованиях, также выявлен худший отдаленный прогноз у этой категории пациентов. По нашим данным, эта категория больных не имела каких-либо особых характеристик, ФВ до операции у всех пациентов была выше 40, не было выявлено данных за кахексию сердечного или другого генеза. Исследователи, констатируя факт худшего прогноза, также не могут объяснить причину, но полагают, что такого рода результаты должны мотивировать практикующих врачей более пристально следить за пациентами с пониженным весом и с сердечно-сосудистой патологией и использовать в отношении них более агрессивную тактику лечения [21].
Заключение
В нашем исследовании (после коррекции и учета других значимых факторов риска) выявлена тенденция к увеличению смертности в отдаленном периоде после коронарного шунтирования среди пациентов с выраженными формами ожирения, однако различия в отдаленных исходах не были статистически значимыми. При избыточном индексе массы тела и легкой форме ожирения выявлена тенденция к лучшему прогнозу по сравнению с нормальным индексом массы тела, также при отсутствии статистически значимых отличий. Полученные данные согласуются с рядом других исследований и свидетельствуют об отсутствии на сегодня убедительных данных о том, что повышенный индекс массы тела среди пациентов с сердечно-сосудистой патологией (в частности после коронарного шунтирования) ухудшает отдаленный прогноз. Необходимы дальнейшие наблюдения с использованием данных персонифицированных регистров.



