ВВЕДЕНИЕ
Фибрилляция предсердий (ФП) – одно из наиболее распространенных нарушений сердечного ритма, требующее лечения и связанное с увеличением частоты госпитализации и летальных исходов. Частота аритмии составляет 1–4% в общей взрослой популяции и значительно увеличивается с возрастом, достигая 12% в возрастной группе 75 лет и старше. 70% пациентов с ФП старше 65 лет [1–3].
К ключевым аспектам ведения пациентов с ФП относится выбор тактики лечения – проведение антиаритмической или пульсурежающей терапии. Поддержание синусового ритма и купирование пароксизма являются двумя сторонами одной проблемы.
Купирование пароксизмов ФП может выполняться на догоспитальном этапе врачом амбулаторного лечебного учреждения или скорой медицинской помощи, врачом стационара, самостоятельно пациентами в рамках тактики «таблетка в кармане». Для контроля ритма у большинства пациентов с пароксизмальной формой ФП без выраженного органического поражения сердца наиболее часто применяются препарат 1С класса пропафенон и препарат III класса соталол. Выбор оптимального препарата в конкретной клинической ситуации – важная задача для практического врача. В идеале оптимальным представляется использование одного препарата и для купирования пароксизмов ФП и для поддержания синусового ритма.
ХАРАКТЕРИСТИКА АНТИАРИТМИЧЕСКИХ ПРЕПАРАТОВ
Пропафенон – антиаритмический препарат 1С класса по классификации Вогана–Уильямса [4], блокатор натриевых каналов, обладающий местно-анестезирующим эффектом и прямым мембраностабилизирующим действием на миокард. Он вызывает удлинение интервала PR и расширение комплекса QRS. Расширение комплекса QRS затрудняет интерпретацию влияния пропафенона на интервал QT. Препарат имеет слабо выраженные бета-адреноблокирующие свойства, реализующиеся в небольшом снижении частоты сердечных сокращений (ЧСС) и уровня артериального давления (АД). Возможно применение пропафенона при хронической обструктивной болезни легких (ХОБЛ), а также контролируемой бронхиальной астме, что существенно расширяет возможности его использования. Комбинация препарата с кардиоселективным бета-адреноблокатором увеличивает эффективность и безопасность лечения [5, 6].
Пропафенон интенсивно метаболизируется в печени. Тяжелая дисфункция печени увеличивает его биодоступность, что требует более тщательного наблюдения за соответствующей группой пациентов. Скрытый синдром Бругада может проявиться после начала лечения пропафеноном. Необходим контроль электрокардиограммы (ЭКГ) после начала лечения и прекращение приема препарата при возникновении признаков этого заболевания [5, 6].
Как и любой антиаритмический препарат, пропафенон может вызывать проаритмические эффекты, включая опасные для жизни желудочковые аритмии, такие как фибрилляция желудочков, политопная желудочковая тахикардия и асистолия желудочков. Однако такие осложнения возникают крайне редко и преимущественно у больных, имеющих в анамнезе ишемическую болезнь сердца (ИБС), инфаркт миокарда или пароксизмы желудочковой тахикардии [7, 8]. Согласно результатам метаанализа данных 8 исследований по применению пропафенона у различных когорт пациентов, общая смертность в группе этого препарата составила 2,5 против 4,0% в группе плацебо [5].
При плановой замене антиаритмических средств классов IA и III на пропафенон необходим перерыв не менее 3 периодов полувыведения отменяемого препарата. Одновременное применение пропафенона с другими антиаритмическими препаратами недостаточно изучено. Не рекомендуется комбинация пропафенона с антиаритмическими средствами IA и III классов [5, 6]. Основные характеристики препарата представлены в таблицах 1–3.
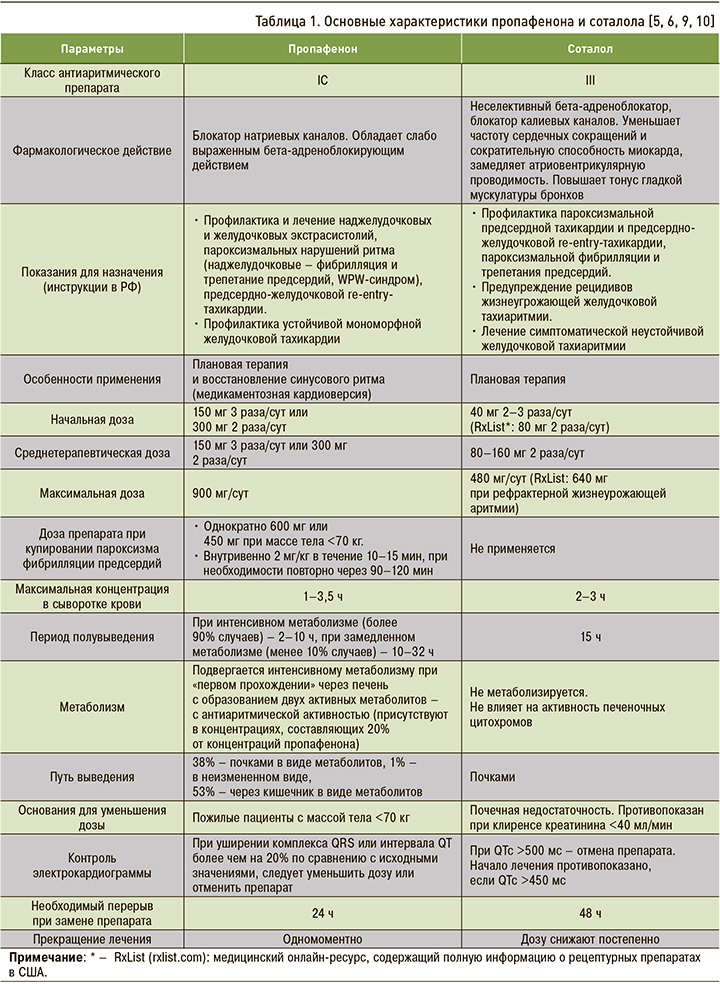
Соталол относится к неселективным бета-блокаторам и антиаритмическим средствам III класса по классификации Вогана–Уильямса [4]. В низкой дозе препарат проявляет только бета-адреноблокирующий эффект, тогда как его антиаритмическое действие реализуется только при суточных дозах 160 мг и выше [9]. Основной механизм антиаритмического действия соталола – блокирование калиевых каналов.
Максимальный эффект блокирования калиевого тока при применении соталола возникает в случае низкой ЧСС. Брадикардия увеличивает риск удлинения интервала QT и желудочковой тахикардии типа «пируэт». Увеличение суточной дозы препарата более 160 мг дозы приводит к увеличению как антиаритмического эффекта, так и проаритмического риска. Являясь неселективным бета-адреноблокатором, соталол вызывает выраженное, дозозависимое снижение АД и ЧСС. Препараты соталола противопоказаны при ХОБЛ и бронхиальной астме, а также (в соответствии с инструкциями по применению) при ЧСС менее 55 в 1 мин [9, 10].
Опыт одновременного применения соталола и антиаритмических средств класса IВ или IС ограничен. Совместное его использование с препаратами класса II класса (бета-адреноблокаторами) и пульсурежающими блокаторами кальциевых каналов вызывает выраженное взаимное усиление эффекта и поэтому не рекомендуется. При сочетании соталола с дигоксином повышается риск развития проаритмий. Не рекомендуется применение соталола вместе с лекарственными средствами, удлиняющими интервал QT, например с антибактериальными препаратами групп макролидов и хинолонов [9, 10].
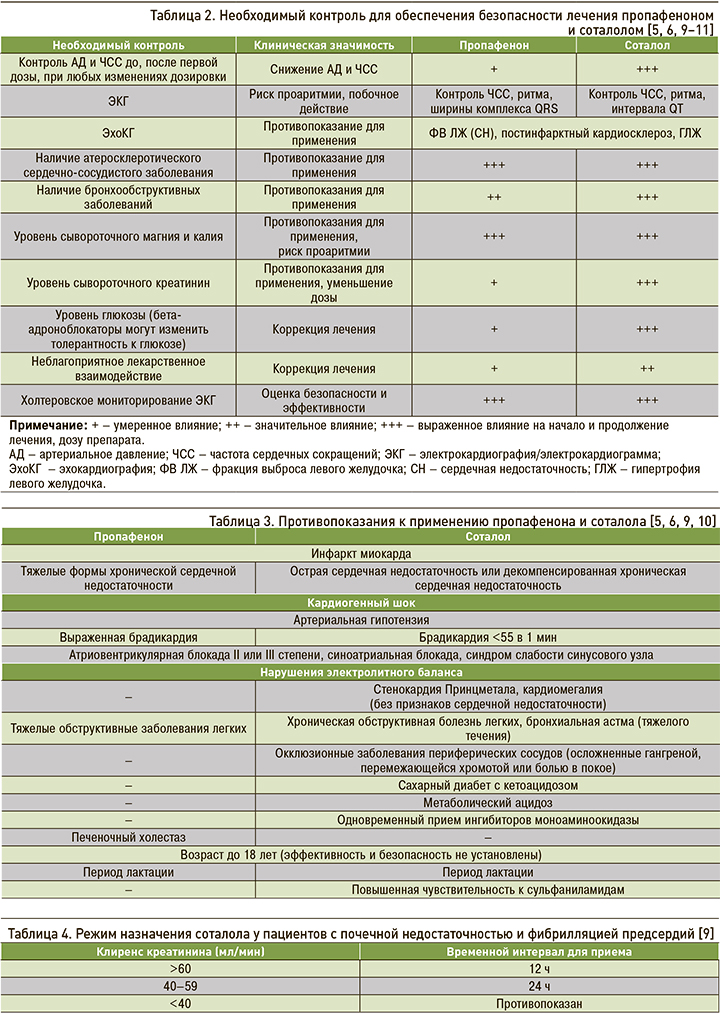
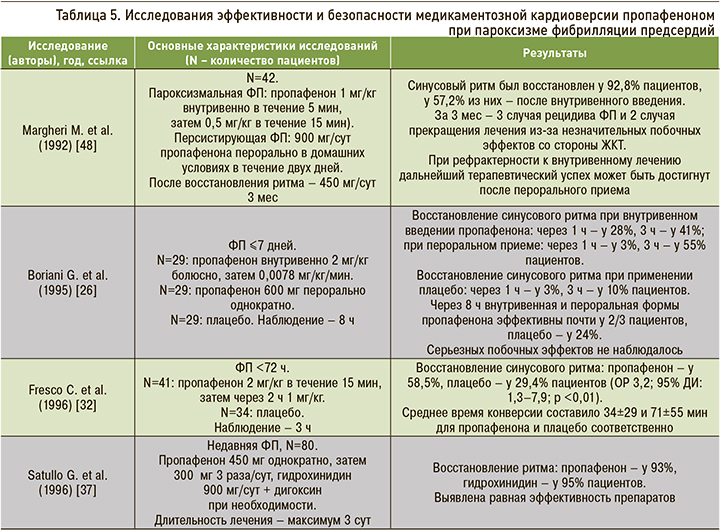
Соталол может вызывать опасную для жизни желудочковую тахикардию, связанную с удлинением интервала QT. Если интервал QT удлиняется до 500 мс или более, необходимо уменьшить дозу, увеличить интервал дозирования или прекратить прием препарата [6–8]. При хронической болезни почек (ХБП) требуется коррекция дозы и частоты приема соталола: для определения соответствующей его дозировки необходим расчет клиренса креатинина [9, 10] Основные характеристики препарата отражены в таблицах 1–4.
МЕДИКАМЕНТОЗНАЯ КАРДИОВЕРСИЯ
Всех пациентов с пароксизмами ФП необходимо разделить на 2 группы: с выраженным органическим поражением сердца (ВОПС) и без такового. К ВОПС в случае лечения ФП, включая купирование ее пароксизма, мы должны отнести нестабильное течение ИБС, выраженное снижение систолической функции левого желудочка (ФВ <40%) и декомпенсацию хронической сердечной недостаточности, выраженную гипертрофию левого желудочка (>14 мм), перенесенный инфаркт миокарда. У пациентов с ВОПС применение пропафенона и соталола не разрешается, и в арсенале врача фактически остаются только бета-адреноблокаторы и амиодарон [1, 2, 5, 6, 9, 10].
Выбор тактики лечения ФП – восстановление синусового ритма или проведение пульсурежающей терапии – был изучен в целом ряде исследований [12–15]. Ключевыми критериями выбора выступают безопасность и эффективность антиаритмической терапии, ее доступность, а также возможность проведения рентгенохирургического лечения – абляции [1, 2, 5, 6, 9, 10].
При ВОПС восстановление синусового ритма, особенно у пациентов пожилого и старческого возраста, может быть нецелесообразно. Если пароксизм ФП протекает без существенных осложнений, целесообразно решать вопрос о сохранении аритмии и проведении пульсурежающей терапии. У пациентов с осложненным течением ФП необходима экстренная госпитализация и восстановление синусового ритма с помощью электрической кардиоверсии [12–22].
Имеющаяся доказательная база подтверждает высокий уровень безопасности, эффективности и быстроты действия пропафенона при купировании пароксизмов ФП. Действие препарата характеризуется быстрым эффектом в течение 2–3 ч и отсутствием серьезных побочных реакций. Пероральная форма пропафенона менее эффективна по сравнению с внутривенной в первые 2 ч, но впоследствии обе они одинаково действенны. Частота восстановления ритма превышает 80% при назначении препарата в первые часы пароксизма [23–51]. Наличие пероральной и внутривенной форм пропафенона дает возможность назначать его врачами амбулаторного звена, скорой медицинской помощи и стационара, а также применять препарат самостоятельно пациентом (режим «таблетка в кармане»). Обзор исследований по применению пропафенона для купирования пароксизмов ФП представлен в таблице 5.
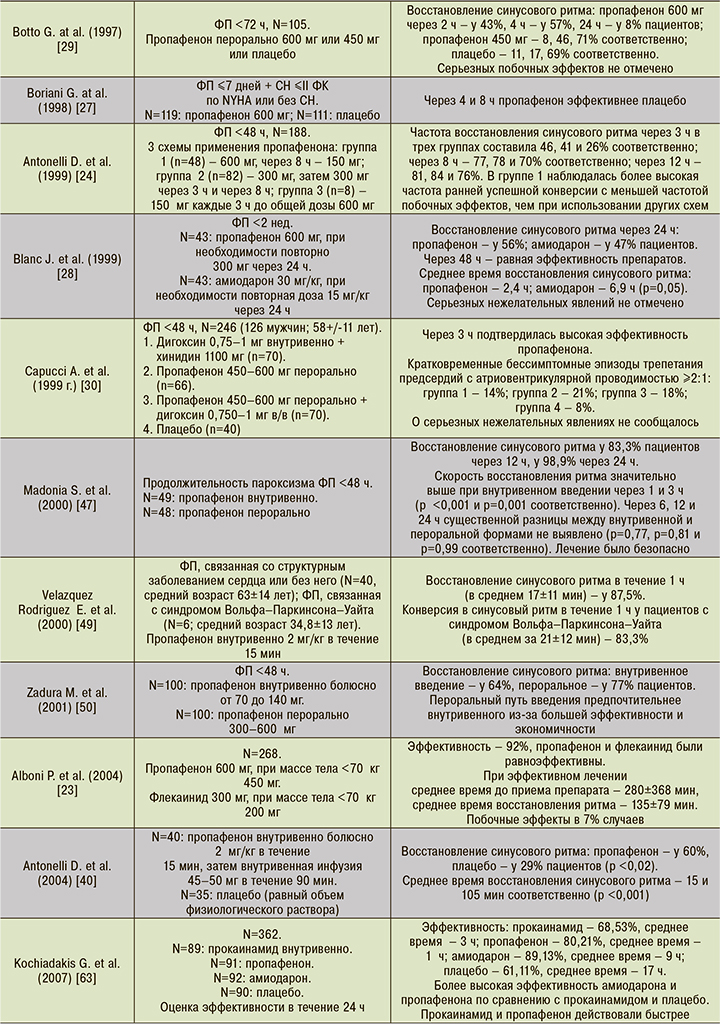
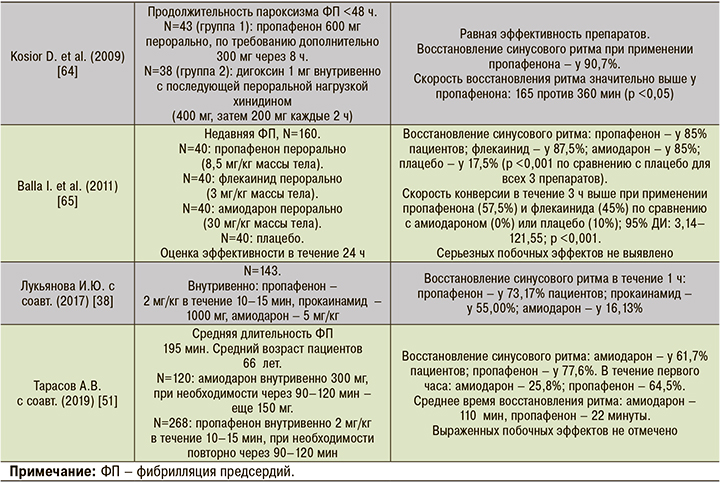
Для купирования пароксизма ФП пропафенон назначается внутрь в дозе 450–600 мг. Обычно синусовый ритм восстанавливается через 2–6 ч. Внутривенно препарат вводится болюсно или при разведении 5% раствором глюкозы в дозе 140 мг (2 мг/кг) в течение 10 мин. Такой путь введения препарата позволяет получить более быстрый результат в сравнении с пероральной формой: синусовый ритм восстанавливается в течение периода времени от 30 мин до 2 ч [23–51]. Соталол не эффективен при проведении медикаментозной кардиоверсии и в этом случае не рекомендован для купирования пароксизмов ФП [5, 6, 9, 10].
ПЛАНОВАЯ АНТИАРИТМИЧЕСКАЯ ТЕРАПИЯ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ
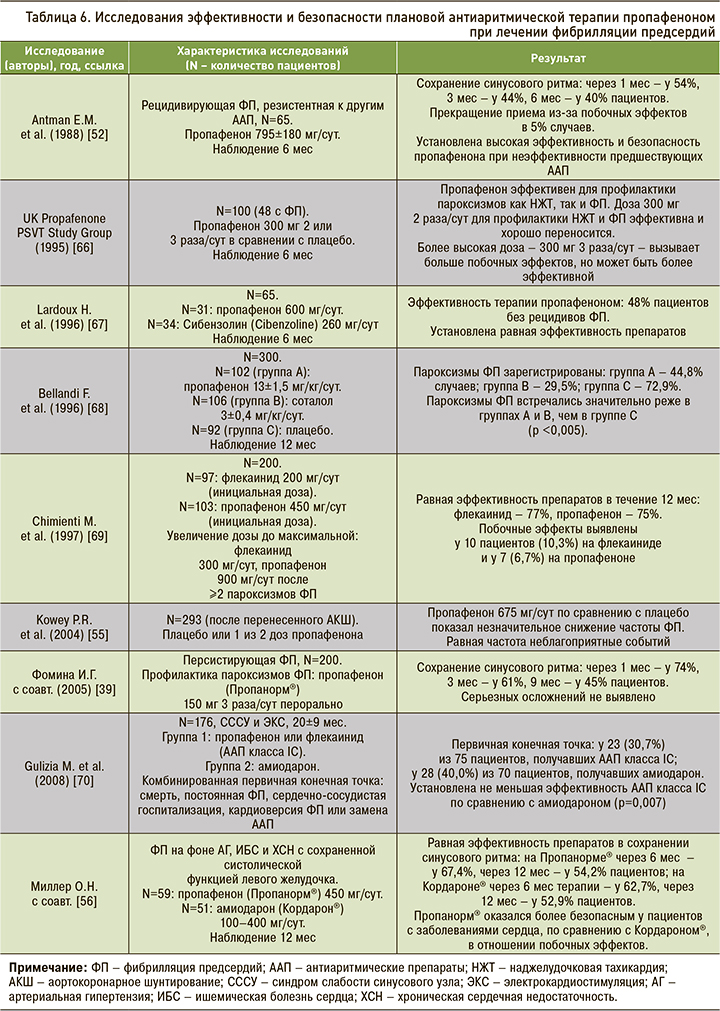
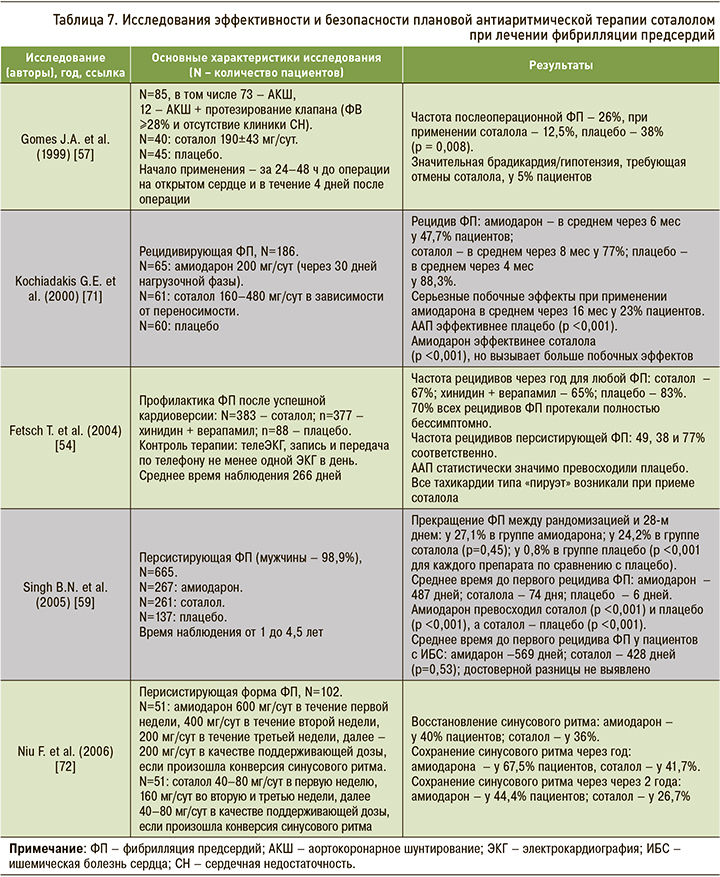
Пропафенон и соталол имеют большую международную и российскую доказательную базу [52–61]. Вероятность сохранения синусового ритма при применении этих антиаритмических средств увеличивается примерно в 2 раза. По данным многочисленных исследований и метаанализов, эффективность препаратов близка и составляет 50–70%. Основная цель назначения препаратов – предотвращение пароксизмов ФП у пациентов без ВОПС [2, 3].
У пациентов с ФП и стабильной ИБС препаратом первой линии служит соталол [2, 3]. Вместе с тем, учитывая данные российских и зарубежных исследований [35. 51–56], а также наличие бета-блокирующих свойств у пропафенона, можно говорить о безопасном применении этого препарата у пациентов со стабильным течением ИБС, что нашло отражение в рекомендациях «Коморбидная патология в клинической практике» [62]. У больных с умеренной гипертрофией ЛЖ (14 мм или меньше) использование пропафенона предпочтительнее соталола, поскольку последний чаще оказывает аритмогенное действие. В исследованиях и обзорах отмечен более высокий риск проаритмий, в том числе желудочковых тахикардий типа «пируэт», при применении соталола в сравнении с другими антиаритмическими препаратами [7, 53]. Метаанализ The Cochrane Collaboration (2012) показал увеличение летальности при длительном приеме соталола [8].
Обзор исследований, оценивающих безопасность и эффективность пропафенона и соталола при плановом лечении ФП, представлен в таблицах 6 и 7.
ОБЕСПЕЧЕНИЕ БЕЗОПАСНОСТИ ЛЕЧЕНИЯ
В настоящее время общепринята позиция, согласно которой контроль ритма не оказывает существенного влияния на смертность и частоту развития сердечно-сосудистых осложнений. Выбор препарата осуществляется на основании имеющихся противопоказаний, возможных нежелательных реакций и лекарственных взаимодействий. Для уменьшения побочных эффектов антиаритмической терапии при ФП целесообразно выбирать минимальную эффективную дозу препаратов, при этом длительность лечения должна быть как можно более короткой. Необходимо помнить, что назначение антиаритмических препаратов противопоказано при удлинении интервала QT >500 мс и дисфункции синусового узла у пациентов без постоянной электрокардиостимуляции [1, 2, 19].
После назначения препаратов требуется ЭКГ-контроль для оценки длительности интервалов PQ, QRS, QT. Необходима исходная ЭКГ, через сутки и на 2–3-е сутки после начала лечения. Антиаритмические препараты необходимо отменить при появлении атриовентрикулярной блокады, расширении комплекса QRS более чем на 20%, удлинении интервала QT >500 мс или более чем на 25% от исходного. Кроме того, целесообразно выполнение суточного мониторирования ЭКГ на фоне лечения для исключения эпизодов атриовентрикулярной и синоатриальной блокады, а также остановок в работе синусового узла (см. табл. 2).
ЗАКЛЮЧЕНИЕ
Лечение ФП требует индивидуального подхода. При выборе тактики восстановления синусового ритма в случае пароксизма ФП ключевым вопросом становится безопасность антиаритмической терапии, возможность и целесообразность хирургического лечения аритмии.
Особое место среди антиаритмических средств занимает пропафенон. Применение этого препарата изучено у пациентов с широким спектром заболеваний. В проведенных исследованиях он показал высокую эффективность и безопасность, в том числе и в сравнении с другими антиаритмическими препаратами, в частности для купирования пароксизмов ФП. Быстрый антиаритмический эффект и наличие двух лекарственных форм, пероральной и инфузионной, позволяет применять пропафенон на всех этапах медицинской помощи: врачами скорой помощи, в амбулаторных и стационарных условиях, а также самостоятельно пациентами в рамках стратегии «таблетка в кармане».
Для сохранения синусового ритма у пациентов с рецидивирующей ФП пропафенон и соталол продемонстрировали свое безусловное преимущество перед плацебо. Особые свойства пропафенона позволяют применять его у более широкого круга пациентов. В отличие от соталола, использование пропафенона не приводит к выраженным снижениям АД и ЧСС. Антиаримический эффект соталола реализуется в суточной дозе препарата более 160 мг. В меньшей дозировке препарат проявляет свойства неселективного бета-адреноблокатора, и в этой ситуации целесообразна его замена на селективный бета-адреноблокатор (бисопролол, метопролол). Необходимо помнить, что при лечении соталолом обязателен контроль уровня креатинина для определения безопасного режима дозирования препарата. Наличие стабильной ИБС (кроме постинфарктного кардиосклероза) не исключает возможности применения обоих лекарственных средств. С учетом фармакологических отличий при неэффективности одного препарата замена на другой может привести к удовлетворительному клиническому эффекту. При замене лекарственного средства необходим перерыв не менее 3 периодов полувыведения отменяемого препарата. Применение препаратов не рекомендуется у пациентов с документированным ВОПС. Эффективность, безопасность и возможность применения пропафенона не только для плановой терапии, но и для купирования пароксизма ФП, делает его препаратом первого выбора у пациентов с ФП в условиях реальной клинической практики.


